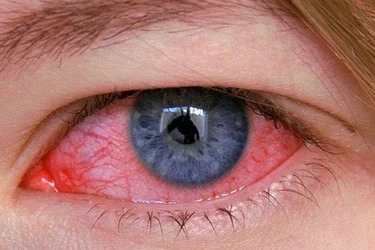
что делать если подводка попала в глаз
Если в глаз попало. что-то!
Правила первой помощи при травмах глаз

Правильные действия в первые минуты после получения повреждения облегчат дальнейшее лечение и помогут избежать неприятных последствий.
Ситуация 1. В глаз попал отбеливатель, стиральный порошок, жидкость из аккумулятора машины и т. п.
В этом случае говорят о химической травме, в некоторых ситуациях – о химическом ожоге глаза.
Что делать?
Промыть глаз водой комнатной температуры, по возможности – кипяченой. Подставлять лицо под струю из крана нежелательно. Лучше набрать воды в резиновую грушу и направить в глаз тонкую струйку. Для получения хорошего результата промывать глаза надо 10–20 минут. После этого в глаза следует закапать любые антибактериальные капли (Альбуцид, Флоксал, Колбиоцин, Ципромед, Макситрол, Тобрекс, Левомицетин и т. п.). Они снизят риск воспаления. Можно воспользоваться и антибактериальной глазной мазью – небольшое ее количество наносят за веко.
Если в течение нескольких часов дискомфорт остается столь же сильным, нужно обратиться к врачу – химическое воздействие может приводить к повреждениям, которые неспециалисту не заметны, но весьма опасны.
Чего делать нельзя?
Промывать глаз, если на его поверхности находятся частички стирального порошка или другого вещества. При контакте с водой они начнут растворяться, и в глаз попадет еще больше опасной «химии». Сначала видимые частицы нужно удалить – как соринку, и только после этого приступать к промыванию.
Ситуация 2. Получено термическое повреждение, скажем, при розжиге костра или при попадании в глаза горячего пара в бане.
Что делать?
Обычно при такой травме поражаются не столько глаза, сколько веки, ведь мы инстинктивно зажмуриваемся при воздействии струи обжигающего воздуха. Веки нужно обязательно смазать антибактериальной мазью, но не сразу. Для начала закапайте в глаза антибактериальные капли, затем наложите салфетку, смоченную холодной водой, – она ускорит охлаждение поверхности (еще лучше использовать раствор фурацилина). И лишь после этого наносите мазь.
Следующий этап – наложение на глаз стерильной повязки. На этом возможности домашних средств заканчиваются. При термической травме глаз человеку в обязательном порядке нужна профессиональная помощь офтальмолога.
Чего делать нельзя?
Посылать родных или близких за антибактериальной глазной мазью, если у вас дома ее нет. Не стоит тратить на это время, лучше попросить живущих с вами людей доставить вас к врачу или вызвать «скорую». Во многих случаях после термических ожогов глаза требуется введение противостолбнячной сыворотки. Так что чем раньше вы покажетесь специалисту, тем лучше.
При сильных ожогах ни в коем случае нельзя самостоятельно удалять с век частички поврежденной ткани – слишком высок риск занести инфекцию.
Ситуация 3. В глаз попала песчинка, ресница, мошка и т. д.
Что делать?
В первую очередь нужно активно поморгать – возможно, этого будет достаточно, чтобы удалить инородное тело из глаза вместе со слезной жидкостью. Если после этого вы все еще испытываете дискомфорт, подойдите к зеркалу и оттяните нижнее (или верхнее – в зависимости от того, в какой части глаза неприятные ощущения) веко. Обнаружив ресницу или соринку, удалите ее при помощи носового платка, смоченного в воде.
Также подойдет стерильный бинт или ватная палочка, которую тоже нужно намочить. Сухую вату использовать нельзя – ее волокна могут остаться в глазу, что только усугубит ситуацию.
Чего делать нельзя?
Тереть глаз. Иначе можно «загнать» соринку глубже – на заднюю поверхность века или даже в роговицу. В этом случае удалить инородное тело сможет только врач.
Ситуация 4. В глаз «ткнула» веточка во время прогулки в лесу, острый предмет попал в глаз, когда вы обустраивали дачу, – в общем, глаз поранен.
Что делать?
Обычно при таких травмах веки закрываются. Их нужно приоткрыть – осторожно, не надавливая на глазное яблоко, – и закапать антибактериальные капли. После этого следует наложить повязку или прикрыть глаз стерильной салфеткой и сразу же обратиться к врачу.
Чего делать нельзя?
Откладывать визит к специалисту на завтра, надеясь, что все пройдет само. Пытаться извлечь из глаза частицы предмета, ставшего причиной ранения.
Эксперт показал страшные последствия макияжа с подводкой для глаз
Окулист из США показала страшные последствия макияжа с подводкой для глаз и напугала пользователей сети. На опубликованный в TikTok ролик обратили внимание в The Sun.
На размещенных в сети кадрах Бриттани Карвер (Brittani Carver) продемонстрировала, как из век ее пациентки при надавливании выходит плотная желтая масса. Она объяснила, что сальные железы, расположенные на слизистых оболочках век, выделяют секрет, который покрывает поверхность глаз и защищает их от сухости. При норме его консистенция похожа на оливковое масло. Однако из-за частого использования подводки для глаз, структура секрета становится густой, похожей на зубную пасту. Это связано с закупоркой пор и атрофией сальных желез.
Материалы по теме
«Тело — это не благо и не зло»
«Душа русской женщины тоскует по празднику жизни»
«Без здорового секрета может развиться синдром сухого глаза, который негативно сказывается на качестве зрения и вызывает дискомфорт в глазах. Я рекомендую избегать нанесения жидких и карандашных подводок на слизистые век, чтобы сохранить здоровье глаз», — подчеркнула врач.
Подписчиков испугал ролик Карвер. «Какой ужас!», «Господи, это очень страшно! Но что делать, если я не могу перестать пользоваться подводкой?», «Со мной было так же. В итоге у меня на веке образовалась киста, которую нужно было удалить хирургическим путем», — писали они.
Ранее в июле визажисты популярных косметических марок раскрыли способы сделать макияж стойким в жаркую погоду. По словам соведущей подкаста о красоте Life & Lipstick («Жизнь и помада») Лизы Поттер-Диксон (Lisa Potter-Dixon), в первую очередь нужно правильно подготовить кожу. Эксперт рекомендовала начинать макияж с нескольких капель увлажняющего крема. Он поможет косметике сохраниться на длительный срок и лучше выглядеть на коже.
Аллергия на глазах
Аллергией называют системную (со стороны организма в целом) или локальную (со стороны какого-либо органа или участка, например, на коже) болезненно обостренную чувствительность к определенным веществам или группам веществ. Такие вещества, вызывающие аллергическую реакцию, называются аллергенами.
Современный мир по ряду параметров уже совершенно не соответствует естественной для человека среде обитания. К таким факторам относят загрязненный до ядовитости воздух, особенно городской; повышенный радиационный фон; мощные электромагнитные поля; саморазрушительные привычки, включая курение, употребление алкоголя или наркотиков, в т.ч. беременными женщинами; нездоровая, генетически модифицированная и/или импортируемая из других регионов земного шара пища; и особенно – продукция химической промышленности, которая составляет (наряду с электричеством) основу существования современного человеческого общества. Поэтому нет ничего удивительного в пандемическом распространении ряда заболеваний, которые ранее были крайне редки или вовсе неизвестны.
Распространенность аллергических реакций практически не поддается статистическому учету. По всей видимости, в развитых странах любой человек хотя бы однажды в течение жизни испытывает те или иные симптомы аллергии, в том числе на глазах и окружающих тканях. И если раньше аллергию называли «болезнью века», то в настоящее время ее гораздо чаще рассматривают как имманентную (внутренне присущую) плату за цивилизацию как таковую.
Причины аллергии
Аллергенов, фактически, столько же, сколько известных человеку веществ и соединений. Иными словами, причиной аллергической реакции на глазном яблоке (конъюнктиве) и коже вокруг глаз может стать что угодно: растительная пыльца, любые продукты питания, бытовая химия, шерсть животных, пух и перья птиц, домашняя пыль (кишащая микроскопическими клещами), укусы насекомых, средства гигиены и косметики, медикаменты, пот, слюна или волосы других людей, и т.д., и т.п. При этом по сей день досконально не прояснен этиопатогенетический механизм, который у одного человека «запускает» индивидуальную бурную (в некоторых случаях катастрофическую) реакцию на какое-либо вещество, а организм другого человека оставляется совершенно индифферентным к этому же веществу. Достоверно установлена, однако, роль врожденной предрасположенности, а также кумулятивный (накопительный) характер аллергенного действия.
Почему при аллергии страдают глаза?
Глаза относятся к «излюбленным мишеням» и зонам развития аллергических реакций. Ткани и структуры глазного яблока тонки, очень чувствительны, не слишком хорошо защищены от вредоносных воздействий внешней среды – и потому особенно уязвимы. Роговица, веки, ресницы, склеры, конъюнктива находятся в прямом контакте с воздухом, где в виде взвеси содержатся частицы бесчисленных веществ, а также с дождевой и водопроводной водой, с косметикой, шампунями, кремами, глазными каплями и гелями, контактными линзами. Кроме того, в непосредственной близости и в прямом сообщении с орбитой находятся многие другие, столь же уязвимые слизистые оболочки (нос, полость рта и пр.). Подвержены глаза и аллергическим реакциям на вещества, попадающие внутрь организма, например, на индивидуально-аллергенные продукты питания и медикаменты.
Какие бывают аллергические заболевания глаз?
Симптоматика аллергических реакций со стороны глаз очень многообразна. Это может быть более или менее легкое покраснение, зуд, пузырьковые высыпания, жжение на коже век (аллергический дерматит), воспаление прозрачной слизистой оболочки (аллергический конъюнктивит) со слезотечением, зудом и т.п. Однако в некоторых случаях реакция протекает значительно тяжелее и приводит к быстрому развитию кератита (токсико- или инфекционно-аллергическое воспаление роговой оболочки), увеита (аллергическое воспаление кровеносной системы глазного яблока), даже к поражениям сетчатки и диска зрительного нерва.
Наиболее распространенная форма глазной аллергической реакции, – конъюнктивит, – может принимать как острое, так и хроническое течение. Симптоматика примерно аналогична в обоих случаях: постоянное слезотечение, зуд или резь в глазу, слизистый экссудат, характерная стекловидная отечность конъюнктивы (хемоз).
Поллиноз, или сезонная «сенная» лихорадка, – типичный и широко распространенный пример аллергической реакции, включая реакцию глаз, на пыльцу растений. В классическом варианте пик поллиноза приходится на август и вызывается одним из самых мощных аллергенов пыльцой амброзии – (амброзия относится к т.н. «карантинным» сорнякам и должна целенаправленно уничтожаться специальной службой, что делается, судя по всему, далеко не повсеместно и без особых успехов). Причиной поллиноза может быть также тополиный или одуванчиковый пух, травы, цветы и любые другие растения. Аллергический конъюнктивит практически никогда не бывает изолированным и обычно сопровождается ринитом (насморком), неудержимым многократным чиханием, сыпью и зудом на коже; могут развиваться также приступы аллергической бронхиальной астмы.
Несколько отличается от поллиноза т.н. весенний катар – аллергический (керато-) конъюнктивит, который также относится к сезонным заболеваниям и развивается с приходом теплого времени года. Причина достоверно не установлена, однако достаточно аргументированной является гипотеза о том, что в основе весеннего катара лежит индивидуально-обостренная чувствительность (гиперсензитивность) к ультрафиолетовой части солнечного спектра, которая, вообще, опасна для глаз во многих аспектах. Не исключается также роль аллергенной пыльцы. Особенностями такого сезонного аллергического воспаления являются заболеваемость только в детском возрасте (преимущественно у мальчиков), хронический тип течения, присутствие в клинической картине симптомов светобоязни, усиленного выделения слезной и слизистой жидкости; специфическим проявлением служит также разрастание сосочковых высыпаний на внутренней конъюнктиве век («булыжная мостовая»), реже по лимбу – периметру роговой оболочки.
Как особая форма аллергической реакции рассматривается аллергия на контактные линзы, которая в большинстве случаев лишает пациентов с рефракционными аномалиями возможности пользоваться этим удобным способом оптической коррекции. Непосредственным аллергеном может выступать сам материал линзы либо раствор, в котором она хранится, однако на поверхности линзы могут оседать и летучие аллергены из воздуха (например, при применении аэрозольных лаков для волос, инсектицидов, дезодорантов и т.п.).
Аллергия ли это?
Для установления «аллергического» диагноза в офтальмологии требуется, прежде всего, тщательный анализ клинической картины и анамнеза, включая наследственную предрасположенность, случаи аллергии у кровных родственников, перенесенные пациентом аналогичные реакции в прошлом, известные ему и специфические для него аллергены, зависимость от времени года, присутствие домашних животных в квартире и т.д. Назначаются лабораторные исследования крови – в частности, изучается концентрация аллергических маркеров-эозинофилов, иммуноглобулина Е. Наиболее точным способом выявить аллерген, если он неизвестен, является серия внутрикожных инъекционных аллергопроб, однако даже при тестировании реакции на сотни потенциально аллергенных образцов нет гарантии, что будет найдено то вещество, которое является доминирующим аллергеном именно для данного пациента.
Лечение аллергии на глазах
Характерной особенностью любой аллергической реакции является то, что в отсутствие аллергена симптоматика исчезает без следа. Соответственно, идеальным способом лечения является полное устранение аллергенного фактора из жизненного пространства пациента, или же изоляция пациента от таких факторов (в некоторых случаях оптимальным выходом становится, например, переезд в другой регион или драматическое расставание с пушистым домашним питомцем).
В противном случае назначается как системная, так и локальная антиаллергическая терапия, которая, подобно любому другому медикаментозному лечению, имеет существенные недостатки и «подводные камни». Например, ряд препаратов этого действия (особенно предыдущих фармакологических поколений) негативно влияет на концентрацию внимания и/или вызывает сонливость; эффективность лечения может со временем снижаться из-за эффекта привыкания; с накоплением действующего вещества в отдельных случаях организм может отреагировать уже на компоненты самого лекарства как на аллерген, и т.п. Поэтому любая самодиагностика и самолечение в данном случае категорически противопоказаны: антиаллергическая терапия назначается (по результатам подтверждающей диагностики) и контролируется только специалистом соответствующего профиля.
Антигистаминные препараты
Вещество, которое является в организме медиатором и регулятором иммунных аллергических реакций, носит название гистамин. Соответственно, действие известных многим «антигистаминных препаратов» основано на ингибиции (подавлении, угнетении) специфической активности чувствительных к гистамину клеток, или h1- и h2-рецепторов. Антигистаминные препараты для применения в офтальмологии выпускаются в различных формах, но обычно это таблетки или глазные капли:
Гормональные средства в лечении аллергии
Для устранения воспалительных симптомов и уменьшения отечности могут назначаться кортикостероидные или нестероидные препараты.
Кортикостероиды обычно применяются в форме глазных капель, мазей или гелей, – как дополнительная терапия, особенно при хронических воспалениях аллергического генеза. Наиболее распространенные препараты – гидрокортизоновая глазная мазь, капли для глаз «Дексаметазон» и «Пренацид».
Однако лекарственные средства этой группы считаются небезопасными и ни в коем случае не должны приниматься пациентом произвольно, по собственной инициативе: побочным эффектом бесконтрольного применения могут стать стойкое повышение ВГД (внутриглазное давление), чрезмерное угнетение местного иммунитета и другие достаточно серьезные негативные последствия.
НПВС (нестероидные противовоспалительные средства)
Нестероидные противовоспалительные препараты назначаются, как правило, в рамках комбинированной терапии тяжелых сезонных катаров, конъюнктивитов, увеитов. К ним относятся капли:
Для устранения отечности и гиперемии (покраснения) слизистых глазных оболочек и кожи век могут быть предписаны лекарства сосудосуживающего действия, однако следует понимать, что этиопатогенетическим лечением собственно аллергии такие препараты не являются.
При проблемах с реакцией глаз на контактные линзы необходимо немедленно прекратить их ношение до консультации с наблюдающим офтальмологом. В любом случае, должны строго соблюдаться все правила и инструкции по безопасному и гигиеничному применению, хранению и уходу за линзами.
Глазные заболевания у человека: список, симптоматика
Причиной этому служит множество факторов. Например, стремительное развитие компьютерных технологий и ухудшение экологической обстановки с каждым годом. Далее рассмотрим наиболее часто встречающиеся заболевания, а также выделим характерные для них симптомы.
Патология зрительного нерва
Глаукома – болезнь, имеющая хронический характер. Из-за повышения давления внутри глаз происходит дисфункция зрительного нерва. Вследствие падает зрение, которое в дальнейшем может пропасть. Болезнь протекает очень быстро, поэтому больной рискует полностью потерять зрение, если будет оттягивать поход к врачу. Признаки: нарушение бокового зрения, чёрные пятна, «туманность» изображения, невозможность различить предметы в темноте, при ярком свете появляются цветные кольца.
Ишемическая нейропатия оптического нерва – нарушение кровообращения во внутриглазном или внутриглазничном отделе. Симптомы: понижение остроты зрения, появление в некоторых областях «слепых» пятен. Уменьшение угла обзора.
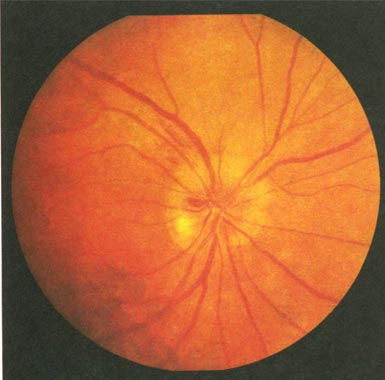
Ишемическая нейропатия
Неврит – инфекционное заболевание. Характерен воспалительный процесс в зрительном нерве. Признаки: потеря чувствительности в области вокруг глаза, боль, ослабление работы мышц, связанных со зрительным нервом.
Атрофия нерва – болезнь, для которой характерна дисфункция проведения возбуждения. Нарушается цветовосприятие, угол обзора. Зрение падает, и человек может полностью ослепнуть.
Атрофия нерва
Патология глазной орбиты, век, слезных каналов
Блефарит – воспаление, возникающее по краям век. Симптомы: отек ткани, сопровождающийся жжением и покраснением. Больному кажется, что в глаз попала соринка. Присутствует зуд, характерные выделения. Яркий свет тяжёл для восприятия, слезоточивость, боль. Может появиться сухость глаз и шелушение краёв век. После сна на ресницах образуются гнойные струпья.
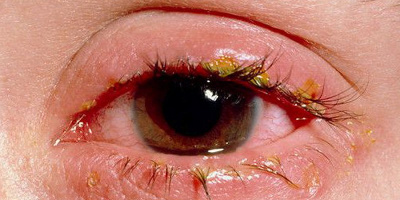
Блефарит
Криптофтальм – нераспространенная болезнь, при которой происходит сращивание краешков век. Это становится причиной сужения глазной щели или даже её исчезновения.
Лагофтальм – патология, характеризующаяся нарушением смыкания верхнего и нижнего века. В результате некоторые участки остаются открытыми постоянно, включая время сна.
Заворот века – место роста ресниц повернуто в сторону глазницы. Это создает сильный дискомфорт за счёт натирания и раздражения глазного яблока. На роговице могут образоваться небольшие язвы.
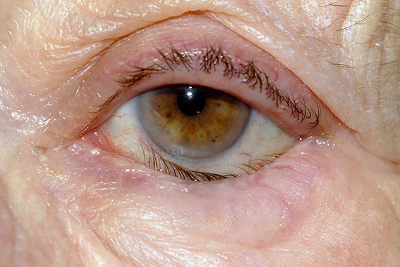
Заворот века
Колобома века – нарушение в строении век. Обычно протекает наряду с другими морфологическими дефектами. Например, волчья пасть или заячья губа.
Отёк века – локализованное накопление избытка жидкости в тканях вокруг века. Симптомы: местное покраснение кожного покрова, дискомфорт. Болезненность глаз усиливается в момент прикосновения.
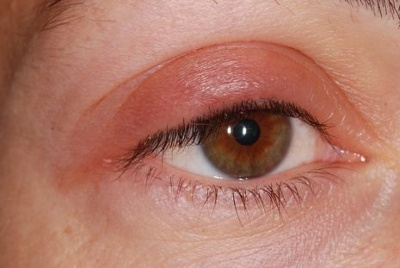
Отёк века
Блефароспазм – выглядит как судорожное сокращение лицевых мышц, как будто человек быстро жмурится. Не контролируется волей больного.
Птоз – опущение верхнего века вниз. Патология классифицируется на несколько подвидов. В отдельных случаях, веко опускается настолько, что целиком перекрывает глазное яблоко.

Птоз
Ячмень – инфекционное заболевание воспалительного характера, которое протекает с выделениями гноя. Признаки: отёчность краёв век, краснота и шелушение. Нажатие сопровождается сильной болью. Частым является дискомфорт (ощущение инородного объекта в глазу), слезотечение. Острая форма характеризуется признаками интоксикации – упадок сил, повышенная температура, головная боль.
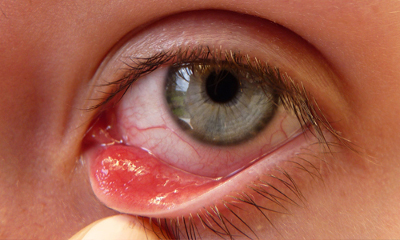
Ячмень
Трихиаз – неправильный рост ресниц. Опасность состоит в том, что болезнетворные микроорганизмы могут легко попасть в глаза. Это провоцирует воспаление, конъюнктивит и другие проблемы.
Дакриоцистит – инфекция слезного канала, вызывает его воспаление. Есть несколько разновидностей патологии: острый, хронический, приобретенный, врождённый. Симптоматика: болезненные ощущения, слёзный мешок красный и отекший, нагноение каналов и постоянное слезоточивость.
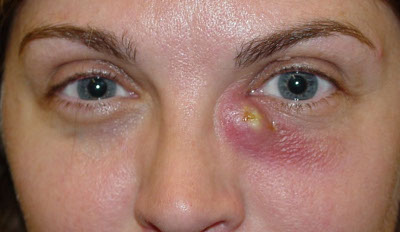
Дакриоцистит
Патология слезопродуцирующей системы
Дакриоденит – поражение слёзных желез. Возникает из-за хронических патологий, либо в связи с попаданием в организм инфекции. Если произошло нарушение в работе кровеносной системы, то заболевание может принять хроническую форму. Симптомы: верхнее веко становится красным, отёчным. Яблоко глаза в некоторых случаях выпячивается. Если не лечить дакриоденит, воспаление распространяется, образуются гнойники, поднимается высокая температура, появляется общее недомогание.
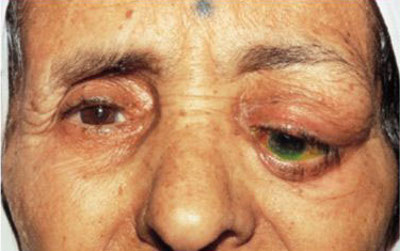
Дакриоаденит
Рак слезной железы – развивается в результате аномальной жизнедеятельности клеток железы. Опухоли могут быть как доброкачественными, так и злокачественными. Ко второй группе можно отнести, например, саркому. Признаки: боль в глазах и голове. Связана с увеличением образования, которое давит на нервную ткань. В некоторых случаях давление настолько сильное, что вызывает делокализацию глазного яблока, затрудняет их движение. К дополнительным симптомам относят отёки, упадок зрения.
Патология соединительной оболочки глаза
Ксерофтальмия – глазная болезнь, в процессе которой слёзы вырабатываются меньше нормы. На это есть несколько причин: хронические воспалительные процессы, различные травмы, опухоль, длительный приём курса препаратов. В группу риска попадают люди пожилого возраста.
Конъюнктивит – воспаление, возникающее в слизистой конъюнктивы. Он бывает аллергическим, инфекционным и грибковым. Все эти разновидности являются заразными. Заражение происходит как через физический контакт, так и с помощью обиходных предметов.
Опухоли конъюнктивы – появляющиеся в угле на внутренней стороне слизистой (птеригиум) и образующиеся в области соединения с роговицей (пингвекул).
Патология хрусталика
Катаракта – постепенное помутнение глазного хрусталика. Заболевание имеет очень быстро развитие. Может поражать как один глаз, так и оба. При этом повреждается или весь хрусталик, или какая-то одна часть. Основная категория больных – пожилые люди. Именно этот недуг способен в очень короткий срок снизить зрение, вплоть до слепоты. У молодых людей катаракта возможна из-за травм, заболеваний соматического типа. Симптоматика: скорая утрата зрения (это заставляет менять линзы очень часто), невозможность различить предметы в темноте («куриная слепота»), нарушение в восприятии цветов, глаза быстро устают, в редких случаях – двоение изображения.
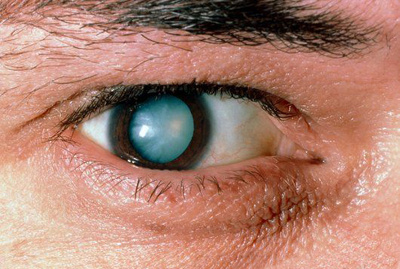
Катаракта
Аномалии хрусталика – развивающаяся с рождения катаракта, бифаф, сферофакия, вывих хрусталика, колобома.
Патология сетчатки
Ретинит (пигментная дистрофия сетчатки) – заболевание, проявляющееся возникновением воспаления на различных участках сетчатки глаза. В качестве причин выступают травмирование органов зрения, длительное воздействие солнечного света. Симптомы: сужается нормальное поле зрение, уменьшается обзор, изображение двоится, недостаточная видимость в сумерках, пред глазами появляются характерные цветные пятна.
Отслаивание сетчатки – патология, при которой наблюдается деструкция сетчатки. Её внутренние слои начинают сходить с ближних эпителиальных тканей и кровеносных сосудов. Лечится в большинстве случаев оперативным способом. Отсутствие лечения влечёт за собой утрату зрения. Признаки: «туман» перед глазами, искажение геометрической формы предметов, иногда проскакивают вспышки света и яркие искры.
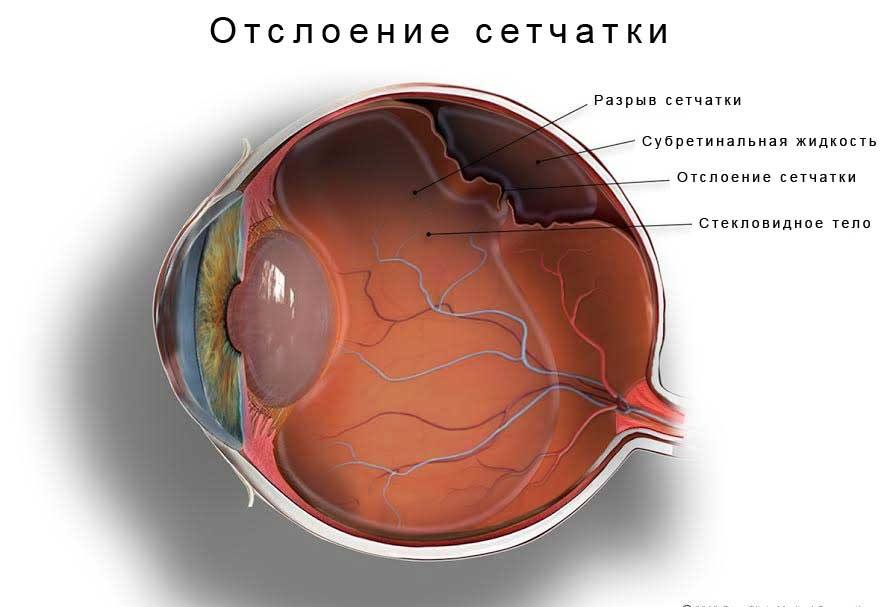
Отслаивание сетчатки
Ангиопатия сетчатки – разрушение структуры сосудистой оболочки в глазах. К такому заболеванию приводит физическое травмирование, высокий показатель внутриглазного давления, нарушение в функционировании центральной нервной системы, болезни кровеносной системы (артериальная гипертония), отравление, патологические дефекты в морфологии кровеносных сосудов. Симптомы: заметный спад зрения, помутнение в глазах, инородные мелькания, искажение изображения. В самых тяжёлых случаях – потеря зрения.
Дистрофия сетчатки – крайне опасное заболевание, может иметь самые разнообразные причины возникновения. Происходит отмирание тканей сетчатой оболочки глаза или же её уменьшение. Это может произойти, если не будет вовремя оказана квалифицированная помощь специалистов.
Патология роговицы
Кератит – воспалительный процесс, поражающий роговицу глаза. Как результат, замутнение роговицы и возникновение инфильтратов. Причиной может быть инфекция: вирусная, бактериальная. Травмы тоже могут спровоцировать развитие заболевания. Симптомы: слезотечение, покраснение слизистой оболочки глаза, нетипичная чувствительность к яркому свету, роговица теряет свои нормальный свойства – блеск, гладкость. Если пренебрегать лечением, то инфекция распространяется на другие участки зрительной системы.
Бельмо – образование на роговой оболочки глаза рубцовой ткани, её стойкое помутнение. Причиной выступают продолжительные воспалительные процессы в организме или травмы.
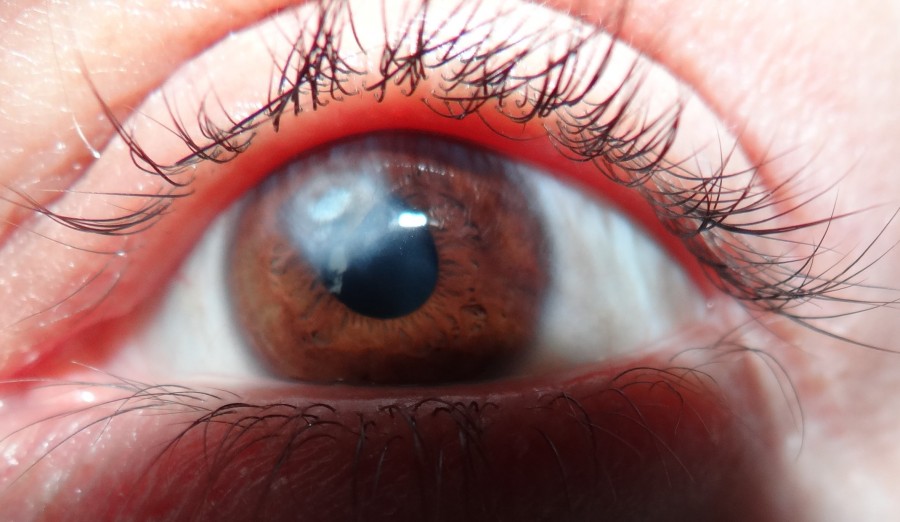
Бельмо
Роговичный астигматизм (кератоконус) – дегенерация роговицы, возникающая вследствие повышения давления внутри глаза. Это ведёт к изменению формы роговой оболочки глаза. Симптоматика: световая кайма вокруг лампочек, моментальное снижения зрения в одном из глаз, миопия.

Кератоконус
Изменение рефракции глаза
Близорукость (миопия) – нарушение рефракции глаза, при котором человек плохо видит дальние предметы. При близорукости изображение фиксируется перед сетчатой оболочкой. Признаки: собственно плохое различие отдаленных предметов, дискомфорт быстрая утомляемость глаз, давящие боль в области висков или лба.
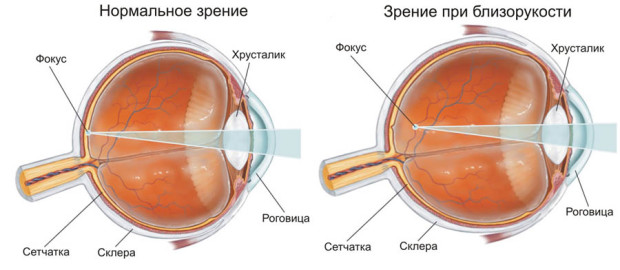
Близорукость
Дальнозоркость (гиперметропия) – рефракционное нарушение при котором изображение считывается позади сетчатки, является противоположностью миопии. При этом больной плохо видит как ближние, так и дальние предметы. Симптомы: очень часто определяется туманность перед глазами, иногда у больного проявляется косоглазие.
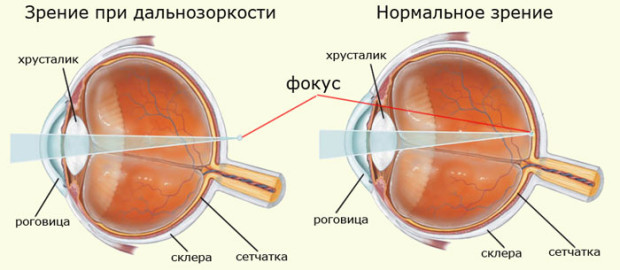
Дальнозоркость
Астигматизм – болезнь характеризуется невозможностью фокусировки световых лучей на сетчатке. Обычно появляется у людей с физиологическими нарушениями органов зрения: роговая оболочка, хрусталик. Симптомы: размытое и нечёткое изображение, человек быстро утомляется, часто жалуется на головную боль, чтобы что-то разглядеть приходится напрягать глазные мышцы.
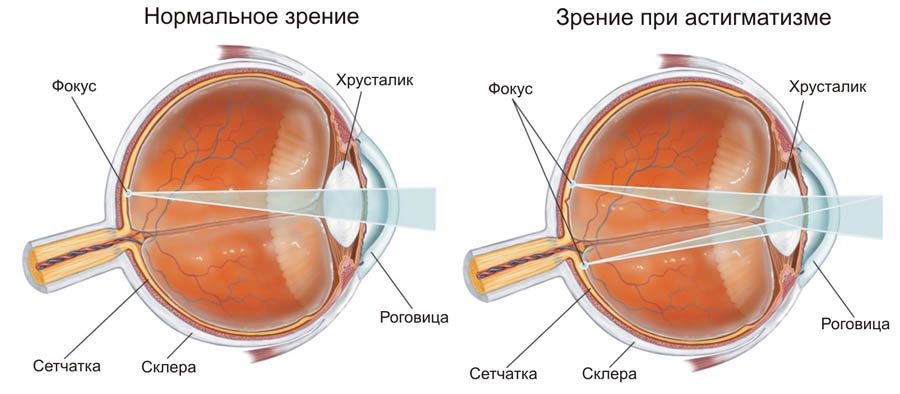
Астигматизм
Другие глазные болезни
Нистагм – не поддающиеся контролю колебательные движения глазных яблок.
Синдром «ленивого глаза» или амблиопия – патология, при которой глаз по причине повреждения его мышц, перестает работать, совершать движения.
Анизокория – разность размера зрачков. В основном, появляется при всевозможных травмах глаза. Влечёт за собой острую чувствительность к свету, снижение зрения. Иногда эта патология указывает на нарушение в функционировании одного из отделов мозга – мозжечка.

Анизокория
Эписклерит – воспаление, формирующееся в эписклеральной ткани. Сначала появляется покраснение около роговицы, затем этот участок опухает. Признаки: ощущение дискомфорта, глаза режет от яркого света. Бывают выделения из соединительной оболочки. В большинстве случаев эписклерит проходит сам по себе.
Эписклерит
Аниридия – полное отсутствие радужки глаза.
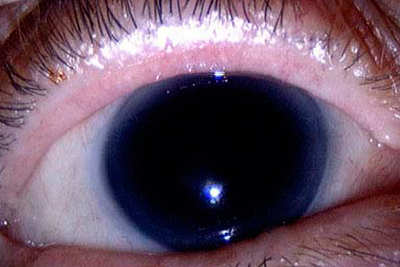
Аниридия
Поликория – дефект глаза, когда у человека есть несколько зрачков.
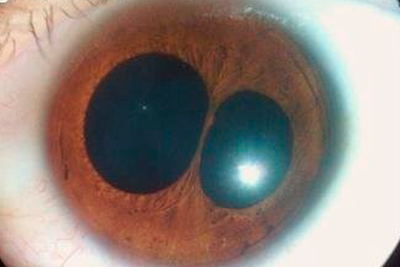
Поликория
Офтальмоплегия – болезнь, когда нервы глаза, отвечающие за его движение, перестают правильно функционировать. Это становится причиной параличей и неспособностью вращения глазными яблоками. Симптомы: глаза обращены к носу, не изменяют это положение.
Экзофтальм – патологический выход глазного яблока за пределы глазной орбиты, возникает из-за отёка её ткани. Помимо основного симптомы выделяют покраснение век и боль во время прикосновения к воспаленному участку.
Диплопия – расстройство зрительной системы, состоящее в постоянном двоении видимых предметов.