что делать если у кошки моча с кровью
Кот писает кровью

Описание и этиология
Гематурия – отхождение с мочой кровяных элементов. Это показатель физиологических или патологических процессов в организме. Мочеиспускание сопровождает болевой синдром, но не всегда. Присутствие крови – не отдельная болезнь, а симптом.
Причины развития гематурии:
Другая группа – физиологические причины. Гематурия проявляется в связи с особенностями полового цикла (при течке) и во время или после родов. Главное отличие в том, что выходит кровь не из мочевыводящих путей, а из влагалища. Помощь зачастую не требуется.
Диагностика
При обнаружении красного оттенка мочевой жидкости у питомца нужно показаться ветврачу. Особенно если животное чувствует боль. Ветеринар уже определит, если кот писает кровью, причины состояния, а также назначит лечение. Применяется ряд методов.
Диагностические мероприятия:
Если врач сомневается в первопричине гематурии, то проводятся дополнительные анализы, тесты. Например, цистоскопия, с помощью которой проверяют, насколько здорова уретра и в каком состоянии стенки пузыря. Выполняют УЗИ, рентгеноскопию органов брюшной полости.
Варианты лечения
Терапия зависит от поставленного диагноза. Практически при каждой причине сначала дают спазмолитики, противовоспалительные, обезболивающие средства. Антибиотики назначают только при запущенности основной болезни. Если нужно используют витамины и препараты, повышающие иммунитет и останавливающие кровотечение. Катетер ставят при затруднении мочеиспускания. Опухоли удаляют, при камнях прописывают специальную диету.
Ещё до похода в клинику рекомендуется улучшить самочувствие любимца. Помогать нельзя бездумно, лучше связаться с ветеринаром. Обычно домашний уход включает перенос кошки в сухое место, обеспечение покоя и доступа к воде. Дополнительно требуется жидкой пищей заменить корм, давать отвары можжевельника и хвоща, толокнянки или петрушки.
Неотложная помощь при остром пиелонефрите и гематурии
Острый пиелонефрит — неспецифическое инфекционное воспаление чашечно-лоханочной системы и паренхимы почек. ОПН вызывают Escherichia соli, Klebsiella, Proteus, Pseudomonas.
Пути проникновения инфекционного агента в почку:
Предрасполагающие факторы развития острого пиелонефрита — нарушения гемо- или уродинамики в почке или верхних мочевых путях. Острый пиелонефрит чаще наблюдается у женщин.
Инфекция, попав в почку, получает благоприятные условия для своего развития в зонах гипоксии, где и возникает воспалительный процесс. Инфицированный тромб или эмбол в конечных сосудах коркового вещества почки вызывают инфаркт с последующим нагноением. Возникновение множественных мелких нагноившихся инфарктов в корковом веществе квалифицируют как апостематозный нефрит. Развитие обширного инфаркта с последующим нагноением ведет к формированию карбункула почки.
В отношении патогенеза заболевания различают первичный и вторичный пиелонефрит (рис. 1). В основе вторичного пиелонефрита лежат органические или функциональные изменения в почках и мочевых путях.
В зависимости от пассажа мочи по верхним мочевым путям, т. е. из почки в лоханку и далее по мочеточнику, различают острый пиелонефрит необструктивный (если он сохранен) и обструктивный (если нарушен).
Проявления острого пиелонефрита:
Часто острому пиелонефриту предшествует учащенное, болезненное в конце мочеиспускание (клиническая картина острого цистита).
Необструктивный острый пиелонефрит может начаться с дизурии и в тот же день или через 1–2 дня привести к высокой температуре тела, ознобу и боли со стороны пораженной почки. Озноб может сменяться проливным потом с кратковременным снижением температуры тела; боль в поясничной области в некоторых случаях появляется во время мочеиспускания и предшествует ознобу и лихорадке (пузырно-мочеточниковый рефлюкс!), а после них больше не повторяется (разрыв форникса одной или нескольких чашечек и резорбция мочи — форникальный рефлюкс!).
Обструктивный острый пиелонефрит (окклюзия мочеточника камнем, продуктами хронического воспаления почки, внешнее сдавление — ретроперитонеальный фиброз, рак внутренних половых органов, увеличенные лимфатические узлы и т. д.) начинается с постепенно нарастающей или острой боли в пояснице со стороны поражения с последующим ознобом и повышением температуры тела.
Осложнения обструктивного острого пиелонефрита:
Диагностика
При сборе анамнеза обращают внимание:
Проверяют соответствие частоты пульса температуре тела, выявляют боль в подреберье при пальпации живота и положительный симптом поколачивания по пояснице (симптом Пастернацкого) со стороны пораженной почки.
Лабораторная диагностика. В общем анализе мочи часто отмечается лейкоцитурия, которая при обструктивном остром пиелонефрите может отсутствовать, так как моча из пораженной почки не попадает в мочевой пузырь.
В общем анализе крови отмечается лейкоцитоз, нередко со сдвигом формулы крови влево (число палочкоядерных нейтрофилов составляет 20% и выше).
В биохимическом анализе крови возможно повышение показателей мочевины и креатинина, часто у пожилых и ослабленных больных, при хронической почечной недостаточности или поражении единственной функционирующей почки.
При посеве мочи (проводят до антибактериальной терапии) выделяют возбудителя заболевания и определяют его чувствительность к антибактериальным препаратам.
Для уточнения диагноза и формы острого пиелонефрита проводят:
Острый пиелонефрит дифференцируют со следующими состояниями:
Основные направления терапии
Алгоритм неотложной помощи при остром пиелонефрите представлен на рисунке 2.
Клиническая фармакология отдельных препаратов
Гентамицин эффективен в отношении инфекций, вызываемых грамположительными и грамотрицательными микроорганизмами, бактериями кишечной группы. Препарат быстро всасывается при внутримышечном введении, терапевтическая концентрация в крови достигается через 1 ч и сохраняется в течение 8–12 ч. Разовая доза составляет 80–160 мг, суточная — 160–320 мг. Побочное действие: нефро- и ототоксичность. Противопоказания к применению: снижение функции почек и пониженный слух.
Фторхинолоны (ципрофлоксацин, норфлоксацин, офлоксацин) активны в отношении большого числа грамположительных и грамотрицательных бактерий, выпускаются в формах для перорального и парентерального введения. Препараты хорошо всасываются в кишечнике и широко распределяются в жидкостях и тканях организма, секретируются главным образом почками. Период полувыведения — 3–7 ч. Наиболее широко при лечении острого пиелонефрита применяют ципрофлоксацин (медоциприн, сифлокс, ципровин) — 500 мг 2 раза в день, норфлоксацин (нолицин, норбактин) — 400 мг 2 раза в день и офлоксацин (зоноцин, офло, офлоксацин) — 200 мг 2 раза в день. Применение фторхинолонов противопоказано у детей до 14 лет, беременных женщин, а также при их индивидуальной непереносимости.
Часто встречающиеся ошибки терапии:
Показанием к госпитализации является большинство случаев острого пиелонефрита, в особенности если имеется подозрение на обструктивный характер поражения.
Разбор клинических случаев
Больная С., 18 лет. Жалобы на боли в левой поясничной области, повышение температуры тела до 38°С, сопровождающееся ознобом, тошноту, учащение и болезненность мочеиспусканий. Анамнез: 3 дня назад имело место переохлаждение, после чего мочеиспускания участились и стали болезненными, повысилась температура и появились боли. Принимала нитроксолин без эффекта. При осмотре: болезненность при пальпации в левых боковых отделах живота, симптом Пастернацкого резко положительный слева. Диагноз: острый необструктивный пиелонефрит слева. Больная госпитализирована в урологический стационар. Лечение: антибактериальная терапия гентамицином (80 мг 2 раза в сутки в/м).
Больная К., 29 лет. Жалобы на резкие боли в правой поясничной области, иррадиирующие в промежность, повышение температуры тела до 39°С с потрясающим ознобом, тошноту, неоднократную рвоту. Анамнез: длительное время страдает мочекаменной болезнью, ранее неоднократно самостоятельно отходили мелкие конкременты. Двое суток назад появились резкие боли в правой поясничной области, принимала баралгин и но-шпу с временным эффектом. Через день после начала болей отметила повышение температуры с ознобом, тошноту и рвоту. При осмотре: больная стонет от боли. Язык сухой, ЧСС 90 уд/мин. Живот мягкий, резко болезненный при пальпации в правых боковых отделах, симптом Пастернацкого резко положительный справа. Диагноз: правосторонняя почечная колика. Острый обструктивный пиелонефрит справа. Больная госпитализирована в урологический стационар. Лечение: катетеризация правого мочеточника, при невозможности ее выполнения — нефростомия справа. Интенсивная дезинтоксикационная и антибактериальная терапия.
Больной Ш., 67 лет. Жалобы на озноб, повышение температуры тела до 39,5°С, боли в пояснице справа. Анамнез: 3 мес назад произведена радикальная цистопростатэктомия по поводу рака мочевого пузыря, пластика мочевого пузыря кишечным лоскутом по Штудеру. При предоперационном обследовании у больного выявлена аплазия левой почки. Через месяц после операции появились постоянные тянущие боли в правой поясничной области, к врачам не обращался. В течение последней недели уменьшилось количество выделяемой мочи, появились отеки ног. Трое суток назад отметил повышение температуры на фоне усиления болей в правой поясничной области, температура прогрессивно повышалась, достигла 39,5°С и сопровождалась ознобами, объем мочи в сутки не превышал 200 мл. При осмотре: больной бледный, астенического сложения, отмечаются отеки нижних конечностей. Пальпаторно определяется выраженная болезненность в правых боковых отделах живота, симптом Пастернацкого резко положительный справа. Диагноз: острый обструктивный пиелонефрит справа. Стриктура правого уретеронеоцистанастомоза. Олигурия. Больной госпитализирован в урологический стационар. Лечение: экстренная нефростомия справа.
Гематурия — патологический симптом, характеризующийся примесью крови в моче.
Основные причины почечных кровотечений представлены в таблице 1.
Эссенциальная гематурия (табл. 2) объединяет ряд состояний, при которых неизвестны этиология и патогенез, а клинико-рентгенологические и морфологические исследования не позволяют точно указать причину кровотечения.
К гематурии может приводить прием ненаркотических анальгетиков, антикоагулянтов, циклофосфамида, оральных контрацептивов, винкристина.
При новообразованиях почки при прорастании опухоли в лоханке или чашечках нарушается целостность сосудистой стенки. Если опухоль не сообщается с чашечно-лоханочной системой, венозный отток из зоны почки с опухолевым узлом нарушается, форникальные вены расширяются и разрываются.
При раке предстательной железы опухоль прорастает в стенки мочевого пузыря или простатического отдела уретры, вены мочевого пузыря в его шеечном отделе сдавливаются опухолью, возникает венозный стаз. Свободно флотирующие ворсинчатые опухоли мочевого пузыря, располагающиеся поблизости от его шейки, во время мочеиспускания увлекаются током мочи в мочеиспускательный канал, закупоривают его просвет и, ущемляясь, набухают, лопаются и начинают кровоточить.
При цистите и простатите слизистая шейка мочевого пузыря воспаляется, травмируется и легко кровоточит при соприкосновении с другими стенками в конце акта мочеиспускания.
При нарушении почечной гемо- и уродинамики венозные сплетения форниксов при нарушенном венозном оттоке или значительном повышении внутрилоханочного давления переполняются кровью, вены, кольцевидно охватывающие своды чашечек, расширяются и нарушается их целостность, что приводит к гематурии из верхних мочевых путей.
При некрозе почечных сосочков нарушается кровоснабжение сосочка, а иногда и всей мальпигиевой пирамиды, некротизированная ткань отторгается, возникает кровотечение.
При доброкачественной гиперплазии простаты возникает венозный застой в органах малого таза, нарушается целостность сосудов.
Различают два вида гематурии:
Клиническая картина
Появление в моче эритроцитов придает ей мутный вид и розовую, буро-красную или красновато-черную окраску в зависимости от степени гематурии. Гематурия может возникать внезапно, быть однократной или повторяться. Ее прекращение обманчиво, так как причина гематурии, как правило, оказывается не устранена, и обследование при повторных кровотечениях с большим опозданием часто выявляет уже запущенную опухоль.
При опухоли почки гематурия может быть первым и длительное время единственным симптомом заболевания. В большинстве случаев она безболезненна, но при профузном кровотечении с образованием сгустков в почечной лоханке и их прохождении через мочеточники возникают тупые, реже коликообразные боли в поясничной области. При папиллярных опухолях мочевого пузыря гематурия обычно безболезненная и носит профузный характер без образования сгустков. При ворсинчатых опухолях мочевого пузыря, располагающихся около его шейки, струя мочи во время мочеиспускания может прерываться.
При туберкулезном поражении почек в самых ранних стадиях процесса наблюдается тотальная гематурия, которая может сопровождаться стойкой пиурией.
При доброкачественной гиперплазии простаты гематурия возникает без видимой причины либо при катетеризации мочевого пузыря вследствие нарушения целостности разрыхленной слизистой оболочки задней уретры.
При остром цистите и простатите терминальная гематурия отмечается на фоне выраженной дизурии.
При мочекаменной болезни гематурия обычно развивается вслед за приступом почечной колики, струя мочи может внезапно прерываться во время мочеиспускания.
Возможные осложнения: при массивном кровотечении с образованием бесформенных сгустков возможна острая задержка мочи из-за тампонады мочевого пузыря этими сгустками. Редко в этом случае может развиться шок вследствие кровопотери и боли.
Диагностика
При опросе необходимо выяснить:
Визуальная оценка мочи:
Цвет мочи может меняться при приеме лекарственных средств и пищевых продуктов:
При синдроме длительного сдавливания и размозжения тканей миоглобин из мышц попадает в кровь и проникает в мочу, что придает ей красно-бурую окраску.
Для определения характера и источника кровотечения в условиях стационара проводят:
Лабораторная диагностика включает:
При гемоглобинурии цвет мочи не меняется даже при длительном ее стоянии, а при гематурии эритроциты оседают на дно сосуда и верхние слои мочи приобретают желтоватую окраску.
Гематурию у женщин следует дифференцировать с кровотечением из половых органов. Для этого исследуют среднюю порцию мочи при самостоятельном мочеиспускании или мочу, полученную из мочевого пузыря путем катетеризации.
Основные направления терапии
Алгоритм неотложной помощи при гематурии представлен на рисунке 3.
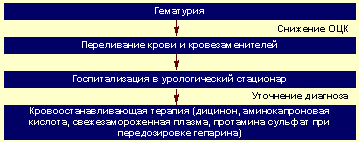 |
| Рисунок 3. Алгоритм неотложной помощи при гематурии |
При развитии гиповолемии и артериальной гипотензии восстановление ОЦК: кристаллоидные и коллоидные растворы внутривенно.
При подозрении на острый цистит после забора мочи для посева ее на стерильность назначают антибиотик широкого спектра действия.
Терапия гемостатическими препаратами должна проводиться в условиях урологического стационара, после установления диагноза, под контролем свертываемости крови.
Клиническая фармакология отдельных препаратов
Этамзилат (дицинон) активирует формирование тромбопластина, образование III фактора свертывания крови, нормализует адгезию тромбоцитов. Препарат не влияет на протромбированное время, не обладает гиперкоагуляционными свойствами, не способствует образованию тромбов. Этамзилат вводят по 2–4 мл (0,25–0,5 г) внутривенно одномоментно либо капельно, добавляя к обычным растворам для инфузий.
Гемостатическое действие развивается:
Не следует применять этамзилат при геморрагиях, вызванных антикоагулянтами.
Аминокапроновая кислота угнетает фибринолиз, блокируя активаторы плазминогена и частично угнетая действие плазмина, оказывает специфическое кровоостанавливающее действие при кровотечениях, связанных с повышением фибринолиза. Для быстрого достижения эффекта под контролем коагулограммы вводят стерильный 5% раствор препарата на физрастворе внутривенно капельно до 100 мл.
Протамина сульфат оказывает противогеморрагическое действие при кровоточивости, вызываемой гепарином при его передозировке, после операций с применением экстракорпорального кровообращения и использованием гепарина. Применяют 1 мл 1% раствора внутривенно струйно медленно за 2 мин или капельно, 1 мг протамина сульфата нейтрализует примерно 85 ЕД гепарина. Противопоказан при гипотензии, недостаточности коры надпочечников, тромбоцитопении.
Часто встречающиеся ошибки терапии: назначение гемостатических препаратов до выявления источника гематурии.
Макрогематурия является показанием для экстренной госпитализации в урологический стационар.
Разбор клинических случаев
Больная М., 30 лет. Жалобы на схваткообразные боли в поясничной области слева, усиливающиеся при движении, после физической нагрузки, примесь крови в моче, повышение температуры тела до 38,2°С. Заболевание началось с дизурии в виде учащенного, болезненного мочеиспускания, спустя сутки появились боли в поясничной области, примесь крови в моче. Анамнез: 7 лет назад был установлен диагноз — нефроптоз I степени слева. Заболевание проявляло себя периодическими атаками пиелонефрита. При осмотре: больная беспокойна. Область почек визуально не изменена, при пальпации безболезненная, симптом поколачивания слабо положительный слева, болезненности по ходу мочеточников нет, мочевой пузырь перкуторно пуст. Диагноз: острый восходящий левосторонний пиелонефрит. Нефроптоз слева. Пациентка госпитализирована в урологический стационар.
Больной Ж., 77 лет. Вызов СМП в связи с интенсивной примесью крови в моче, выделением кровяных сгустков при мочеиспускании. Анамнез: урологические заболевания отсутствуют. При осмотре: больной астеничен, кожные покровы бледные. Область почек визуально не изменена, при бимануальной пальпации правой почки определяется объемное образование нижнего сегмента, симптом поколачивания отрицательный с обеих сторон. При пальцевом ректальном исследовании — простата увеличена в 1,5–2 раза, тугоэластической консистенции, срединная бороздка сглажена, слизистая прямой кишки над железой подвижна, пальпация безболезненна. Диагноз: опухоль правой почки. Больной госпитализирован в урологическое отделение.
Больной Ч., 24 года. Жалобы на постоянное выделение крови по мочеиспускательному каналу. Анамнез: около часа назад упал и ударился промежностью о трубу. При осмотре: кровоподтек в области промежности, выделение алой неизмененной крови из уретры, вне акта мочеиспускания. При пальцевом ректальном исследовании — предстательная железа нормальных размеров, тугоэластической консистенции, срединная бороздка выражена, слизистая прямой кишки над железой подвижна, пальпация безболезненна. Диагноз: травма уретры. Больному показана госпитализация в стационар для обследования и определения тактики лечения.
Таким образом, успех лечения больных пиелонефритом и гематурией во многом определяется принятием адекватных мер при оказании неотложной медицинской помощи.
Е. Б. Мазо, доктор медицинских наук, профессор, член-корреспондент РАМН
РГМУ, Москва
Хронический цистит: новое в диагностике и лечении
Рост хронических инфекционно-воспалительных заболеваний мочеполовой сферы, характеризующихся вялым, рецидивирующим течением, устойчивым к этиотропной терапии, представляет серьезную медицинскую проблему. Наиболее частым их проявлением является цистит
Рост хронических инфекционно-воспалительных заболеваний мочеполовой сферы, характеризующихся вялым, рецидивирующим течением, устойчивым к этиотропной терапии, представляет серьезную медицинскую проблему. Наиболее частым их проявлением является цистит. Цистит — изменение слизистой оболочки мочевого пузыря воспалительного характера, сопровождающееся нарушением его функции [1, 2]. Как правило, циститом страдают женщины трудоспособного возраста. В случае распространения воспалительного процесса глубже слизистой оболочки процесс приобретает хроническое течение. По данным литературы хронизация процесса выявлена более чем в трети случаев. Возникает она на фоне органических и функциональных изменений мочевого пузыря или у людей с серьезными сопутствующими заболеваниями [3, 4]. Хронический цистит сопровождается в той или иной мере выраженным болевым симптомом, приводит к социальной дезадаптации пациентов, временной или постоянной потере трудоспособности, а реабилитация требует дополнительных бюджетных вложений [5]. Большинство рецидивов возникают в первые 3 месяца после излечения предшествующего эпизода [6]. Более 60% случаев острого неосложненного цистита остается без должного лечения. В случае самопроизвольного излечения неосложненного цистита заболевание рецидивирует в течение года почти у половины женщин [7].
Этиология и патогенез
Мочевой пузырь у женщин обладает значительной резистентностью, которая обусловлена наличием ряда антибактериальных механизмов, постоянно и эффективно действующих у здоровых женщин. Инвазия бактерий в мочевой пузырь не является основным условием развития воспалительного процесса, что имеет большое число клинических и экспериментальных подтверждений. Нормальный ток мочи и своевременное опорожнение мочевого пузыря предотвращают инфицирование мочевых путей. Своевременное выделение даже инфицированной мочи снижает риск адгезии бактериальной клетки к рецепторам слизистой оболочки.
Слизистая оболочка мочевого пузыря обладает бактериостатической активностью, особенно по отношению к кишечной палочке, благодаря выработке специфических мукополисахаридов и секреторного IgA. Кроме того, моча может содержать специфические и неспецифические ингибиторы роста бактерий, иммуноглобулины класса А и G. Неповрежденный уротелий обладает значительной фагоцитарной активностью. При возникновении цистита в организме человека первоначально происходит активация местного и гуморального иммунитета в виде выработки антител. Известно, что при хронических заболеваниях возникает транзиторная дисфункция иммунной системы [9], в то же время в большинстве случаев цистит является вторичным, то есть осложняет течение имеющихся заболеваний мочевого пузыря, уретры, почек, половых органов [1].
Нередко рецидивы обусловлены персистенцией инфекции, но в подавляющем большинстве случаев объясняются реинфекцией [10]. Под персистирующей инфекцией понимают наличие инфекции одного вида или штамма, и рецидив возникает, как правило, в течение 1–2 недель после прекращения лечения. Реинфекция это повторный инфекционный процесс, обусловленный другим возбудителем. Обычно она развивается через несколько недель после окончания терапии [5, 11].
Ведущую роль в патогенезе любых хронических воспалительных заболеваний играет гипоксия тканей и транзиторная дисфункция иммунной системы [9, 12]. Под хроническим воспалением понимают процессы, протекающие недели и месяцы, при которых повреждающий фактор, реактивные изменения и рубцевание развиваются одновременно [13]. Традиционно по времени возникновения хронического воспалительного процесса считается срок более 60 дней.
Специфической предпосылкой хронического воспалительного процесса является невозможность завершения острого воспаления регенерацией, протекающей на фоне нарушенного тканевого гомеостаза [14]. В результате при хроническом воспалении нередко имеет место смена фаз затихания и обострения процесса, что накладывает отпечаток и на его морфологию. Если при остром течении воспалительных процессов на первое место выступают альтеративные и сосудисто-экссудативные изменения, то при подостром и хроническом — пролиферативные, завершающиеся новообразованием соединительной ткани, то есть склерозом [15]. Подслизистые структуры в стенке мочевого пузыря играют основополагающую роль, поскольку между эпителиальными клетками нет капилляров, и жизнедеятельность клеток эпителия зависит от эффективности диффузии кислорода и питательных веществ из подлежащей соединительной ткани (через ее межклеточное вещество и базальную мембрану) [16].
Наличие очагов хронического воспаления зависит от возрастных и конституциональных особенностей эпителиальных тканей, модифицирующих как клеточную устойчивость, так и метаболический фон, на котором развивается процесс воспаления. Развитию хронического воспаления содействуют в первую очередь возрастное увеличение чувствительности клеток к окислительному стрессу. В то же время при гипоксии ускорятся процесс мобилизации и деления незрелых эпителиальных клеток [12], блокируется их созревание. Известно, что незрелый эпителий обладает повышенной способностью клеток к бактериальной адгезии. Баткаев Э. А., Рюмин Д. В. (2003) в исследованиях, когда возбудителем цистита была кишечная палочка, обратили внимание на возраст пациенток. Так, у женщин до 55 лет рецидивы болезни в течение года происходили в 36%, в то время как рецидивы у женщин старше этого возраста возникли в 53% [17].
Классификация хронических циститов [18]:
В зависимости от характера и глубины морфологических изменений хронический цистит делится на катаральный, язвенный, полипозный, кистозный, инкрустирующий, некротический.
Клиническая картина
Хронический цистит в фазу обострения проявляется теми же симптомами, что и острый цистит. Кроме того, могут играть роль симптомы основной патологии, послужившей хронизации процесса (симптомы камня мочевого пузыря, атонии и т. д.). При обострении заболевания наиболее частой причиной жалоб пациенток является учащенное болезненное мочеиспускание. При хронических заболеваниях, в зависимости от степени поражения мочевого пузыря, боль может быть постоянной, иногда с мучительными позывами на мочеиспускание; локализуется в области лобка либо в глубине малого таза. Боль может появляться или усиливаться в связи с актом мочеиспускания. В последнем случае она возникает либо перед началом мочеиспускания вследствие растяжения стенок мочевого пузыря, либо во время акта мочеиспускания, но чаще всего — в его конце. Следует помнить о том, что боль в мочевом пузыре с нарушением акта мочеиспускания может возникнуть при воспалительных заболеваниях женских половых органов [19].
Диагностика хронических циститов является сложной проблемой, требующей от врача использования ряда клинических и параклинических методов, аналитического подхода к их результатам. Клинический этап обследования должен включать тщательный сбор анамнеза, с учетом данных о состоянии половой сферы пациентки, связи заболевания с половой жизнью; осмотр в «зеркалах» для исключения вагинизации уретры, наличия уретрогименальных спаек. Базово-диагностический этап включает лабораторные исследования, обязательной составляющей которых является бактериологическое исследование мочи, определение чувствительности флоры к антибиотикам; УЗИ и при необходимости рентгеновское исследование органов малого таза и верхних мочевых путей, исследование пациенток на наличие ИППП. Анализ результатов бактериологических посевов мочи, выполненных в нашей клинике, у больных хроническим рецидивирующим циститом показал, что традиционно принятый диагностический критерий бактериурии 10 5 КОЕ в 1 мл средней порции мочи был выявлен только в 21,3%. Многие исследователи обращают внимание на то, что в клинической практике феномен «малой бактериурии» недооценен [11, 20]. У пациенток с наличием хронического цистита и угрозой рецидива мы принимаем во внимание бактериурию 10 3 КОЕ в 1 мл.
Завершающим и обязательным этапом обследования является эндоскопическое обследование. Для выяснения причины хронизации процесса выполняется цистоскопия. Однако это достаточно субъективный метод, при котором часто возникают трудности в интерпретации визуальной картины поверхности слизистой оболочки мочевого пузыря [20]. Кроме того, хроническое воспаление сопровождается хронической индукцией регенерационного микроокружения, идентичного опухолевому, то есть в эпителии могут появляться гистологические изменения, относящиеся к предраковым: гиперплазия, дисплазия, метаплазия [12]. Многие авторы признают необходимость выполнения мультифокальных биопсий для понимания и правильной морфометрической характеристики процессов, происходящих в стенке мочевого пузыря [2, 21].
При хронических воспалительных заболеваниях в мочевом пузыре оптимально от 8 до 15 биоптатов, хотя эффективность рандомных биопсий в свете онконастороженности оспаривается некоторыми авторами [22, 23]. Биопсия — всегда дополнительная травма, провоцирующая воспалительные изменения, а в редких случаях кровотечения и перфорации стенки мочевого пузыря.
Дифференцировать явления хронического цистита от неопластических изменений, а также объективно оценить изменения состояния слизистой и подслизистой структур мочевого пузыря позволяет оптическая когерентная томография (ОКТ) и ее вариант кросс-поляризационная ОКТ (КП ОКТ) [24, 25]. Метод ОКТ демонстрирует оптические свойства ткани в поперечном сечении. Изображение может быть получено в реальном времени с разрешением 10–15 мкм. Принцип ОКТ подобен B-скану ультразвука. Оптическое изображение формируется за счет различия оптических свойств внутритканевых слоев или структур — коэффициента обратного рассеяния тканей [22, 23]. КП ОКТ несет большую информацию о ткани, поскольку ряд компонентов слоистой структуры органов (например, коллаген) способен рассеивать зондирующее излучение не только в основную поляризацию (нижнее изображение), совпадающую с поляризацией зондирующей волны, но и в ортогональную (верхнее изображение). Компактный переносной оптический томограф, созданный в Институте прикладной физики РАН Нижнего Новгорода, оснащен съемным зондом, совместимым с эндоскопическим оборудованием. Во время эндоскопических манипуляций гибкий зонд — сканер оптического когерентного томографа c торцевой оптикой (внешний диаметр 2,7 мм) проводится через инструментальный канал 8 Ch операционного цистоскопа 25 Ch и прижимается под контролем зрения к интересующему участку стенки мочевого пузыря. Исследование ОКТ выполняется последовательно в правой и левой гемисферах, нижнем, среднем и верхних сегментах мочевого пузыря. Время получения одного изображения — 1–2 секунды. Визуально измененные зоны изучаются прицельно. При необходимости из оптически подозрительных зон выполняются прицельные биопсии. Анализ клинических данных показал, что ОКТ с хорошей чувствительностью (98–100%) и специфичностью (71–85%) выявляет неоплазию в мочевом пузыре. В результате мониторирования хронических циститов с ОКТ, проведенных в нашей клинике, выполнение биопсии снизилось на 77,6% (рис. 1). На рис. 1 а цистоскопическое изображение, зонд — сканер оптического когерентного томографа под устьем: отек и умеренная гиперемия под устьем мочевого пузыря. На рис. 1 б оптическое изображение до лечения: эпителиальный слой утолщен, подслизистые структуры плохо дифференцируются от верхнего эпителиального слоя за счет инфильтрации; изображение отнесено к подозрительным на неоплазию в результате очаговой потери слоистости. На рис. 1 в динамическое исследование после комплексного лечения через 5 недель: эпителиальный слой нормальной толщины, подслизистые структуры хорошо дифференцируются.
Включение методов оптической визуализации ОКТ и КП ОКТ в исследование стенки мочевого пузыря на наш взгляд является перспективным, поскольку позволяет проводить дифференциальную диагностику хронического цистита с заболеваниями, имеющими сходную клиническую симптоматику, исключая/или минимизируя выполнение биопсий. Выявление на ОКТ-изображениях очаговой пролиферации эпителия, а также изображений с нарушенной структурной организацией (граница эпителий/подслизистые структуры нечеткая или неровная) позволяет выделить пациенток, требующих пристального внимания в отношении угрозы малигнизации и, следовательно, их длительного мониторинга.
Наличие тонкого/атрофичного эпителиального слоя слизистой оболочки мочевого пузыря на ОКТ-изображении позволяет заподозрить эстрогенный дефицит, направить больного на консультацию к гинекологу. У женщин в постменопаузе эстрогенный дефицит является причиной урогенитальных расстройств.
У пациенток, длительно страдающих хроническим циститом, на КП ОКТ-изображении выявляется выраженное утолщение подслизистых структур, имеющих повышенный контраст, что свидетельствует о склеротическом процессе в стенке мочевого пузыря (рис. 2). На рис. 2 а КП ОКТ-изображение нормального мочевого пузыря: эпителиальный слой нормальной толщины, подслизистые структуры, мышечный слой в норме. На рис. 2 б КП ОКТ-изображение мочевого пузыря при хроническом рецидивирующем цистите: эпителиальный слой атрофичен (прямая поляризация — нижнее изображение), подслизистые структуры разволокнены; слой, содержащий колагеновые волокна, менее контрастен, расширен и определяется практически на весь кадр изображения (обратная поляризация — верхнее изображение). На рис. 2 в КП ОКТ-изображение мочевого пузыря пациентки с травмой позвоночника. Изменения идентичны изображению 2 б.
Таким образом, КП ОКТ позволяет объективно оценивать изменения, происходящие в подслизистых структурах стенки мочевого пузыря, и в зависимости от этого проводить коррекцию лечения.
Лечение
Если диагноз хронического бактериального цистита в большинстве случаев не вызывает затруднений, то лечение не всегда оказывается эффективным, а прогноз не всегда благоприятным, так как в ряде случаев не удается выявить, а затем и устранить причину возникновения заболевания. Лечение хронических циститов требует от врача широкого кругозора, знаний проблем гинекологии, неврологии, иммунологии. В период становления болезни структурные изменения опережают клинические проявления, и, наоборот, в процессе выздоровления нормализация нарушенных функций наступает раньше восстановления поврежденных структур, т. е. морфологические проявления запаздывают по сравнению с клиническими [16]. Только зрелые эпителиоциты резистентны к бактериям, в то время как барьерная функция эпителия при наличии эпителиоцитов с умеренно дифференцированной ультраструктурой нарушена. Для лечения и профилактики хронических рецидивирующих инфекций нижних мочевых путей применяется этиотропная антибактериальная терапия 7–10-дневными курсами. Исследования Возианова А. Ф., Романенко А. М. с соавт. (1994) показали, что полное восстановление зрелых поверхностных клеток эпителия мочевого пузыря после их повреждения длится не менее 3 недель [26]. Таким образом, при отсутствии настороженности у лечащего врача и отсутствии должного внимания к длительности патогенетического лечения, очередной рецидив может наслоиться на репаративную фазу предыдущего процесса. Это в свою очередь приводит к усилению коллагенообразования, дискорреляциям и склерозу подэпителиальных структур, играющих основную роль в гомеостазе слизистой оболочки мочевого пузыря, его иннервации [27]. Таким образом возникает замкнутый круг: неадекватное лечение — хроническое воспаление — реактивные изменения и рубцевание подслизистых структур — гипоксия ткани — незавершенная регенерация эпителия — очередное обострение процесса.
Лечение хронических рецидивирующих циститов:
Этиологическое лечение — это антибактериальная терапия, основанная на следующих принципах: длительность (до 7–10 дней); выбор препарата с учетом выделенного возбудителя и антибиотикограммы; назначение антибиотиков с бактерицидным действием. Препаратами, к которым выделен наибольший процент чувствительных штаммов возбудителей мочевой инфекции в России, являются: фосфомицин — 98,6%, мециллинам — 95,4%; нитрофурантоин — 94,8% и ципрофлоксацин — 92,3% [28]. Наиболее предпочтительными являются норфлоксацин, ципрофлоксацин, пефлоксацин и левофлоксацин из-за отсутствия нежелательных побочных реакций.
Выбор антибактериального препарата должен производиться на основе данных микробиологического исследования. Если при остром неосложненном цистите предпочтение следует отдавать коротким курсам антибактериальной терапии (3–5-дневным), то при хроническом рецидивирующем — продолжительность антибактериальной терапии должна составлять не менее 7–10 дней для полной эрадикации возбудителя, который при хронических циститах может локализоваться в подслизистых структурах стенки мочевого пузыря [1, 5].
Антибактериальная терапия. Препаратами выбора являются фторхинолоны (ципрофлоксацин, офлоксацин, норфлоксацин, левофлоксацин, ломефлоксацин), которые обладают очень высокой активностью в отношении E. сoli и других грамотрицательных возбудителей уроинфекций. Нефторированные хинолоны — налидиксовая, пипемидовая, оксолиновая кислоты утратили свое лидирующее значение, в связи с высокой резистентностью к ним микрофлоры, и не могут являться препаратами выбора при рецидивирующих инфекциях мочевых путей [18, 29].
Выбор фторхинолонов обусловлен широким спектром антибактериальной активности, особенностями фармакокинетики и фармакодинамики, созданием высоких концентраций в крови, моче и тканях. Биодоступность фторхинолонов не зависит от приема пищи, они обладают длительным периодом полувыведения, что позволяет принимать препараты 1–2 раза в сутки. Их отличает хорошая переносимость и возможность применения при почечной недостаточности. Для норфлоксацина период полувыведения 3–4 часа, для лечения обострения цистита рекомендуется принимать по 400 мг 2 раза в день 7–10 дней. Ципрофлоксацин считается наиболее мощным антибиотиком из группы фторхинолонов, поскольку, обеспечивая бактерицидный эффект в небольших концентрациях, обладает широким спектром антибактериальной активности и быстро распределяется и накапливается в тканях и биологических жидкостях с высокими интрацеллюлярными концентрациями в фагоцитах (принимают 500 мг 2 раза в день). В настоящее время созданы препараты, обеспечивающие удобство приема — 1 раз в день. Примером может быть Ифиципро ® ОД, который является новой формулой с постепенным высвобождением ципрофлоксацина.
При выявлении ИППП необходим курс антибактериальной терапии с включением макролидов, тетрациклинов, фторхинолонов, направленный на эрадикацию возбудителя, с последующим контролем микрофлоры.
Патогенетическое лечение начинают с рекомендаций по соблюдению режима труда и отдыха и назначения соответствующего питания. Назначают обильное питье. Усиленный диурез способствует вымыванию бактерий и других патологических примесей. Уменьшаются дизурические явления вследствие действия концентрированной мочи на слизистую оболочку мочевого пузыря. Пища должна быть полноценной по содержанию белков и витаминов и способствовать кишечной перистальтике. В настоящее время разработаны патогенетически обоснованные алгоритмы консервативной терапии воспалительных заболеваний нижних мочевых путей [18].
Наличие современных антибиотиков и химиотерапевтических препаратов позволяет быстро и эффективно вылечивать рецидивы инфекций мочевыводящих путей и проводить профилактику их возникновения. Необоснованность и нерациональность антибактериальной терапии являются факторами, приводящими к хронизации процесса и нарушениям иммунорегуляторных механизмов с развитием иммунодефицитных состояний. Важно, что иммунодефицитное состояние может не иметь клинических проявлений [30]. Понятие «иммунодефицит» включает состояния, при которых наблюдается отсутствие или снижение уровня одного или нескольких факторов иммунитета. Исследования, проведенные в нашей клинике, показали, что у пациенток с хроническими циститами имеются отклонения в иммунном статусе в виде повышения или понижения показателей от среднестатистической нормы у 33,3%. Альтернативой назначению антибактериальных препаратов является стимуляция иммунных механизмов организма пациента при назначении иммунотерапевтических препаратов. Одним из таких препаратов является лиофилизированный белковый экстракт, полученный путем фракционирования щелочного гидролизата некоторых штаммов E. coli. Препарат выпускается в капсулах, имеет торговое наименование Уро-Ваксом. Стимуляция неспецифических иммунных защитных механизмов Уро-Ваксомом является приемлемой альтернативой низкодозной длительной химиопрофилактике инфекций мочевыводящих путей [31].
Заслуживает внимания применение поливалентных бактериофагов в лечении хронического рецидивирующего цистита, что особенно актуально для пациентов с поливалентной аллергией к антибактериальным препаратам или наличием полирезистентных возбудителей. Несмотря на отсутствие плацебо-контролируемых исследований применения пиобактериофагов, клиническая эффективность указанных препаратов не вызывает сомнений [18].
Важнейшим звеном патогенетической терапии цистита, способной предотвратить хронизацию воспаления, является иммуномодулирующая терапия. Регуляторами иммунных реакций являются цитокины, основная их составляющая — интерфероны (ИНФ). Функции ИНФ в организме разнообразны, однако наиболее важной функцией ИНФ является антивирусная. Кроме того, ИНФ участвуют также в антимикробной защите, обладают антипролиферативными, иммуномодулирующими свойствами. ИНФ способны модулировать активность и других клеток, например нормальных киллеров, увеличивать лизис клеток-мишеней, продукцию иммуноглобулинов, фагоцитарную активность макрофагов и их кооперативное взаимодействие с Т- и В-лимфоцитами. Гамма-ИНФ ингибирует рост опухолевых клеток и подавляет внутриклеточное размножение бактерий и простейших [9, 30]. Существуют препараты, содержащие экзогенные ИНФ. Однако индукторы ИНФ имеют преимущества перед ними, поскольку лишены антигенных свойств, синтез их в организме всегда строго сбалансирован и, таким образом, организм огражден от перенасыщения интерферонами [32]. Впервые для комплексного лечения хронических рецидивирующих циститов нами был применен тилорон, торговое название препарата «Лавомакс ® » (таблетки 125 мг). Прием препарата «Лавомакс ® » позволил добиться ремиссии заболевания у 90%, эрадикация микрофлоры в моче достигнута в 66,7%. Результаты наших исследований показали несомненную перспективность использования Лавомакса ® не только для лечения, но и для профилактики хронических циститов.
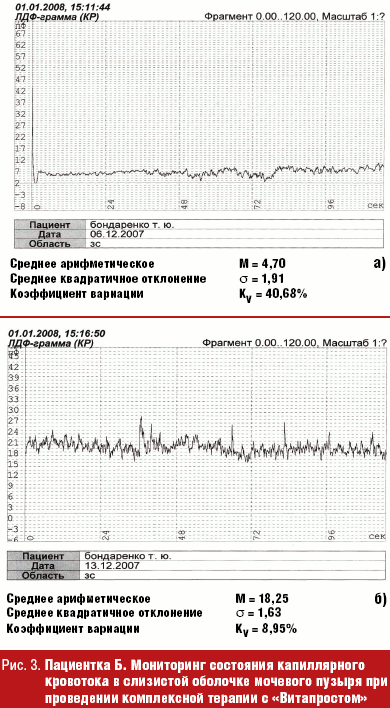
Хронический процесс, с учетом сопутствующей патологии пациенток, требует обязательного применения препаратов для борьбы с гипоксией тканей — антигипоксантов (Солкосерил 200 мг по 1 таблетке 2 раза в день, курс 14 дней); венотоников (Эскузан 20); антиагрегантов, которые улучшают «текучесть» крови по капиллярам. Типичным представителем группы антиагрегантов является Трентал, оказывающий сосудорасширяющее, антиагрегантное, ангиопротективное действие (100 мг 2–3 раза в сутки, курсом до 30 дней), действующее вещество — пентоксифиллин. Пентоксифиллин-Акри удобен в приеме, так как имеет таблетированную форму 100 мг, улучшает микроциркуляцию и снабжение тканей кислородом в основном в конечностях, центральной нервной системе, в меньшей степени в почках. Существует масса препаратов, улучшающих артериальное и венозное кровообращение. Однако на сегодняшний день есть препарат, который способен восстанавливать микроциркуляцию и тонус мышц мочевого пузыря; доказано его благотворное влияние на показатели иммунитета. Это хорошо зарекомендовавший себя в лечении заболеваний предстательной железы Простатилен — комплекс полипептидов, выделенных из тканей предстательной железы крупного рогатого скота [33]. Нас заинтересовала способность пептидов (цитомединов) выступать в организме в качестве биорегуляторов. Действие их предположительно осуществляется через рецепторы, расположенные на поверхности клеток. В результате их введения в организм происходит выброс эндогенных регуляторных пептидов, пролонгируется эффект цитомединов [34]. Традиционно используемый в лечении патологии мужской половой сферы препарат «Витапрост ® » (суппозитории ректальные 50 мг) был впервые применен в клинике урологии Нижнего Новгорода для лечения хронических рецидивирующих циститов у женщин. Изучая капиллярный кровоток в слизистой мочевого пузыря у пациенток с хроническим рецидивирующим циститом методом лазерной допплеровской флоуметрии (ЛДФ) [35, 36], мы получили объективно доказанный эффект от применения этого препарата (рис. 3). На рис. 3 а мониторинг до лечения, показатель микроциркуляции (ПМ) — 4,7 перфузионных единицы. На рис. 3 б мониторинг после лечения (ПМ — 18,25 перфузионных единицы).
До лечения у больных выявлялся застойный тип кровотока со сниженной активностью компонентов микроциркуляторного русла и ишемией тканей. Примененный в качестве патогенетической терапии в лечении хронических циститов биостимулирующий препарат «Витапрост ® » способствовал быстрому исчезновению воспалительного процесса, стимуляции регенераторных процессов, что мы контролировали КП ОКТ. Назначенный препарат позволил достичь быстрого эффекта анальгезии, помог достичь социальной адаптации пациенток в достаточно в короткий срок.
Лечение рецидивирующих инфекций нижних мочевых путей, протекающих на фоне ИППП, при наличии диспластических процессов в задней уретре, зоне шейки мочевого пузыря, мочепузырного треугольника должно быть направлено на эрадикацию атипичных возбудителей, восстановление муцинового слоя уротелия. Образование мукополисахаридного слоя, покрывающего в норме эпителий мочевого пузыря, считается гормонально-зависимым процессом: эстрогены влияют на его синтез, прогестерон на его выделение эпителиальными клетками. Применение женских половых гормонов интравагинально ведет к пролиферации влагалищного эпителия, улучшению кровоснабжения, восстановлению транссудации и эластичности стенки влагалища, увеличению синтеза гликогена, восстановлению популяции лактобацилл во влагалище, кислого рН. Примером эстрогена для лечения урогенитальных нарушений является препарат эстриола — Овестин, имеется таблетированная форма 2 мг и в виде вагинальных свечей по 0,5 мг. При использовании любой формы Овестин назначается 1 раз в сутки.
При наличии выраженного болевого синдрома назначают нестероидные противовоспалительные препараты, подавляющие синтез простагландинов, оказывающие выраженное обезболивающее действие. Назначают индометацин, диклофенак и другие. Препараты используются в обычных дозах в течение 10–21 дня, поддерживающие дозировки до 2 месяцев. Эффект от нестероидных противовоспалительных препаратов, как правило, сохраняется в течение 3–4 месяцев после их отмены [1].
Назначение антигистаминных и антисеротониновых препаратов необходимо для устранения этиологического и патогенетического факторов. Это может быть препарат «Перитол» — блокатор Н1-гистаминорецепторов с выраженным антисеротониновым действием. Он также стабилизирует тучные клетки и препятствует их дегрануляции с освобождением биологически активных веществ. Антихолинэстеразная активность его сказывается на накопительной функции мочевого пузыря. Препарат принимают с 2 мг — 1 раз в день, постепенно увеличивая дозу до 4 мг — 3 раза в сутки в течение 3–4 недель. Задитен (кетотифен) назначается в дозе 0,5–1 мг — 2 раза в сутки 2–3 месяца. Назначаются и другие антигистаминные препараты (Диазолин, Тавегил, Кларитин) в обычном режиме в течение 1–3 месяцев.
Местное лечение
Выраженным антигистаминным действием, а также способностью восстанавливать гликоз — амино-гликановый компонент муцина обладает природный мукополисахарид — Гепарин, который можно вводить внутрипузырно по 10 000 ЕД 3 раза в неделю в течение 3 месяцев. Местная противовоспалительная терапия включает инстилляции различных лекарственных препаратов или их сочетаний в мочевой пузырь. Для инстилляции используются растворы Диоксидина, нитрата серебра в разведении 1:5000, 1:2000, 1:1000 в 1–2% концентрации. Для инстилляции широко используются растворы коллоидного серебра. Антимикробный эффект коллоидного серебра зарегистрирован в отношении более чем 650 видов микроорганизмов, среди которых грамположительные и грамотрицательные бактерии, вирусы, простейшие, спорообразующие, анаэробы. Коллоидное серебро активно в отношении различных видов протея и синегнойной палочки, бактерии Коха [1, 5, 37].
Следует отметить, однако, что применение без достаточных показаний катетеризации мочевого пузыря является опасным, поскольку доказано, что 80% нозокомиальных инфекций связаны с введением уретральных катетеров [38].
Немедикаментозные методы лечения, такие как лечебная физкультура, физиотерапевтические процедуры, направлены на укрепление мышц тазового дна и нормализацию тазового кровообращения.
Профилактика
В качестве профилактики обострений у женщин с рецидивирующей инфекцией нижних мочевых путей рекомендованы в субингибирующих дозах ежедневно или после полового акта ципрофлоксацин 125 мг, нитрофурантоин 50 мг, норфлоксацин 200 мг, фосфомицин по 3 г каждые 10 дней в течение 6 месяцев. У женщин в постменопаузе применение заместительной гормональной терапии эстриолом ведет к снижению риска обострения заболевания до 11,8 раза по сравнению с плацебо [19, 28].
Анализ обращаемости пациенток по поводу обострений хронического цистита, проведенный на нашей кафедре, показал, что пик приходится на конец мая, начало июня, а также октябрь-ноябрь. В связи с этим целесообразно рекомендовать курсы профилактического лечения именно в эти периоды.
Таким образом, универсальный метод лечения хронических рецидивирующих циститов отсутствует. От лечащего врача требуется дифференцированный подход к методам лечения, адекватным этиологическим и патогенетическим факторам, а также индивидуальным особенностям течения заболевания пузыря у каждой пациентки.
По вопросам литературы обращайтесь в редакцию.
О. С. Стрельцова, кандидат медицинских наук
В. Н. Крупин, доктор медицинских наук, профессор
ГОУ ВПО «НижГМА», Нижний Новгород