что делать при покраснении носа
Розацеа: отчего краснеет нос?

Что такое розацеа?
Мишень этого заболевания – лицо. Никакие другие части тела и органы от розацеа не страдают. Но достаточно и локального поражения. Запущенная розацеа досаждает настолько, что у человека появляется ненависть к собственному отражению. Нос изменяется до такой степени, что вернуть ему нормальную форму может только пластический хирург. Происходит это вследствие неправильной работы сосудов – они расширяются, а сузиться уже не могут. Одно время считалось, что в нездоровом покраснении кожи виноват микроскопический клещ, но пока наличие паразита медики относят лишь к сопутствующим и усугубляющим факторам.
Симптомы розацеа
Болезненная краснота атакует лицо в несколько стадий. Начинается все с того, что кожа начинает чувствительно реагировать на то, что раньше не причиняло никакого беспокойства. Выпили горячего чаю, поели острого, сходили в баню, понервничали – и щеки, и нос становятся буквально пунцовыми.
Дальше – хуже. Цвет кожи уже не возвращается к нормальному, а пораженные участки покрываются розовыми угрями и синеватыми прожилками. Все самостоятельные усилия только ухудшают ситуацию. Не помогают ни средства от прыщей, ни отбеливающие маски. Скрыть красноту можно, только замазав ее тональным кремом.
На третьей стадии с лицом происходит то, что уже не скроешь тональными средствами: кожа утолщается и грубеет, становится бугристой, поры расширяются, а прыщи начинают гноиться. Кожа на носу разрастается и остается пунцовой и днем и ночью – появляется ринофима.
Как лечить?
Главное вовремя обратиться к дерматологу или косметологу, который поставит правильный диагноз. Не в коем случае не пытайтесь сами избавиться от болезни – выдавливать прыщи, прижигать их чистотелом или спиртом, злоупотреблять скрабами – будет только хуже. Лечение розацеа всегда проводится несколькими методами, включая прием антибиотиков. Для удаления нездорового цвета кожи также применяют лазер. Он словно запаивает сосуды, перекрывая кровоток, и покраснение проходит. Этот способ помогает и на запущенных стадиях, когда изменения кожи очевидны. Сеансы проводят 5-6 раз с интервалом в 2-3 недели. Это снимает красноту. После разросшуюся ткань может удалить пластический хирург.
Почему возникает розацеа?
Розацеа известна еще со времен Средневековья, но точные причины ее возникновения науке до сих пор не ясны. Раньше во всем винили микроскопического клеща – демодекса, который местом своего обитания выбирает кожные железы людей. Сейчас медики считают паразита лишь сопутствующим фактором, но не первопричиной недуга, ведь его можно найти и у людей, которые не страдают болезнью «красного носа».
Вероятнее всего, причина в расстройстве сосудов тройничного нерва, который является частью вегетативной нервной системы. Но что именно случилось с нервом – медицина пока объяснить не может. Ясно только, что вследствие сбоя его работы сосуды на носу и щеках начинают «шалить».
Есть также доказательства, что розацеа может возникнуть после сильного нервного расстройства, в период климакса, при гормональном сбое. Провоцируют ее появление заболевания желудочно-кишечного тракта, щитовидной железы и эндокринной системы, а также яичников.
Кроме того, к заболеванию могут привести следующие факторы:
Кто больше подвержен болезни «красного носа?»
Розацеа подвержены и мужчины, и женщины. Обычно ею болеют в возрасте 40-50 лет. Но если есть наследственная предрасположенность, то нос может покраснеть и после 30. Женщины обращаются к врачам с этой проблемой чаще, чем мужчины.
Но третья, запущенная статья розацеа, когда нос увеличивается в размерах и просто обезображивает лицо, бывает только у мужчин. Обычно розацеа возникает при постоянном и агрессивном воздействии на кожу внешних факторов, но если в роду кто-то страдал этим заболеванием, оно вполне может передаться по наследству.
Медиками также замечено, что блондины и чересчур эмоциональные люди в группе риска.
Аллергический ринит: симптомы, лечение, профилактика
Аллергический ринит относят к неинфекционным ринитам, где ведущим является сосудистый компонент. Такой вид заболевания называют еще «ложный насморк».
Аллергический ринит — что это?

Симптомы
Заболевание проявляется несколькими симптомами: зуд слизистых, чихание, водянистые выделения из носа (ринорея), и заложенность носа, а иногда даже конъюнктивит. При обструкции (синдром непроходимости дыхательной системы человека) часто возникают головные боли. Аллергический ринит может привести к осложнениям в виде синусита.
Причинами ринита могут стать пыльца, споры плесени, шерсть, пух и продукты жизнедеятельности животных (кошек, собак, грызунов), пылевые клещи, тараканы.
Виды аллергического ринита
Есть два вида аллергического ринита: хронический (круглогодичный) и сезонный. Первый проявляется круглый год, так как аллергены, его вызывающие, всегда присутствуют в жизни человека. А второй связан с сезонным цветением растений и появлением спор некоторых грибов (Cladosporium, Penicillium, Alternaria).
Характерным признаком сезонного ринита является усиление симптомов при появлении на улице во время цветения определенных растений, использовании косметики и лекарств, содержащих экстракты растений, на которые у человека аллергия, ухудшение самочувствия при контакте с прелой травой и так далее.
При постоянном рините повышается чувствительность к аллергенам пылевых клещей, животных, птиц, инсектным аллергенам (от насекомых), аллергенам пищи, плесневых грибов и химических элементов (соли платины, соединения хрома, никеля, эпоксидные смолы и т.д.).
Формы аллергического ринита
Врачи выделяют легкую, среднюю и тяжелую формы ринита.
В первом случае симптомы слабо выражены, сохранен качественный сон, повседневное качество жизни и активность, общее состоянии можно назвать удовлетворительным.
Во втором случае симптомы уже влияют на все вышеперечисленные пункты. Человек тяжелее переносит воздействие аллергенов, испытывает дискомфорт.
При тяжелом протекании заболевания симптомы становятся настолько мучительными, что организм человека не может нормально функционировать.
По формам течения аллергический ринит бывает интермиттирующим (симптомы остаются только до 3 дней в неделю и до 4 недель в году) и персистирующим (симптомы беспокоят более 4 дней в неделю и более 4 недель в году).
Сама болезнь может быть выявлена как в период обострения, так и во время ремиссии.
Причины развития аллергического ринита
Как уже было сказано выше, причины развития аллергического ринита разнообразны: от сезонного цветения растений до домашних насекомых-вредителей.
Кроме того, причины возникновения сенной лихорадки могут стать плохая экология, наследственность, курение матери во время беременности, недоношенность. Само обострение может быть спровоцировано переохлаждением, ОРВИ, стрессами, употреблением острой пищи или продуктов – аллергенов.
Как диагностировать аллергический ринит
Для выявления аллергического ринита необходимо собрать аллергологический анамнез:
В настоящее время существует ряд методов лабораторной диагностики заболевания, которые помогают составить полную картину и поставить точный диагноз. Лабораторная диагностика включает в себя следующие методы:
Чем лечить: средства от аллергии
В период болезни для начала рекомендуется провести нелекарственные мероприятия, такие как элиминация аллергенов (удаление):
При лечении применяются следующие лекарственные препараты: назальные кортикостероиды (гормональные спреи, помогающие снять отек), противоотечные препараты, антигистаминные лекарства, увлажняющие средства, вазоконстрикторные препараты. Иногда для тяжелых ринитов проводится такая процедура, как десенсибилизация (специфическая иммунотерапия). Каждый из этих видов лечения имеет свои особенности.
Назальные кортикостероиды, такие как беклометазон и флютиказон снимают отек. Применяют их 1 или 2 раза в день (суточная доза определяется врачом).
Противоотечные препараты включают в себя акривастин, эбастин, цетиризин, прометазин, лоратадин и другие. Они блокируют высвобождение медиаторов воспаления и аллергии, оказывают противоаллергическое, противозудное, противоотечное и седативное действия.
Антигистаминные средства бывают 1 и 2 поколения, лекарства 2 поколения используются чаще, так как они более безвредны. Кроме того, эти средства делятся на назальные (азеластин, левокабастин) и те, которые используются для конъюнктивального мешка (азеластин, олопатадин, эпинастин, эмедастин, кетотифен, олопатадин).
Увлажняющие средства способствуют очищению слизистой оболочки полости носа.
Вазоконстрикторные или сосудосуживающие средства купируют неприятные симптомы: вызывают спазм сосудов, благодаря чему они меньше отекают. В результате снижается заложенность носа и улучшается дыхание.
При недостаточной помощи остальных средств рекомендуется прибегнуть к десенсибилизации. При данной процедуре в организм вводится постепенно возрастающая доза аллергена, благодаря чему чувствительность к нему постепенно уменьшается. Для этой цели используют подкожные инъекции или сублингвальные капли.
Как лечить аллергический ринит
В лечении заболевание применяются три основных метода:
Первые два способа подробно разобраны в предыдущем параграфе, а сейчас речь пойдет о третьем.
Хирургическое вмешательство проводится в трех случаях: когда не помогают немедикаментозный и медикаментозный способы лечения, когда нужна коррекция структурных нарушений полости носа и околоносовых пазух, при появлении патологий (гнойный или полипозный синусит и т.д.). Отличается такой способ точностью, возможностью проникнуть в любую часть носа и носовых пазух, где необходима операция, функциональностью и эффективностью. При своевременном проведении операции восстановление и возвращение к полноценной жизни проходит быстро и без тяжелых осложнений.
Важно: операции производятся при полном исключении контакта с аллергеном. Процедура не проводится в период цветения или другого активного воздействия аллергенов.).
После операции могут возникнуть рубцы, остеомиелит, синдром пустого носа, лицевая боль, кровотечение, атрофический ринит.
Кроме хирургического вмешательства проводится также лазерная коагуляция (прижигание) носовых раковин (подслизистая, точечная, избирательная абляция гипертрофированных участков).
Среди наиболее действенных препаратов для лечения симптомов синусита можно выделить Сиалор Рино на основе ионов серебра. Он оказывает противовоспалительное действие, препятствует размножению бактерий. Благодаря мягкому действию препарата сохраняется баланс микрофлоры и создаются благоприятные условия для регенерации слизистой носа.
Профилактика
Профилактические меры при данном заболевании отчасти совпадают с немедикаментозным лечением. Это и удаление аллергенов, сведение контактов с ними к минимуму, очищение квартиры и воздуха, обработка помещений.
Важно: самолечение при сенной лихорадке может привести к осложнениям, поэтому при первых признаках аллергии нужно незамедлительно обратиться к врачу.
Меры предосторожности
Заключение
Аллергический ринит при правильном лечении может не беспокоить человека. Однако при первых же признаках возможной болезни важно обратиться к врачу, чтобы избежать осложнений. Несмотря на то, что в основе такого вида ринита лежит аллерген, порой простого удаления этого аллергена недостаточно, так как аллергия может развиваться на целую группу аллергенов, о которых человек не подозревает. Кроме того, на фоне аллергического ринита могут развиваться (или его сопровождать) различные заболевания, которые также требуют врачебного вмешательства, чтобы не допустить дальнейшего усугубления сенной лихорадки.
Красный нос: причины, лечение и способы маскировки
Красный нос: Pixabay
Красный нос — симптом, который может носить временный или постоянный характер. Спровоцировать покраснения могут разные факторы, среди которых опасные заболевания. Из-за чего краснеет нос и как и с этим бороться, объяснили доктора.
Почему краснеет нос?
Покраснение носа часто вызывают дерматологические заболевания. Среди них есть те, на которые нужно обратить внимание и обратиться за консультацией к специалисту.
Розацеа
Как объясняет Стефани Уотсон, розацеа — это хроническая болезнь кожи лица, для которой характерно покраснение носа, щек и лба. У больного случаются периоды обострения и ремиссии. С течением времени кожные покровы становятся грубее, появляются пустулы (пузырьки, заполненные жидкостью).
Наиболее подвержены заболеванию женщине в возрасте 30–50 лет. У мужчин розацеа встречается значительно реже, но переносят они ее тяжелее.
Купероз
Купероз — стойкое расширение сосудов неинфекционного характера. Истончение стенок капилляров становится причиной покраснения, появления сосудистой сеточки и звездочек. Зачастую купероз локализуется на крыльях носа, лбе, подбородке и щеках, поскольку в этих местах кожа наиболее эластичная и тонкая.
Себорейный дерматит
Это хроническое воспалительное заболевание поражает участки кожи головы и тела с развитыми сальными железами. Дерматолог, доктор медицины Дебра Джалиман рассказывает, что на фоне покраснения также развиваются такие симптомы:
Демодекоз
Поражение кожи вызывает микроскопический клещ Demodex folliculorum. Проникая внутрь сальных желез, паразит выделяет продукты жизнедеятельности, которые приводят к воспалительным процессам.
Для демодекоза характерны следующие признаки:
Ринофима
Хроническая болезнь приводит к утолщению и покраснению кожи на носу и последующему обезображиванию органа. Чаще всего патология наблюдается у мужчин после 40 лет. Причины возникновения заболевания не выявлены.
Аллергия вызывает покраснение носа: Pixabay
Другие факторы
Покраснение носа может быть обусловлено другими причинами. Среди них:
Что делать, если нос красный?
Схема терапии зависит от патологии кожи, которая была диагностирована. Для разных болезней используют определенные методики и способы лечения. Однако есть общие рекомендации.
Пройдите обследование
Покраснения носа могут быть спровоцированы гормональными изменениями, болезнями сердечно-сосудистой и пищеварительной системы, поэтому его лечение должно быть комплексным. Может потребоваться консультация эндокринолога, кардиолога, гастроэнтеролога.
Пройдите обследование: Pixabay
Исключите контакт с факторами, провоцирующими заболевание
Доктор Уве Воллина рекомендует уменьшить воздействие холода, солнца на кожу лица. Если покраснение носа связано с особенностями сосудов или работой сальных желез, то устраните факторы, которые осложняют лечение симптома — отрегулируйте работу желудочно-кишечного тракта.
Для этого пересмотрите пищевые привычки и рацион:
В меню включите овощи, фрукты и нежирные сорта рыбы.
Обеспечьте коже адекватный уход
Оптимизируйте уход за кожей. Подбирайте щадящие уходовые косметические средства, используйте слегка теплую воду. Применяйте солнцезащитные средства.
Медицинские препараты и методы
Дерматологи после проведения специальных тестов и постановки диагноза, назначают медицинские препараты. Среди них:
При аллергических реакциях назначают антигистаминные препараты и мази. Кроме того, для лечения покраснения носа применяется:
Схему терапии может подобрать только специалист.
Как уменьшить покраснение носа из-за раздражения?
Если покраснение носа имеет симптоматический характер и не связано с заболеванием, тогда достаточно применить косметические средства. Во многих случаях можно снизить покраснение несложными способами.
Подбор средств по уходу за кожей
Если краснота спровоцирована действием пилингов, откажитесь от процедуры. Справиться с проблемой помогут регенерирующие мази и кремы. При выходе на улицу наносите солнцезащитные кремы с уровнем SPF близким к 50.
В процессе избавления от красноты носа из-за агрессивного воздействия пилинга стоит отказаться от макияжа. Компоненты косметики могут усилить раздражение.
Если кожа сухая, красноту легко убрать с помощью увлажняющих и питательных кремов. Выбирайте средства для сухой кожи. Правильно подобрать косметику поможет консультация с косметологом или дерматологом.
Крем для сухой кожи: Pixabay
Компрессы и мази
Если нос обгорел на солнце, используются лекарства, содержащие пантенол. Они помогают устранить отечность и болевые ощущения, имеют антибактериальный эффект.
Отлично помогают охлаждающие компрессы с зеленым чаем, календулой или зверобоем. Когда болевые ощущения проходят и остается только краснота, используются питательные и увлажняющие кремы.
В случае обморожения:
Ускорить процесс лечения обморожения помогут мази, снимающие отек, имеющие противовоспалительный и регенерирующий эффект.
Как замаскировать красный нос?
Лучше без необходимости не применять косметические средства без совета врача, чтобы не спровоцировать обострение при лечении аллергических реакций, сухости кожи и других заболеваний кожи.
Если необходимо справиться с краснотой носа, действуйте так:
Корректирующие средства для лица: Pixabay
Покраснение носа может быть как безобидным косметическим недостатком, так и симптомом серьезных проблем со здоровьем. Чтобы выявить причину, обратитесь в медицинское учреждение, где после диагностики будет назначено соответствующее лечение.
Внимание! Материал носит лишь ознакомительный характер. Не следует прибегать к описанным в нем методам лечения без предварительной консультации с врачом.
Уникальная подборка новостей от нашего шеф-редактора
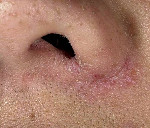
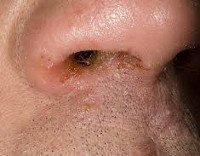
Экзема преддверия носа
Экзема преддверия носа – это дерматологическое заболевание, сопровождающееся воспалительной реакцией кожных покровов преддверия носа. Типичные симптомы: гиперемия, отечность, жжение, зуд, везикуло-пустулезная сыпь, которая сменяется мокнущими изъявлениями и гнойными корками, лихенификациями, экскориациями, шелушением и пигментными пятнами. Диагностика основывается на данных анамнеза, жалобах пациента, результатах внешнего осмотра, дерматоскопии, аллергопроб и других лабораторных методов исследования. Лечение состоит из местной и системной медикаментозной терапии, физиотерапевтических процедур.
МКБ-10
Общие сведения
Экзема преддверия носа – относительно частая дерматологическая патология ЛОР-органов. Согласно статистическим данным, ее распространенность находится в пределах 3,3-11,5 случаев на 1 000 населения. Она составляет более 1/3 всех дерматологических заболеваний этой анатомической области. Болезнь возникает у пациентов всех возрастных категорий, в подавляющем большинстве случаев страдают дети и подростки. В последние годы наблюдается тенденция к росту показателя заболеваемости среди лиц в возрасте 20-35 лет. Это связано с увлечением числа больных, имеющих хронические поражения носа и придаточных пазух, системные и аллергические патологии.
Причины
Заболевание является результатом нарушения работы сразу нескольких систем организма. Обычно оно развивается на фоне повышенной чувствительности к тем или иным антигенам, наличия генетических мутаций и функциональных изменений ЦНС. В меньшей мере ее формированию способствуют дисфункции желез внутренней секреции, иммунодефицитные состояния, хронические стрессы. К наиболее частым триггерам относятся:
Патогенез
В основе патогенеза лежит полиэтиологическая нервно-аллергическая дисфункция. Она проявляется поливалентной (редко – моновалентной) сенсибилизацией кожных покровов, что становится причиной неадекватной реакции на внешние и внутренние раздражители. Это сопровождается повышением тонуса парасимпатической вегетативной нервной системы, которое, в свою очередь, проводит к активной экссудации, обусловленной поражением мышечного слоя стенок сосудов микроциркуляторного русла.
Имеющаяся недостаточность иммунитета обычно обусловлена нарушением функций макрофагов, Т-лимфоцитов-хелперов, нейтрофильных лейкоцитов, избыточным синтезом иммуноглобулинов класса G и E на фоне дефицита класса М. Вторичное инфицирование пораженных тканей провоцирует развитие хронического воспалительного процесса за счет продукции аутоантител.
Классификация
С учетом этиологии и особенностей клинического течения принято выделять различные формы экземы преддверия носа. Деление обусловлено необходимостью использования отличающихся между собой терапевтических и профилактических средств при разных вариантах болезни, упрощения дифференциальной диагностики. Для этой локализации характерны следующие варианты патологии:
Симптомы экземы преддверия носа
Для всех форм болезни характерна этапность развития клинических проявлений – эволюционный полиморфизм. На первой стадии (эритематозной) остро возникает покраснение кожи преддверия носа, отечность, чувство зуда и жжения. В некоторых случаях субъективные ощущения настолько сильны, что приводят к нарушению сна и другим невротическим расстройствам. При прикосновении к пораженным участкам появляется острая боль, в состоянии покоя болевой синдром зачастую отсутствует. При микробной и грибковой формах экземы видны ярко выраженные границы между пораженными и здоровыми тканями, процесс чаще асимметричный.
На 2-3 сутки от начала заболевания на фоне первичных признаков воспаления возникают пустулы и везикулы, заполненные мутной жидкостью – экзема переходит в папуло-везикулезную стадию. Элементы при различных этиопатогенетических вариантах патологии имеют разные характеристики. Их размер варьируется от 1-2 мм до 1 см в диаметре, цвет – от светло-желтого до бурого. Характерная особенность себорейной экземы – сливание пустул и везикул с образованием так называемых «гирлянд» или «колец».
Спустя еще несколько дней начинается стадия мокнутия – элементы кожной сыпи вскрываются, оставляя после себя «серозные колодцы» – специфические эрозии, из которых выделяется умеренное количество экссудата. Последний приводит к мацерации, усиливает воспалительные реакции. Наибольшее количество изъявлений возникает в уголках ноздрей.
Следующая стадия – корковая. Она сопровождается подсушиванием «колодцев», формированием над пораженной кожей гнойных корок или чешуек, экскориаций, лихенификаций. При микробной форме серо-желтые корочки практически полностью покрывают ткани, а на периферии наблюдается выраженное отторжение рогового слоя эпидермиса. При других формах встречаются участки «просветления».
Общая длительность острого экзематозного поражения преддверия носа не превышает 15-20 суток. После этого происходит отторжение корок, заболевание приобретает хроническое течение. Клинически хронизация проявляется инфильтрацией и индурацией кожи вестибулярной части носа, ограниченными очагами повышенной сухости, трещинами. Шелушение, зуд, жжение сохраняются, но становятся менее ощутимыми. При идиопатической экземе образуются вторичные депигментированные или пигментно-васкулярные пятна, постепенно увеличивающиеся в размерах.
Осложнения
Осложнения связаны с присоединением к уже инфицированным тканям кожных покровов носового преддверия новых штаммов патогенной микрофлоры – суперинфекцией. Наиболее распространенными осложнениями являются импетиго, фурункулез, рожистое воспаление наружного носа, щек и остальных участков лица. У детей с экссудативно-катаральным диатезом, болезнь может трансформироваться в атопический дерматит (нейродермит), а инфицирование герпес-вирусами способно приводить к тяжелой форме герпетиформной экземы Капоши.
При выраженном иммунодефиците может наблюдаться эритродермия, тромбофлебит лицевых вен. Этот процесс способен провоцировать развитие внутричерепных осложнений – тромбоза пещеристого синуса, менингита, менингоэнцефалита и др.
Диагностика
Для опытного отоларинголога или дерматовенеролога постановка диагноза не представляет затруднений. Используются анамнестические данные, жалобы пациента и физикальное обследование. Во время сбора анамнеза врач обращает внимание на наличие этиологических или способствующих факторов: условия труда, сопутствующие патологии, ранее проводимое лечение, назначенные препараты. При обследовании ребенка выясняется течение беременности, имеющиеся на момент вынашивания заболевания у матери. Далее применяются следующие методы диагностики:
Лечение экземы преддверия носа
Лечение консервативное, включает в себя местные и системные медикаментозные средства, физиотерапевтические процедуры. Терапевтическая схема составляется индивидуально с учетом возраста пациента, сопутствующих заболеваний, формы экземы, стадии ее развития. Важную роль играет устранение или минимизация контакта с аллергенами. Дальнейшее лечение включает три категории:
Прогноз и профилактика
Прогноз для жизни при экземе преддверия носа благоприятный, для здоровья – сомнительный, зависит от возможности прекратить контракт больного с провоцирующими факторами, корректировать имеющиеся системные нарушения. В зависимости от клинической формы болезни и эффективности подобранной схемы лечения выздоровление или полная клиническая ремиссия наступают к концу 3 недели. К профилактическим мероприятиям относятся предотвращение контракта с аллергенами, сведение к минимуму или полный отказ от использования косметических средств, адекватное своевременное лечение сопутствующих нозологий, укрепление общих защитных сил организма.