что делать при поломке иглы во время инъекции
Техника правильного выполнения внутримышечных инъекций
Внутримышечная инъекция – это простой и популярный метод введения медикаментов в организм человека. Однако при неаккуратном проведении этой процедуры могут возникнуть осложнения, избежать которых можно, если владеть правильной техникой ее выполнения.
Знание алгоритма процедуры внутримышечных инъекций нужно не только врачам. В жизни каждого человека может произойти ситуация, когда необходимо проколоть курс уколов самостоятельно. Прежде, чем отрабатывать внутримышечные инъекции на практике, нужно тщательно изучить теорию, касающуюся этой манипуляции. Соблюдение всех норм позволит избежать осложнений.
Места для инъекций
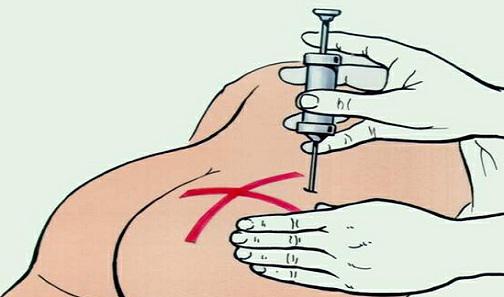
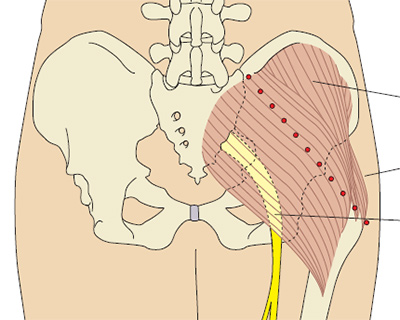
Наилучшие места для внутримышечных уколов – это верхняя часть ягодицы, широкая мышца бедра и дельтовидная мышца плеча. При выполнении инъекции в ягодицу ее нужно зрительно разделить на 4 квадранта. Укол делается в верхний наружный квадрант – это самый безопасный участок без крупных нервов и сосудов. В случае бедра так же на 4 квадранта делят его переднюю поверхность. Колют во внешний наружный квадрант.
Правильное место для укола в плечо можно найти так: мысленно разделить руку от локтевого до плечевого сустава на 3 одинаковых участка. Центр средней области будет наиболее подходящим местом. Однако сделать укол в плечо без чьей-либо помощи сложнее, чем в бедро или ягодицу.
Этапы проведения уколов
Процедура внутримышечных инъекций делится на следующие этапы:
Возможные осложнения
Некорректное выполнение внутримышечного укола может спровоцировать появление различных осложнений: от незначительных до болезненных. Поэтому лучше ознакомиться с возможными из них еще до того, как они появятся:
Если от постинъекционного осложнения не удается избавиться самостоятельно, обязательно покажитесь медицинскому работнику.
Желаем, чтобы необходимые уколы проходили для вас всегда легко и безболезненно.
Популярные ошибки при постановке внутривенных уколов
Эта статья из рубрики «Внутривенные уколы» от автора Елистратова Е.В. (является практикующим хирургом) поможет вам правильно подготовиться к процедуре и избежать ошибок при постановке инъекций. Давайте разберемся, почему уколы внутривенные ставят в вену, в особенностях манипуляций и чем опасно неправильное введение раствора.
Содержание
Показания к постановке внутривенных уколов и места введения инъекций
Внутривенное введение медикаментов практикуют при необходимости получения быстрого эффекта от препарата. Также инъекции в вену назначают в случаях, когда лекарственный раствор запрещен для подкожного применения из-за сильного раздражающего действия.
Если требуется постановка внутривенной инъекции, учитывайте, что препараты вводят в вены, которые расположены близко под кожей. Наши специалисты ДокторМос знают особенности введения укола для каждой зоны. К наиболее популярным местам внутривенных инъекций относятся:
Список зон
Примечания
Область является наиболее популярной для проведения манипуляций.
Место считается вторым по популярности и используется, когда вены на локтевом сгибе плохо прощупываются.
Тыльная сторона кисти
Зона используется только в случаях, если введение инъекции невозможно первыми двумя методами.
Область чаще применяется для введения лекарственных средств в вену грудничкам.
Перед процедурой исключите наличие флебита, атрофии мышц и повреждения тканей в области вены. Учтите, что запрещено проводить инъекции самостоятельно, их делает только медсестра. На внутривенный укол цена доступная, поэтому экономить на услугах специалиста не стоит.
Взывать медсестру
Подготовка к процедуре
Давайте разберемся, что необходимо для проведения процедуры. Качество постановки инъекции зависит не только от знания тонкостей введения лекарства в вену, но и соблюдения всех условий подготовки пациента и рабочего места.
Подготовка пациента
Наши специалисты ДокторМос первоначально исключают вероятность развития аллергии на препарат. При повышенной чувствительности к составу инъекция может оказаться смертельно опасной. Дополнительно уточняется информация о времени приема пищи пациентом (так как некоторые препараты можно использовать на «пустой» или полный желудок).
Организация рабочего места
Правильно подготовленная рабочая зона снижает риск развития осложнения от уколов примерно на 50%. Поэтому перед началом манипуляций убедитесь, что место проведения процедуры соответствует требованиям:
Постановка внутривенного укола начинается с проверки готовности рабочего пространства и срока годности медикамента.
Этапы манипуляций
Для слаженности действий производите процесс введения инъекции по пунктам:
Точное соблюдение последовательности действий снижает риск развития осложнения на 90%. При этом учитывайте, что осуществлять процедуру может только медсестра. ДокторМос советует не экспериментировать и не делать инъекции самостоятельно.
Что делать при поломке иглы во время инъекции
Московский государственный медико-стоматологический университет
Московский государственный медико-стоматологический университет
Российский университет дружбы народов, Москва, Россия
Московский государственный медико-стоматологический университет
Врачебная тактика при отломе инъекционной иглы во время местной анестезии в стоматологии
Журнал: Стоматология. 2019;98(6-2): 29-32
Сохов С. Т., Топольницкий О. З., Богаевская О. Ю., Косарева Н. В. Врачебная тактика при отломе инъекционной иглы во время местной анестезии в стоматологии. Стоматология. 2019;98(6-2):29-32.
Sokhov S T, Topol’nitskiĭ O Z, Bogaevskaya O Yu, Kosareva N V. Medical solution to needle breakage during local anesthesia. Stomatologiya. 2019;98(6-2):29-32.
https://doi.org/10.17116/stomat20199806229
Московский государственный медико-стоматологический университет
Отлом иглы может быть выраженным негативным опытом для практикующего врача и пациента. По данным изученной литературы многие практикующие врачи-стоматологи встречаются с этим осложнением. Мы проанализировали клинический случай пациента в МГМСУ им. А.И. Евдокимова с мигрировавшим отломком иглы при методе проводниковой анестезии. Предложили тактику поведения врача в данной клинической ситуации и алгоритм действий. Разработали рекомендации и предложили внутрикостную анестезию как более безопасный вид обезболивания. Проанализировали легкость извлечения отломка инъекционной иглы из костной ткани тела нижней челюсти методом внутрикостной анестезии и оценили отсутствие способности к миграции.
Московский государственный медико-стоматологический университет
Московский государственный медико-стоматологический университет
Российский университет дружбы народов, Москва, Россия
Московский государственный медико-стоматологический университет
Отлом инъекционной иглы — угрожающее жизни осложнение [1]. По приблизительным оценкам, переломы игл происходят с частотой 1/14 000 000 в год [2]. Фактическое количество отломов игл значительно выше, чем отражено в статистических данных или в научной литературе. Опасным осложнением является не только отлом инъекционной иглы, но и миграция отломка в тканях. Большинство зарегистрированных случаев отломов игл связаны с диаметром иглы 0,3 мм [3, 4]. Многие авторы рекомендуют [5, 6] использование игл диаметром не менее 0,4 мм. Другие авторы [2, 7] отметили, что риск отлома иглы может увеличиться после ее изгиба. В связи с низкой эффективностью проводниковой анестезии на нижней челюсти и возможными осложнениями проводникового обезболивания многие авторы рекомендуют использование внутрикостной анестезии [5, 8] или сочетание проводникового обезболивания на нижней челюсти и внутрикостной анестезии. Внутрикостная анестезия основана на проникновении через кортикальную пластинку и введении анестетика в губчатую кость в непосредственной близости с зубом, нуждающимся в лечении. Эволюция внутрикостной анестезии в сторону упрощения методики использования привела к появлению таких разновидностей методов, как остеоцентральная и транскортикальная анестезия, что значительно упростило обезболивание при лечении пульпита нижних моляров [9].
Цель исследования — разработать врачебную тактику при отломе инъекционной иглы во время проводниковой анестезии на нижней челюсти, разработать поэтапный клинический подход к профилактике, диагностике и лечебным мероприятиям при отломе иглы, предложить безопасный, альтернативный вид анестезии.
Материал и методы
Проведен анализ научной литературы в рецензируемых отечественных и зарубежных изданиях, индексируемые в диссертационных репозиториях, базах данных E-Library, Medline, Scopus по ключевым словам: отлом инъекционной иглы, осложнения местной анестезии.
Проанализированы данные клинического случая с отломом инъекционной иглы, произошедшего в МГМСУ им. А.И. Евдокимова. Изучена медицинская карта пациента Л., данные компьютерной томографии челюстно-лицевой области пациента Л. до и после хирургического вмешательства, представлен ход оперативного вмешательства с извлечением сломавшейся инъекционной иглы.
Проанализирован собственный клинический опыт внутрикостной анестезии при стоматологических вмешательствах, в области нижней челюсти, осложнения и доступность метода.
Результаты и обсуждение
Воспользовавшись ключевыми словами «отлом инъекционной иглы, осложнения местной анестезии», изучили научные статьи за последние 10 лет и искали случаи у врачей из разных стран, похожие на наш. Например, клинический случай пациента с отломанным фрагментом иглы, во время проведения местной анестезии в области нижней челюсти, с последующей миграцией в течение 4 лет к ушной улитке, что привело к потере слуха [10]. Компьютерная томография (КТ) и исследование внутреннего уха показали металлический фрагмент длиной четыре сантиметра, прилегающий к основанию ушной улитки и внутренней сонной артерии. Фрагмент иглы был удален без осложнений. В послеоперационном периоде у пациента наблюдались улучшение слуха, а также уменьшение боли в челюсти и ухе. Еще один клинический случай описывал отлом иглы во время проведения анестезии, в области моляров верхней челюсти [2]. Отломок иглы наблюдался в жировых комочках Биша. После удаления иглы послеоперационный период протекал без осложнений. В 37,2% местонахождение отломленного фрагмента инъекционной иглы было иным по отношению к месту отлома.
Клинический случай: в стоматологическую клинику обратился пациент Л., с жалобами на длительные ночные боли в области нижнего восьмого зуба справа. На К.Т. определялась кариозная полость в области 48, сообщающаяся с пульпой зуба, и разряжение в области апекса дистального корня. Принято решение: удаление 48. Во время проведения мандибулярной анестезии произошел отлом инъекционной иглы (игла диаметром 0,3 мм, длиной 21 мм) в крыло-нижнечелюстной складке справа. Пациент был срочно госпитализирован на кафедру челюстно-лицевой хирургии МГМСУ им. А.И. Евдокимова, проведена компьютерная томография. В операционной пациенту произведен разрез в области ветви нижней челюсти справа, по ее переднему краю, с места, где проводилась инъекция, тупым способом проведено раскрытие раны и поиск отломка иглы. В ходе операции отломок иглы не обнаружен в связи с миграцией фрагмента иглы. Пациент направлен повторно на КТ, которое показало, что отломок иглы изменил положение. В тот же день пациент был переведен в нейрохирургический госпиталь им. Н.Н. Бурденко, в отделение челюстно-лицевой хирургии. В операционной, оснащенной рентгеновским аппаратом, сделаны снимки, проведена повторная операция под наркозом. Отломок иглы извлечен в области медиальной крыловидной мышцы (рис. 1, 2).
Рис. 1. Скриншот К.Т. пациента Л., задняя проекция (а), небная проекция (б), с отломком иглы в крыло-нижнечелюстной области. Рис. 2. Скриншот К.Т.. Рана ушита.
Для профилактики подобных состояний необходимо:
1. Изучение индивидуальной анатомии в области анестезии: осмотр, пальпация и рентгенографическое исследование.
2. Выбор длинной инъекционной иглы при проводниковой анестезии на нижней челюсти (например, 35 мм), диаметром не менее 0,4 мм.
3. Проверка иглы на производственные дефекты.
4. Предупреждать пациента о возможных ощущениях, чтобы избежать неожиданного движения.
5. Не погружать инъекционную иглу в слизистую на всю длину.
6. Вкол иглы проводить в момент расслабления жевательной мускулатуры.
7. Избегать резкого изменения направления, или изгибов иглы.
8. Замена иглы при необходимости повторных инъекций (одна инъекция — одна игла).
9. Оценить уровень тревожности пациента и степень его контакта с врачом.
10. Снизить возможную болевую реакцию пациента: аппликационная анестезия точки вкола иглы, «отвлекающие техники», медленное введение анестетика.
Алгоритм действий при переломе иглы:
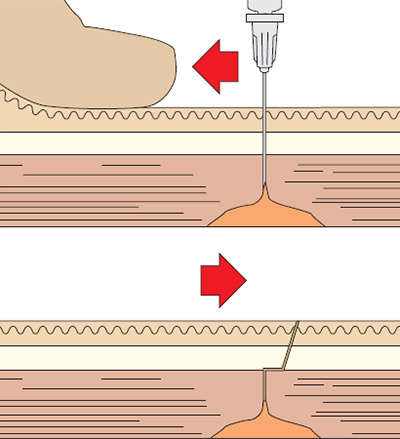
1. Если наступает отлом инъекционной иглы и фрагмент еще виден, его сразу нужно извлечь кровеостанавливающим зажимом.
2. Если фрагмент иглы нельзя извлечь немедленно, то пациент должен быть проинформирован о произошедшем и экстренно направлен для дальнейшего хирургического лечения в стационар.
3. Обязательное проведение трехмерной компьютерной томографии для уточнения локализации инородного тела.
4. Рекомендуем проведение иммобилизации нижней челюсти.
5. Во всех случаях детальный анализ произошедшего с целью профилактики отлома инъекционной иглы.
Альтернативой проводниковому обезболиванию на нижней челюсти может служить внутрикостная анестезия (рис. 3, 4),
Рис. 3. Скриншот К.Т. пациента Н., при внутрикостной анестезии (а, б). Рис. 4. Проведение в полости рта метода внутрикостной анестезии. выполняемая с помощью компьютерных инъекторов Quick Sleeper, которая отличается от проводниковых и инфильтрационных способов обезболивания меньшим объемом вводимого анестетика (0,2—0,4 мл) и более коротким латентным периодом (40—60 с). Иглы для внутрикостного обезболивания изготавливаются из более прочного сплава, надежно зафиксированы в канюле и имеют асимметричную заточку, позволяющую при вращении легко проникать в глубь костной ткани.
В отличие от проводниковых и инфильтрационных способов обезболивания, при внутрикостном обезболивании игла плотно окружена костной тканью и в случае отлома полностью лишена возможности миграции и может быть легко извлечена. Отлом иглы при внутрикостном обезболивании — редко встречающееся осложнение и по нашим наблюдениям составляет менее 0,1% (1 случай на 1000 анестезий).
Результаты анализа данных научной литературы и собственных клинических наблюдений подтверждают — отлом инъекционной иглы — тяжелое осложнение, требующее хирургического лечения, в челюстно-лицевом стационаре в условиях многопрофильной больницы. Важной угрозой является миграция иглы в тканях челюстно-лицевой области (до улитки), что свидетельствует об особом подходе к таким пациентам, режиме приема пищи, ограничении движений нижней челюсти (артикуляции) с обязательным исследованием методами лучевой диагностики на операционном столе для установки координаты иглы в тканях.
Выводы
1. Несмотря на использование карпульной технологии и одноразовых игл, угроза отлома иглы при проводниковой анестезии на нижней челюсти сохраняется.
2. Важное значение имеет профилактика отлома иглы: подбор необходимой длины и диаметра инъекционной иглы, не погружать инъекционную иглу в ткани до канюли, не изгибать иглу, контролировать технику анестезии.
3. Хирургическое лечение таких пациентов возможно только в условиях стационара при необходимости с привлечением других специалистов (нейрохирургов, отоларингологов, окулистов).
4. В целях минимизации осложнений (отлома инъекционной иглы) при проведении проводниковой анестезии на нижней челюсти анестезии мы рекомендуем использовать внутрикостную анестезию.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Безопасная техника инъекций
Safe injection techniques
Article 498. Workman B (1999) Safe injection techniques. Nursing Standard. 13, 39,
В данной статье Barbara Workman описывает правильную методику внутрикожных, подкожных и внутримышечных инъекций.
Цели и предполагаемые результаты обучения
Поскольку знания о процедурах ежедневной сестринской практики медсестер растут, разумно пересмотреть некоторые рутинные процедуры.
В данной публикации приведен обзор принципов проведения внутрикожных, подкожных и внутримышечных инъекций. Показано, как правильно выбрать анатомическую область инъекции, предусмотреть возможность непереносимости лекарственных препаратов, а также особые потребности пациента, которые могут повлиять на выбор места выполнения инъекции. Освещены аспекты подготовки пациента и кожи, а также особенности оснащения, и способы уменьшения дискомфорта у пациента во время выполнения процедуры.
Основная цель статьи — побудить медицинскую сестру критически пересмотреть собственную технику выполнения инъекций, исходя из принципов медицины, основанной на доказательствах, и обеспечить пациенту эффективную и безопасную помощь.
После прочтения данной статьи медсестра должна знать и уметь следующее:
Введение
Проведение инъекций — это рутинная, и пожалуй, самая частая работа медсестры, и хорошая техника инъекций может сделать эту манипуляцию относительно безболезненной для пациента. Однако, техническое мастерство без понимания манипуляции подвергает пациента ненужному риску осложнений. Изначально выполнение инъекций было врачебной манипуляцией, но, с изобретением пенициллина в сороковые годы, обязанности медсестры значительно расширились (Beyea and Nicholl 1995). В настоящее время большинство медсестер выполняют эту манипуляцию автоматически. Поскольку сейчас сестринская практика становится основанной на доказательствах, то вполне логично пересмотреть эту фундаментальную процедуру с позиций доказательной медицины.
Лекарственные препараты вводят парентерально потому, что обычно они так всасываются быстрее, чем из желудочно-кишечного тракта, или же, как инсулин, разрушаются под действием пищеварительных ферментов. Некоторые препараты, как например, медокси-прогестерона ацетат или флуфеназин, высвобождаются в течение длительного времени, и требуется такой путь введения, который бы обеспечил постоянное всасывание препарата.
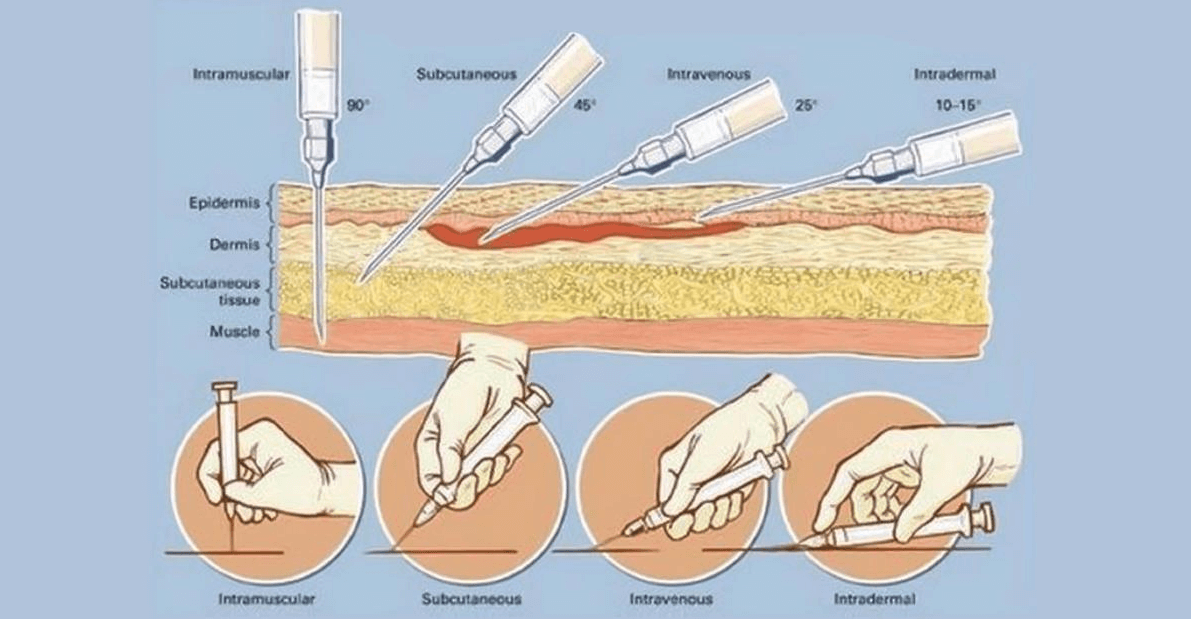
Существуют четыре главных характеристики инъекции: место введения, путь введения, техника инъекции и оснащение.
Внутрикожный путь введения
Внутрикожный путь введения предназначен для обеспечения скорее местного, а не системного действия препаратов, и, как правило, применяется в основном для диагностических целей, например аллерготестов и туберкулиновых проб, или для введения местных анестетиков.
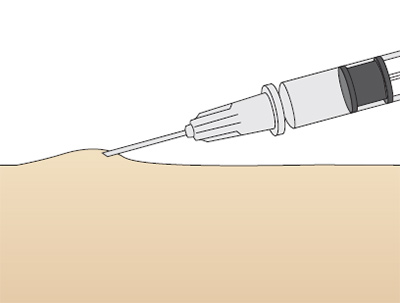
Для выполнения внутрикожной инъекции иглу калибра 25G срезом кверху вводят в кожу под углом исключительно под эпидермис и вводят до 0.5 мл раствора, до появления на поверхности кожи так называемой «лимонной корочки» (Рис. 1). Такой путь введения применяется для выполнения аллерготестов, и место инъекции должно быть обязательно отмечено, чтобы отследить аллергическую реакцию через определенный промежуток времени.
Места для выполнения внутрикожных инъекций аналогичны таковым для выполнения подкожных инъекций (Рис. 2), но также их можно выполнять на внутренней стороне предплечья и под ключицами (Springhouse Corporation 1993).
При проведении аллергопроб очень важно обеспечить наличие противошокового набора в ближайшем доступе, если у пациента будет реакция гиперчувствительности или анафилактический шок (Campbell 1995).
Рис. 1. «Лимонная корочка», которая образуется при внутрикожной инъекции.
ВАЖНО (1):
Вспомните симптомы и признаки анафилактических реакций.
Что вы будете делать при анафилактическом шоке?
Какие препараты, которые вы применяете, могут спровоцировать аллергическую реакцию?
Подкожный путь введения
Подкожный путь введения препаратов используется, когда необходимо медленное равномерное всасывание медикамента в кровь, при этом препарата вводят под кожу. Этот путь введения идеален для таких лекарственных препаратов, как инсулин, который требует медленного равномерного высвобождения, он относительно безболезненный и подходит для частых инъекций (Springhouse Corporation 1993).
На Рис. 2 представлены места, пригодные для выполнения подкожных инъекций.
Традиционно, подкожные инъекции проводятся путем вкола иглы под углом 45 градусов в складку кожи (Thow и Home 1990). Однако с введением в практику более коротких инсулиновых игл (длиной 5, 6 или 8 мм), инъекции инсулина сейчас рекомендуется выполнять со вколом иглы под углом 90 градусов (Burden 1994). Следует обязательно брать кожу в складку, для того, чтобы отделить жировую ткань от подлежащих мышц, особенно у худых пациентов (Рис. 3). Некоторые исследования с применением компьютерной томографии для отслеживания направления движения инъекционной иглы, показали, что иногда при подкожном введении препарат непреднамеренно оказывается в мышце, особенно при инъекциях в переднюю брюшную стенку у худых пациентов (Peragallo-Dittko 1997).
Инсулин, введенный внутримышечно, всасывается намного быстрее, и это может привести к нестабильной гликемии, и возможно, даже к гипогликемии. Гипогликемические эпизоды могут отмечаться и в том случае, если меняется анатомическая область проведения инъекции, так как инсулин из разных участков всасывается с разной скоростью (Peragallo-Dittko 1997).
По этой причине должна проводиться постоянная смена мест введения инсулина, например, в течение нескольких месяцев используется область плеча или живота, затем место введения меняется (Burden 1994). Когда госпитализируется пациент с диабетом, надо посмотреть, нет ли в местах введения инсулина признаков воспаления, отека, покраснения или липоатрофий, и обязательно отметить это в медицинской документации.
Проводить аспирацию содержимого иглы при подкожном введении в настоящее время признано нецелесообразным. Peragallo-Dittko (1997) сообщает о том, что прокол кровеносных сосудов перед подкожной инъекцией встречается очень редко.
Информацию о необходимости аспирации не содержат и обучающие материалы для пациентов с диабетом. Также было отмечено, что аспирация перед введением гепарина повышает риск образования гематомы (Springhouse Corporation 1993).
Внутримышечный путь введения
При внутримышечном введении лекарственный препарат оказывается в хорошо перфузируемой мышце, что обеспечивает его быстрое системное воздействие, и всасывание достаточно больших доз, от 1 мл из дельтовидной мышцы до 5 мл в других мышцах у взрослых (для детей эти значения следует делить пополам). Выбор места для инъекции должен быть основан на общем состоянии пациента, его возрасте и объеме раствора лекарственного препарата, который нужно ввести.
Предполагаемое место инъекции следует осмотреть на предмет признаков воспаления, отека и инфекции, следует избегать введения препарата в участки повреждений кожи. Аналогичным образом через часа после манипуляции место проведения инъекции следует осмотреть, чтобы убедиться, что нет никаких нежелательных явлений. Если инъекции часто повторяются, то надо отмечать места введения, чтобы менять их.
Это снижает дискомфорт у пациента и уменьшает вероятность развития осложнений, например, атрофии мышц или стерильных абсцессов вследствие плохого всасывания препаратов (Springhouse Corporation 1993).
ВАЖНО (2):
При госпитализации пациентов с диабетом должна вестись специальная медицинская документация.
Как вы отмечаете места ротации инъекций?
Как вы мониторируете пригодность места инъекции?
Обсудите это со своими коллегами.
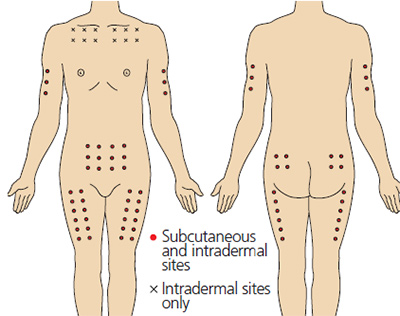
Рис. 2. Анатомические области для внутрикожных и подкожных инъекций. Красные точки — места подкожных и внутрикожных инъекций, черные крестики — места выполнения только внутрикожных инъекций.
Рис. 3. Захват складки кожи при выполнении подкожной инъекции.
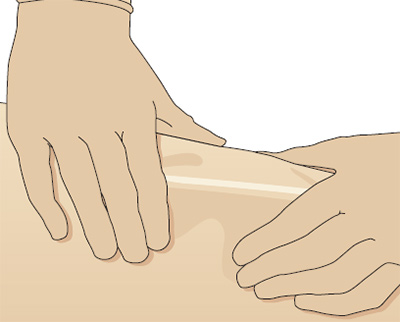
У пожилых и истощенных людей мышечная масса меньше, чем у молодых, более активных людей, поэтому перед выполнением внутримышечной инъекции надо оценить, достаточна ли для этого мышечная масса. Если у пациента мало мышц, то можно взять мышцу в складку до того, как проводить инъекцию (Рис. 4).
Рис. 4. Как взять мышцу в складку у истощенных или пожилых пациентов.
Существует пять анатомических областей, пригодных для выполнения внутримышечных инъекций.
На Рис. 5(a-d) подробно показано, как определить анатомические ориентиры всех этих областей. Вот эти анатомические области:
Рис. 5a. Определение положения дельтовидной мышцы.
Самая плотная часть мышцы определяется так: от акромиального отростка проводится линия до точки на плече на уровне подмышки. Игла вводится примерно на 2.5 см ниже акромиального отростка на глубину 90º.
Следует избегать лучевого нерва и плечевой артерии (Springhouse Corporation 1993).
Можно попросить пациента положить кисть на бедро (как это делают модели во время показов), что облегчает поиск мышцы.
Для определения большой ягодичной мышцы: пациент может лежать на боку со слегка согнутыми коленями, или направив большие пальцы ног вовнутрь. Если ноги слегка согнуты, то мышцы более расслаблены и инъекция менее болезненная (Covington и Trattler 1997).
Рис. 5b. Определение наружного верхнего квадранта ягодицы.
Проведите воображаемую горизонтальную линию от места начала межъягодичной щели до большого вертела бедра. Затем нарисуйте другую воображаемую линию вертикально в середине предыдущей, и вверху латерально будет верхний наружный квадрант ягодицы (Campbell 1995). Мышца, которая в нем лежит — это большая ягодичная мышца. При ошибке во время выполнения инъекции можно повредить верхнюю ягодичную артерию и седалищный нерв. Типичный объем жидкости для введения в этой области составляет
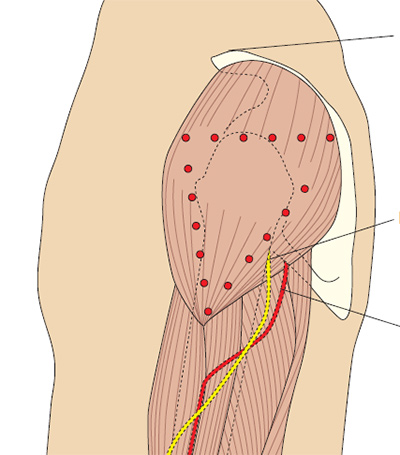
Рис. 5c. Определение переднее-ягодичной области.
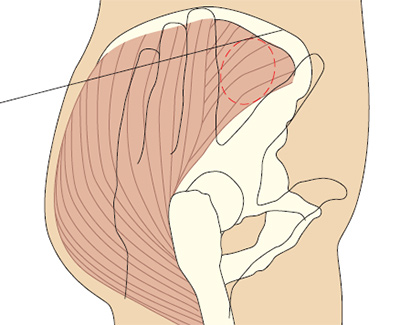
Положите ладонь правой руки на большой вертел левого бедра пациента (и наоборот). Указательным пальцем нащупайте верхний передний гребень подвздошной кости и отодвиньте средний палец, чтобы образовалась буква V (Beyea и Nicholl 1995). Если у вас маленькие руки, то это получается сделать не всегда, поэтому просто сдвиньте руку в сторону гребня (Covington и Trattler 1997).
Иглу вводят в среднюю ягодичную мышцу в середине буквы V под углом 90º. Типичный объем раствора препарата для введения в этой области составляет
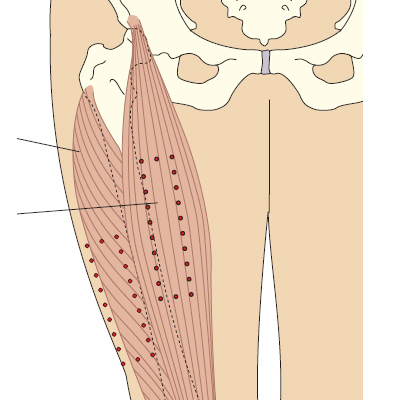
Рис. 5d. Определение латеральной головки четырехглавой мышцы бедра и прямой мышцы бедра.
У взрослых латеральную головку четырехглавой мышцы бедра можно определить на ладонь ниже и латеральнее большого вертела, и на ладонь выше колена, в средней трети четырехглавой мышцы бедра. Прямая мышца бедра находится в средней трети передней поверхности бедра. У детей и пожилых, или у истощенных взрослых, иногда эту мышцу приходится брать в складку, чтобы обеспечить достаточную глубину введения препарата (Springhouse Corporation 1993). Ого раствора препарата составляет для младенцев —
Прямая мышца бедра — это часть передней четырехглавой мышцы бедра, это место редко используется для инъекций медсестрами, но нередко используется при самостоятельном введении лекарственных препаратов, или у младенцев (Springhouse Corporation 1993).
ВАЖНО (3):
Научитесь определять анатомические ориентиры для каждой из этих пяти областей для внутримышечных инъекций.
Если вы привыкли вводить препараты только в верхне-наружный квадрант ягодицы, то научитесь использовать новые области и регулярно совершенствует свою практику.
Методика
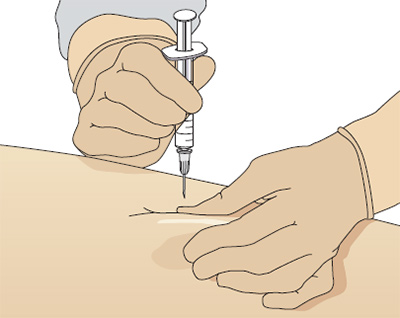
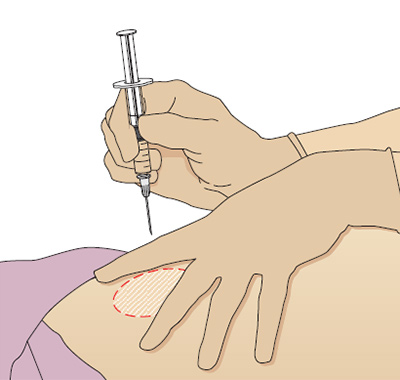
От угла введения иглы зависит боль от инъекции. Иглу при внутримышечной инъекции следует вводить под углом 90° и убедиться, что игла достигла мышцы — это позволяет уменьшить боль от инъекции. Исследование Katsma и Smith (1997) выявило, что не все медсестры вводят иглу под углом 90°, считая, что именно такая методика делает инъекцию более болезненной, так как игла быстро проходит сквозь ткани. Растягивание кожи уменьшает вероятность повреждений от иглы и улучшает точность введения препарата.
Чтобы правильно ввести иглу, положите кисть нерабочей руки и натяните кожу над местом вкола указательным и средним пальцем, а запястье рабочей руки положите на большой палец нерабочей. Держите шприц между подушечками большого и указательного пальцев, именно так удается ввести иглу точно и под нужным углом (Рис. 6).
Рис. 6. Методика выполнения внутримышечной инъекции, угол вкола иглы 90º, переднее-ягодичная область.
В Великобритании проводилось мало исследований на эту тему, поэтому у медсестер могут быть совершенно разные навыки и технологии выполнения инъекций (MacGabhann 1998). Традиционная методика выполнения внутримышечных инъекций заключалась в растяжении кожи над местом ее прокола, чтобы снизить чувствительность нервных окончаний (Stilwell 1992) и быстрый укол иглой под углом в 90° к коже.
Однако в обзоре литературы, подготовленном Beyea и Nicholls’ (1995) указано, что использование Z-методики дает меньший дискофморт и сниженное количество осложнений по сравнению с традиционной методикой.
Z—методика
Эта методика изначальна была предложена для введения лекарственных препаратов, которые окрашивают кожу или являются сильными раздражителями. Сейчас она рекомендуется для внутримышечного введения любых медикаментов (Beyea и Nicholl 1995), так как считается, что ее применение уменьшает болезненность, и вероятность вытекания препарата (Keen 1986).
В этом случае кожу на месте инъекции оттягивают вниз или в сторону (Рис. 7). Это сдвигает кожу и подкожную клетчатку примерно на Очень важно помнить, что при этом направление иглы меняется и можно не попасть в нужное место.
Поэтому, после определения места инъекции, нужно выяснить, какая мышца находится под поверхностными тканями, а не какие кожные ориентиры вы видите. После введения препарата подождите 10 секунд до удаления иглы, чтобы препарат всосался в мышцу. После удаления иглы, отпустите кожу. Ткани над местом инъекции закроют депозит раствора лекарственного средства и предотвратят его утечку. Считается, что если конечность после инъекции будет двигаться, то всасывание препарата ускорится, так как в месте инъекции увеличится кровоток (Beyea и Nicholl 1995).
Рис. 7. Z-методика.
Методика воздушного пузырька
Эта методика была очень популярна в США. Исторически она была разработана во времена использования стеклянных шприцев, в которых требовалось использовать пузырек воздуха для того, чтобы убедиться, что доза препарата правильная. Сейчас «мертвое пространство» в шприце не считается необходимым, так как пластиковые шприцы откалиброваны более точно, чем стеклянные и эта методика больше не рекомендуется производителями (Beyea and Nicholl 1995).
Недавно в Великобритании были проведены два исследования на муляжах (масляный раствор с медленным высвобождением препарата) (MacGabhann 1998, Quartermaine и Taylor 1995), в которых сравнивалась Z-методика и методика воздушного пузырька, предназначеная для предупреждения утечки раствора после инъекции.
Quartermaine и Taylor (1995) предположили, что методика воздушного пузырька более эффективна для предупреждения утечки по сравнению с Z-методикой, но результаты MacGabhann (1998) не позволили сделать каких-то определенных выводов.
Существуют вопросы, связанные с точностью дозировки при использовании данной методики, так как доза препарата в данном случае может существенно повышаться (Chaplin et al 1985). Требуются дальнейшие исследования данной методики, так как для Великобритании она считается относительно новой. Однако, если она используется, медицинская сестра должна убедиться, что она вводит пациенту правильную дозу препарата, и что методика используется строго в соответствии с рекомендациями.
Методика аспирации
Хотя в настоящее время методика аспирации не рекомендована для контроля при проведении подкожных инъекций, ее следует использовать при внутримышечных инъекциях. Если игла по ошибке попала в кровеносный сосуд, то препарат можно непреднамеренно ввести внутривенно, что иногда приводит к эмболии вследствие специфических химических свойств лекарств. При внутримышечном введении препарата, в течение нескольких секунд следует проводить аспирацию содержимого иглы, особенно если используются тонкие длинные иглы (Torrance 1989a). Если в шприце видно кровь, то его вынимают, и готовят свежий препарат для инъекции в другом месте. Если крови нет, то препарат можно вводить, со скоростью примерно 1 мл за 10 секунд, это кажется немного медленным, но позволяет мышечным волокнам раздвинуться для правильного распределения раствора. Перед тем, как удалять шприц, надо подождать еще 10 секунд, а потом убрать шприц и прижать место введения салфеткой со спиртом.
Массировать место инъекции не нужно, так как в этом случае может возникнуть утечка препарата из места введения и раздражение кожи (Beyea и Nicholl 1995).
Обработка кожи
Хотя известно, что очистка кожи салфеткой со спиртом до проведения парентеральных манипуляций снижает число бактерий, на практике имеются противоречия. Протирание кожи для подкожного введения инсулина предрасполагает к уплотнению кожи под действием алкоголя.
Ранее проведенные исследования позволяют предположить, что такое протирание не является необходимым, и что отсутствие подготовки кожи не приводит к инфекционным осложнениям (Dann 1969, Koivisto и Felig 1978).
Некоторые специалисты сейчас считают, что если пациент соблюдает чистоту, а медсестра четко выполняет все стандарты гигиены и асептику во время выполнения процедуры, то дезинфекция кожи при выполнении внутримышечной инъекции не является необходимой. Если практикуется дезинфекция кожи, то кожу нужно протирать не менее 30 секунд, потом давать ей высохнуть в течение еще 30 секунд, в противном случае вся процедура неэффективна (Simmonds 1983). Вдобавок, выполнение инъекции до высыхания кожи, не только увеличивается ее болезненность, но и в толщу тканей могут попасть еще живые бактерии с кожи (Springhouse Corporation 1993).
ВАЖНО (4):
Какие рекомендации по обработке кожи перед инъекциями существуют в вашем учреждении?
Уточните, какие рекомендации есть по проведению инъекций инсулина.
Соответствуют ли эти рекомендации данным исследований, приведенным в статье?
Как вы будете поступать?
ВАЖНО (5):
Представьте себе, что вы наблюдаете за студентом, который собирается выполнить свою первую инъекцию. Какие подсказки или советы вы будете использовать в этом случае, чтобы обучающийся правильно развивал навыки выполнения инъекций?
Оборудование
Иглы для внутримышечных инъекций должны быть такой длины, чтобы они достигли мышцы, и при этом не менее четверти иглы должны оставаться над кожей. Чаще всего для внутримышечных инъекций используются иглы калибра 21G (зеленые) или 23 (синие), длиной от 3 до 5 см. Если у пациента много жировой ткани, то для выполнения внутримышечных инъекций требуются более длинные иглы, чтобы они достигли мышцы. Cockshott et al (1982) обнаружили, что толщина подкожно-жировой клетчатки у женщин в ягодичной области может быть на 2.5 см больше, чем у мужчин, поэтому стандартная инъекционная игла 21 G длиной 5 см достигает большой ягодичной мышцы только у 5% женщин и 15% мужчин!
Beyea и Nicholl (1995) рекомендовали смену иглы при выполнении внутримышечной инъекции после набора препарата из ампулы или флакона, чтобы быть уверенными в том, что игла чистая, сухая и острая.
Если иглой уже прокалывали резиновую крышку флакона, то она тупится, и в этом случае инъекция будет более болезненной, так как кожу приходится прокалывать с большим усилием.
Размер шприца определяется объемом вводимого раствора. Для внутримышечного введения растворов в объеме менее 1 мл, применяются только шприцы малого объема, чтобы точно отмерить нужную дозу препарата (Beyea и Nicholl 1995). Для введения растворов объемом 5 мл и более, лучше разделить раствор на 2 шприца и вводить в разные участки (Springhouse Corporation 1993). Обратите внимание на наконечники шприцов — они имеют разное предназначение.
Перчатки и вспомогательные материалы
В некоторых учреждениях правила требуют использования перчаток и фартуков во время выполнения инъекций. Следует помнить, что перчатки защищают медицинскую сестру от выделений пациента, от развития лекарственной аллергии, но они не обеспечивают защиты от повреждений от игл.
Некоторые медицинские сестры жалуются, что в перчатках им работать неудобно, особенно если изначально они учились выполнять ту или иную манипуляцию без них. Если медицинская сестра работает без перчаток, то нужно проявлять осторожность, и следить за тем, чтобы на руки ничего не попало — ни лекарств, ни крови пациентов. Даже чистые иглы надо сразу же утилизировать, их ни в коем случае нельзя повторно закрывать колпачками, иглы сбрасывают только в специальные контейнеры. Помните, что иглы могут упасть из лотков для инъекций на кровать пациенту, что может привести к травмам как у пациентов, так и у персонала.
Для защиты спецодежды от брызгов крови или растворов для инъекций можно использовать чистые одноразовые фартуки, также это полезно в тех случаях, когда необходим особый санэпидрежим (для профилактики переноса микроорганизмов от одного больного к другому). Нужно аккуратно снимать фартук после процедуры, чтобы попавшие на него загрязнения не вступали в контакт с кожей.
ВАЖНО (6):
Составьте список из всех способов, которые помогают уменьшить болезненность инъекций. Сравните с Таблицей 1.
Как вы сможете использовать больше способов уменьшения болезненности инъекций в вашей практике?
Таблица 1. Двенадцать шагов к тому, чтобы сделать инъекции менее болезненными
| 1 | Подготовьте пациента, объясните ему сущность процедуры, так, чтобы он понял, что будет происходить, и четко выполнял все ваши инструкции |
| 2 | Поменяйте иглу после того, как вы набрали препарат из флакона или ампулы, и убедитесь, что она острая, чистая и достаточной длины |
| 3 | У взрослых и детей старше семи месяцев местом выбора для инъекций является передне-ягодичная область |
| 4 | Расположите пациента так, чтобы одна нога была слегка согнута — это уменьшает болезненность при инъекции |
| 5 | Если вы используете салфетки со спиртом, убедитесь, что до выполнения инъекции кожа полностью высохла. |
| 6 | Можно использовать лед или замораживающий спрей, чтобы обезболить кожу, особенно это важно для маленьких детей и пациентов, которые страдают фобией уколов. |
| 7 | Используйте Z-методику (Beyea и Nicholl 1995) |
| 8 | Меняйте стороны выполнения инъекций и отмечайте это в медицинской документации |
| 9 | Прокалывайте кожу аккуратно, под углом, близким к 90 градусам, чтобы предотвратить болезненность и смещение тканей |
| 10 | Аккуратно и медленно введите раствор, со скоростью 1 мл за 10 секунд, чтобы она распределилась в мышце |
| 11 | Перед тем, как убирать иглу, подождите 10 секунд, и вытаскивайте иглу под тем же углом, что и вводили |
| 12 | Не массируйте место инъекции после ее завершения, просто прижмите участок укола марлевой салфеткой |
Уменьшение боли
Пациенты очень часто боятся выполнения инъекций, поскольку предполагают, что это больно. Боль обычно возникает вследствие раздражения болевых рецепторов кожи, или рецепторов давления в мышце.
Torrance (1989b) привел список факторов, которые могут вызывать боль:
В Таблице 1 перечислены способы уменьшения болезненности от введения препарата.
У пациентов может быть сильная боязнь уколов и игл, страх, беспокойство — все это значительно усиливает болезненность при инъекциях (Pollilio и Kiley 1997). Хорошая техника выполнения процедуры, адекватное информирование пациента и спокойная, уверенная медсестра — лучший путь к уменьшению болезненности манипуляции и уменьшению реакции больного. Можно также использовать методики модификации поведения, особенно в случае, когда пациенту предстоят длительные курсы лечения, а иногда приходится применять безыгольные системы (Pollilio и Kiley 1997).
Предполагается, что обезболивание кожи льдом или охлаждающими спреями до укола позволяет уменьшить боль (Springhouse Corporation 1993), хотя в настоящее время нет доказательств эффективности этой методики, полученных в исследованиях.
Медицинские сестры должны понимать, что пациенты могут даже переживать синкопальные состояния или обмороки после обычных инъекций, даже если в остальном они вполне здоровы. Нужно выяснить, было ли такое ранее, и желательно, чтобы рядом была кушетка, на которую больной может прилечь — это уменьшает риск травм. Чаще всего такие обмороки случаются у подростков и молодых мужчин.
ВАЖНО (7):
Оцените возможность возникновения осложнений, которые мы обсуждали.
Запишите, что вы можете сделать, чтобы их предотвратить.
Осложнения
Осложнения, которые развиваются в результате инфицирования, могут быть предупреждены строгим соблюдением мер асептики и тщательным мытьем рук. Стерильные абсцессы могут возникать в результате частых инъекций или плохого местного кровотока. Если место инъекции отечное или эта область тела парализована, то препарат будет плохо всасываться, и такие участки не стоит использовать для инъекций (Springhouse Corporation 1993).
Тщательный выбор места инъекции позволит избежать повреждения нерва, случайно внутривенной инъекции и последующей эмболии компонентами препарата (Beyea и Nicholl 1995). Систематическая смена места инъекции предупреждает такие осложнения, как инъекционная миопатия и липогипертрофия (Burden 1994). Подходящая длина иглы и использование для инъекций передне-ягодичной области позволяет ввести лекарственный препарат точно в мышцу, а не в подкожно-жировую клетчатку. Применение Z-методики уменьшает боль и окрашивание кожи, характерное для применения некоторых лекарственных препаратов (Beyea и Nicholl 1995).
Профессиональная ответственность
Если препарат введен парентерально, то «вернуть» его уже никак нельзя. Поэтому всегда надо проверять дозу, правильность назначения, и уточнять у пациента его фамилию, чтобы не перепутать назначения. Итак: нужное лекарство нужному пациенту, в нужной дозе, в нужное время, и нужным способом — это позволит избежать медицинских ошибок. Все препараты надо готовить исключительно по инструкции производителя, все медсестры должны знать, как действуют эти препараты, противопоказания к их применению и побочные действия. Медицинская сестра должна оценить, а можно ли вообще применять препарат у данного пациента в данное время (UKCC 1992).
Выводы
Безопасное выполнение инъекций — одна из основных функций медицинской сестры, оно требует знания анатомии и физиологии, фармакологии, психологии, навыков общения, и практического опыта.
Существуют исследования, которые доказывают эффективность методик выполнения инъекций для предупреждения осложнений, но до сих пор есть «белые пятна», которые нуждаются в дополнительных исследованиях. В данной статье акцент сделан на доказанных в исследованиях методиках, чтобы медицинские сестры могли включать данные процедуры в свою ежедневную практику.
Список литературы
Beyea SC, Nicholl LH (1995) Administration of medications via the intramuscular route: an integrative review of the literature and research-based protocol for the procedure. Applied Nursing Research. 5, 1, (1994) A practical guide to insulin injections. Nursing Standard. 8, 29, (1995) Injections. Professional Nurse. 10, 7, G et al (1985) How safe is the air bubble technique for IM injections? Not very say these experts. Nursing. 15, 9, 59.
Cockshott WP et al (1982) Intramuscular or intralipomatous injections. New England Journal of Medicine. 307, 6, TP, Trattler MR (1997) Learn how to zero in on the safest site for an intramuscular injection. Nursing. January, (1969) Routine skin preparation before injection. An unnecessary procedure. Lancet. ii, D, Smith G (1997) Analysis of needle path during intramuscular injection. Nursing Research. 46, 5, (1986) Comparison of Intramuscular injection techniques to reduce site Koivisto VA, Felig P (1978) Is skin preparation necessary before insulin injection? Lancet. i, (1998) A comparison of two injection techniques. Nursing Standard. 12, 37, V (1997) Rethinking subcutaneous injection technique. American Journal of Nursing. 97, 5, AM, Kiley J (1997) Does a needless injection system reduce anxiety in children receiving intramuscular injections? Pediatric Nursing. 23, 1, S, Taylor R (1995) A Comparative study of depot injection techniques. Nursing Times. 91, 30, (1983) CDC guidelines for the prevention and control of nosocomial infections: guidelines for prevention of intravascular infections. American Journal of Infection Control. 11, 5, Corporation (1993) Medication Administration and IV Therapy Manual. Second edition. Pennsylvania, Springhouse Corporation.
Stilwell B (1992) Skills Update. London, MacMillan Magazines.
Thow J, Home P (1990) Insulin injectiontechnique. British Medical Journal. 301, 7, July (1989a) Intramuscular injection Part 2. Surgical Nurse. 2, 6, (1989b) Intramuscular injection Part 1. Surgical Nurse. 2, 5, Kingdom Central Council for Nursing, Midwifery and Health Visiting (1992) Standards for Administration of Medicine. London, UKCC.