что делают при разрыве селезенки
Публикации в СМИ
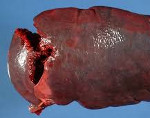
Травмы селезёнки
Типы повреждений • Проникающие xe «Травма:селезёнки» ранения (ножевые, огнестрельные). Травма селезёнки может возникать при ранениях живота, средней или нижней части грудной клетки • Тупая закрытая травма чаще возникает при дорожно-транспортных происшествиях. Повреждение селезёнки приводит к профузному внутреннему кровотечению и шоку. В 5% случаев при тупых травмах разрыв селезёнки может быть отсроченным (двухмоментным) • Двухмоментный разрыв •• Сначала возникает подкапсульная гематома. В результате лизиса эритроцитов повышается осмолярность содержимого гематомы, что приводит к её увеличению и разрыву стенки (капсулы селезёнки) •• Около 75% отсроченных разрывов возникает спустя 2 нед после первичного повреждения и проявляется острейшим шоком, возникающим вследствие профузного внутреннего кровотечения • Ятрогенные травмы образуются вследствие сильной тракции за селезёночные связки или неправильного положения ранорасширителей при полостных операциях. В 20% случаев показание к спленэктомии — ятрогенная травма • Спонтанные разрывы возникают в результате спленомегалии различного генеза (например, при мононуклеозе, лейкозе, малярии).
Клиническая картина • Внутреннее кровотечение и шок: бледность кожных покровов, холодный пот, тахикардия, снижение АД, Hb, Ht при скоплении крови в поддиафрагмальном пространстве — симптом «ваньки-встаньки» (усиление болей при горизонтальном положении больного, притупление перкуторного звука в отлогих местах брюшной полости) • Симптомы раздражения брюшины: напряжение мышц брюшной стенки, симптомы Щёткина–Блюмберга, Воскресенского и т.д. • При ранении грудной полости — признаки пневмо- и гемоторакса.
ЛЕЧЕНИЕ. Спасти орган удаётся редко, лишь при поверхностных и незначительных травмах.
• При небольших разрывах капсулы кровотечение иногда удаётся остановить электрокоагуляцией и наложением гемостатической губки.
• Спленэктомия — метод выбора при массивных травмах, особенно в сочетании с повреждением других органов •• Показания к спленэктомии: обширная травма селезёнки, кровотечение из расширенных вен пищевода, вызванное тромбозом селезёночных вен •• Осложнения после спленэктомии ••• Ателектаз нижней доли левого лёгкого (возникает часто) ••• Поддиафрагмальный абсцесс в сочетании с левосторонним выпотным плевритом ••• Постспленэктомический сепсис. Заболевание начинается с неспецифических симптомов, напоминающих пневмонию средней тяжести, затем появляется высокая лихорадка, возможен шок. У взрослых, перенёсших спленэктомию в связи с травмой, риск развития сепсиса составляет 0,5–0,8%.
Код вставки на сайт
Травмы селезёнки
Типы повреждений • Проникающие xe «Травма:селезёнки» ранения (ножевые, огнестрельные). Травма селезёнки может возникать при ранениях живота, средней или нижней части грудной клетки • Тупая закрытая травма чаще возникает при дорожно-транспортных происшествиях. Повреждение селезёнки приводит к профузному внутреннему кровотечению и шоку. В 5% случаев при тупых травмах разрыв селезёнки может быть отсроченным (двухмоментным) • Двухмоментный разрыв •• Сначала возникает подкапсульная гематома. В результате лизиса эритроцитов повышается осмолярность содержимого гематомы, что приводит к её увеличению и разрыву стенки (капсулы селезёнки) •• Около 75% отсроченных разрывов возникает спустя 2 нед после первичного повреждения и проявляется острейшим шоком, возникающим вследствие профузного внутреннего кровотечения • Ятрогенные травмы образуются вследствие сильной тракции за селезёночные связки или неправильного положения ранорасширителей при полостных операциях. В 20% случаев показание к спленэктомии — ятрогенная травма • Спонтанные разрывы возникают в результате спленомегалии различного генеза (например, при мононуклеозе, лейкозе, малярии).
Клиническая картина • Внутреннее кровотечение и шок: бледность кожных покровов, холодный пот, тахикардия, снижение АД, Hb, Ht при скоплении крови в поддиафрагмальном пространстве — симптом «ваньки-встаньки» (усиление болей при горизонтальном положении больного, притупление перкуторного звука в отлогих местах брюшной полости) • Симптомы раздражения брюшины: напряжение мышц брюшной стенки, симптомы Щёткина–Блюмберга, Воскресенского и т.д. • При ранении грудной полости — признаки пневмо- и гемоторакса.
ЛЕЧЕНИЕ. Спасти орган удаётся редко, лишь при поверхностных и незначительных травмах.
• При небольших разрывах капсулы кровотечение иногда удаётся остановить электрокоагуляцией и наложением гемостатической губки.
• Спленэктомия — метод выбора при массивных травмах, особенно в сочетании с повреждением других органов •• Показания к спленэктомии: обширная травма селезёнки, кровотечение из расширенных вен пищевода, вызванное тромбозом селезёночных вен •• Осложнения после спленэктомии ••• Ателектаз нижней доли левого лёгкого (возникает часто) ••• Поддиафрагмальный абсцесс в сочетании с левосторонним выпотным плевритом ••• Постспленэктомический сепсис. Заболевание начинается с неспецифических симптомов, напоминающих пневмонию средней тяжести, затем появляется высокая лихорадка, возможен шок. У взрослых, перенёсших спленэктомию в связи с травмой, риск развития сепсиса составляет 0,5–0,8%.
Разрыв селезенки
МКБ-10
Общие сведения
Разрыв селезенки – достаточно распространенное повреждение. Из-за высокой вероятности обильного кровотечения представляет непосредственную опасность для жизни, требует проведения немедленного оперативного вмешательства. Чаще встречается у лиц трудоспособного возраста, что обусловлено их более высокой физической активностью и более высоким риском попадания в экстремальные ситуации.
Разрывы селезенки могут быть изолированными, встречаться в составе сочетанной и множественной травмы (политравмы). Часто наблюдаются одновременные повреждения печени, брыжейки и толстой кишки. Возможно сочетание с переломами ребер, повреждением грудной клетки, переломом позвоночника, ЧМТ, переломом таза, переломами костей конечностей и другими повреждениями. Лечение данной патологии осуществляют травматологи и абдоминальные хирурги.
Причины
Разрыв селезенки встречается при различных высокоэнергетических травмах: падениях с высоты, промышленных, природных, железнодорожных или автодорожных катастрофах. К числу предрасполагающих факторов, повышающих вероятность повреждения селезенки, относятся недостаточно прочная тонкая капсула, полнокровие органа и его малая подвижность. С другой стороны, эти факторы нивелируются тем, что селезенка достаточно надежно защищена от внешних воздействий ребрами. Вероятность разрыва селезенки в результате травмы увеличивается при патологических процессах, сопровождающихся спленомегалией и повышением рыхлости паренхимы. Кроме того, прочность селезенки в некоторой степени зависит от степени ее кровенаполнения, положения органа в момент травмы, фазы дыхания, наполнения кишечника и желудка.
Патанатомия
Селезенка – паренхиматозный орган, расположенный в верхней левой части брюшной полости, кзади от желудка, на уровне IX-XI ребер. Покрыта капсулой. Имеет форму удлиненной и уплощенной полусферы, которая выпуклой стороной обращена к диафрагме, а вогнутой – к органам брюшной полости. Селезенка не относится к числу жизненно важных органов. Является основным источником лимфоцитов, продуцирует антитела, участвует в разрушении старых тромбоцитов и эритроцитов, выполняет функцию депо крови.
Классификация
В абдоминальной хирургии выделяют следующие виды разрывов селезенки:
Чаще всего наблюдаются одномоментные разрывы селезенки с немедленным возникновением кровотечения в брюшную полость. Двухмоментные разрывы составляют около 13% от общего количества закрытых повреждений селезенки, временной период между моментом травмы и началом кровотечения в брюшную полость колеблется от нескольких часов до 1-2,5 недель. Причиной разрыва капсулы при уже имеющейся центральной или подкапсульной гематоме становится физическое напряжение, чихание, кашель, ходьба, акт дефекации, поворот в постели и другие обстоятельства, вызывающие повышение давления в селезенке.
Большинство разрывов селезенки небольшие, сопровождаются стертой симптоматикой и диагностируются лишь через несколько часов, когда состояние больного ухудшается из-за продолжающейся кровопотери и скопления достаточного количества крови в брюшной полости. Профузное кровотечение с резким нарастанием клинических симптомов чаще наблюдается при двухмоментных повреждениях селезенки.
Симптомы разрыва селезенки
Клиника повреждений селезенки отличается большим разнообразием. Выраженность и наличие тех или иных проявлений зависят от степени разрыва, наличия или отсутствия сопутствующих повреждений, а также времени с момента травмы. Сразу после травматического воздействия может наблюдаться либо нерезкое ухудшение состояния, либо картина острой кровопотери без перитонеальных признаков, свидетельствующих о повреждении паренхиматозного органа. Основными жалобами в первые часы являются боли в районе левого подреберья и верхних отделах живота. Примерно у половины пациентов боли иррадиируют в левую лопатку и левое плечо.
Большинство больных принимают вынужденную позу: на левом боку с поджатыми ногами либо на спине. Брюшная стенка не участвует в акте дыхания. Степень напряжения брюшной стенки и выраженность болевого синдрома при пальпации живота может значительно варьировать как у разных больных, так и у одного и того же пациента в разные периоды после травмы. В отдельных случаях (при коллапсе или шоке) напряжение мышц живота может отсутствовать. Притупление звука в отлогих отделах живота при перкуссии наблюдается только при значительном кровотечении. Через некоторое время после травмы развивается парез кишечника, проявляющийся отсутствием дефекации, задержкой газов и вздутием живота.
Наряду с местными симптомами, наблюдается картина нарастающей острой кровопотери: бледность, липкий холодный пот, снижение АД, учащение пульса, рвота и тошнота, головокружение, прогрессирующая слабость, одышка и шум в ушах. В дальнейшем возможно двигательное возбуждение, сменяющееся потерей сознания, а также учащение пульса свыше 120 уд/мин и снижение АД ниже 70 мм рт. ст. При этом точно установить причину кровотечения на основании одних лишь клинических признаков удается не всегда, поскольку большинство перечисленных выше симптомов (за исключением болей в левом подреберье) непатогномоничны и появляются при любых острых катастрофах в животе.
Диагностика
Анализы крови на начальных этапах обследования малоинформативны, поскольку из-за механизмов компенсации кровопотери состав периферической крови может оставаться в пределах нормы в течение нескольких часов. Диагноз выставляется на основании клинических признаков, данных рентгенографии грудной клетки и рентгенографии живота. На рентгеновских снимках слева под диафрагмой определяется гомогенная тень. Дополнительными признаками разрыва являются ограничение подвижности и высокое стояние левого купола диафрагмы, расширение желудка, смещение левой части ободочной кишки и желудка вправо и книзу. При скудной клинической симптоматике, подкапсульных и центральных гематомах селезенки данные рентгенографии часто неспецифичны. Может потребоваться ангиография, однако этот метод не всегда применим из-за больших временных затрат, отсутствия необходимого оборудования или специалистов.
В настоящее время в связи с широким распространением эндоскопических методов все большее значение в диагностике разрывов селезенки приобретает лапароскопия. Эта методика позволяет не только быстро подтвердить наличие кровотечения в брюшную полость, но и точно установить его источник. При отсутствии эндоскопического оборудования альтернативой лапароскопии может стать лапароцентез – метод, при котором переднюю брюшную стенку прокалывают троакаром (полым инструментом), затем вводят через троакар катетер и выполняют аспирацию содержимого брюшной полости. Данная методика дает возможность подтвердить наличие кровотечения в брюшную полость, но не позволяет установить его источник.
Лечение разрыва селезенки
Кровотечения при подобных повреждениях крайне редко останавливаются самостоятельно, поэтому такая травма является показанием для экстренного хирургического вмешательства. Операция должна быть проведена в как можно более ранние сроки, поскольку нарастающая кровопотеря ухудшает прогноз. При возможности перед началом вмешательства добиваются стабилизации гемодинамики, осуществляя переливание крови и кровезаменителей. Если гемодинамические показатели не удается стабилизировать, операцию проводят даже при тяжелом состоянии пациента, параллельно продолжая осуществлять активные реанимационные мероприятия.
Классическим общепризнанным в травматологии и абдоминальной хирургии способом остановки кровотечения при любых разрывах селезенки считается полное удаление органа. Однако в последние годы, наряду с полным удалением, при отрывах фрагментов и неглубоких одиночных повреждениях некоторые хирурги в качестве варианта рассматривают органосохраняющую операцию – ушивание ран селезенки. Безусловными показаниями к полному удалению органа являются обширные разрывы и размозжения, разрывы в области ворот, обширные рваные и сквозные раны, невозможность надежного ушивания раны и прорезывание швов. В послеоперационном периоде после ушивания или удаления селезенки продолжают внутривенные инфузии крови и кровезаменителей, проводят коррекцию нарушений деятельности различных органов и систем, назначают обезболивающие и антибиотики.
Что делают при разрыве селезенки
1) удаление микроорганизмов и антигенов из кровотока;
2) синтез иммуноглобулина и пропердина;
3) осуществление деструкции истощенных и патологически измененных эритроцитов;
4) участие в эмбриональном гемопоэзе, который при некоторых заболеваниях может выступать в качестве экстрамедуллярного гемопоэза [64, 87].
Повреждения селезенки при механической травме встречаются в 15-50 % от числа всех пострадавших с травмой живота [20, 45, 50, 53, 66]. Они занимают 2-3-е место после повреждений печени и кишечника [19, 29, 32, 44, 62]. При этом летальность достигает 25 % [25, 32]. Среди механизмов развития закрытых травм селезенки преобладают прямые удары в область левого подреберья, сдавления нижних отделов грудной клетки, сила инерции при падении с высоты [45]. Отмечено, что хрупкость селезеночной паренхимы обусловливает значительное внутрибрюшное кровотечение даже при небольших повреждениях капсулы. По данным П.Н. Зубарева и В.П. Еременко [26], D.E. Fri [66], 42-59 % больных с закрытой травмой селезенки госпитализируют в состоянии тяжелого геморрагического шока. При этом внутрибрюшная кровопотеря в среднем составляет 1685 мл [87].
Органосохраняющие операции при повреждениях селезенки пропагандируются лишь в отдельных публикациях [33, 35, 48]. При этом чаще других упоминается спленорафия, впервые выполненная Тиффани в 1894 году.
С целью сохранения поврежденного органа с успехом применяют наложение швов, коагуляцию ран инфракрасным излучением, тампонаду их сальником [22, 27, 48, 59]. По сообщению А.Н. Алимова и соавт. [17], с целью сохранения селезенки при ее травме, использовалось лапароскопическое клипирование селезеночной артерии.
Вместе с тем вплоть до настоящего времени отношение к органосохраняющим операциям неоднозначно. Так, по мнению Р.Ш. Байдулатова [10], T.H. Ragsdale et al. [80], органосохраняющие операции часто оказываются сложными, не всегда гарантирующими от рецидива кровотечения. Из-за этого при большинстве травм селезенки авторы рекомендуют спленэктомию. В качестве относительного противопоказания к органосохраняющей операции некоторые ученые относят перитонит [22, 34, 37].
Зарубежные авторы [64, 87] разработали методику выбора того или иного органосохраняющего вмешательства в зависимости от морфологических типов нарушения целостности селезенки. Они различают 4 морфологических типа:
При повреждениях первого типа авторы накладывают швы нитью 3-0 из рассасывающегося материала. В подобных ситуациях ими используются также аппликации биологического клея или порошкообразного коллагена.
Повреждения второго типа, по мнению авторов, требуют иссечения размозженных тканей с последующим наложением глубоких швов (нить 3-0) с дополнительным укреплением их прядью сальника на ножке.
Четвертый тип повреждения, естественно, требует удаления органа.
При небольших повреждениях селезенки предложен метод гемостаза, заключающийся в заклеивании разрыва капсулы участком ксенобрюшины клеями МК-8 или МК-7. Ксенобрюшину используют также при разрывах в области полюсов органа, фиксируя ее непрерывным кетгутовым швом в виде колпачка. При ранениях в области ворот органа предложен метод «бинтования» ксенобрюшиной [13].
В случае разрыва селезенки на две части с сохранением их кровоснабжения используется методика, при которой раневые поверхности коагулируются, покрываются сеткой или гемостатической губкой, фиксируемых матрацными швами [60]. Авторами предложены следующие виды швов:
Экспериментальными работами J.W. Alexander et al. [56], обосновано использование фибриновой пленки с целью гемостаза. Пленка, содержащая концентрированный фибриноген, обеспечивает хорошую системную и местную совместимость. Она может быть применена при паренхиматозных кровотечениях, что позволяет использовать минимальное количество травмирующих орган швов, способствует оптимальному заживлению ран селезенки.
В зарубежной практической хирургии широко распространено использование естественных гемостатиков: микрофибриллярный коллаген, фибриллярный клей и желатиновая губка. По данным J.S. Millikan [72], C. Nei [76], Z. Malec et al. [71], эффективность применения оказалась равной 18-52,3 % (от числа всех органосохраняющих операций). Однако возможность их использования чаще всего ограничивается небольшими изолированными ранами.
Использование вышеописанных клеев не нашло широкого применения. Более эффективными оказались фибриновые клеи, клей Лигамент-Филанеду, принцип действия их заключается в воспроизведении конечных этапов свертывания крови [18, 42, 67].
Решая вопрос об оставлении фрагмента селезенки, не связанного с основными питающими сосудами ворот, при отсутствии других технических средств, В.В. Дибижев [24], накладывал зажим на сосудистую ножку. Отсутствие изменения цвета или пульсирующего кровотечения (за счет коротких желудочных или диафрагмальных сосудов) служили основанием к оставлению этого фрагмента в брюшной полости.
Возможна резекция селезенки с использованием сшивающего аппарата [7, 43, 86].
Частота выполнения резекции селезенки при ее травме в отдельных клиниках достигает 50 % от числа всех выполняемых органосохраняющих операций. Комбинацией описанных методов гемостаза селезенку удается сохранить у 22,8-58,7 % пациентов [21, 49, 47, 60, 73, 75].
S. Frederic et al. [65], C.A. Steward [82], В.Н. Бордуновский [13], считают показанной резекцию при возможности сохранения 25 % органа.
Несомненно, перспективен метод гемостаза, предложенный В.С. Савельевым с соавт. [45], и Е.И. Бреховым с соавт. [14]. Метод разработан в экспериментальных условиях и заключается в использовании плазменных потоков для резекции, поврежденной селезенки. При воздействии на «сухое» операционное поле было отмечено значительное повышение гемостатических свойств. «Сухость» операционного поля достигается временным пережатием сосудов ворот селезенки или сдавливанием краев раны. При этом время воздействия уменьшалось со 100-120 до 60-80 с [14]. Е.И. Брехов с соавт. [14], и А.Д. Толстой с соавт. [49], сообщили об успешной остановке кровотечения из ран селезенки при ее интраоперационном повреждении.
Несомненный интерес представляют публикации, в которых в сравнительном аспекте содержатся некоторые сведения о применении лазерного скальпеля. Так, R. Orda et al. [78], выявили, что после резекции селезенки лучом СО2-лазера через 21-30 суток процессы организации заканчиваются включением в сформированный рубец инкапсулированных частиц, гигантских клеток и глыбок гемосидерина. Полное заживление после применения лазера наступало за три недели.
В.Н. Кошелев с соавт. [28], выполнили СО2-коагуляцию ран селезенки травматического происхождения у 24 больных с сохранением органа.
В результате многолетних исследований были определены противопоказания к применению СО2-лазера при травматических повреждениях. К ним относятся: тяжелое состояние больного, обусловленное шоком или сопутствующими повреждениями, отрыв селезенки от сосудистой ножки, полное размозжение органа, периспленит, разрыв патологически увеличенного органа. Кроме вышеописанных факторов, авторы подчеркивают, что для проведения подобных операций должна быть «настроенность» всего коллектива на сохранение органа [28].
Основными противопоказаниями к сохранению селезенки служат тяжелый шок с нестабильной гемодинамикой, значительное повреждение паренхимы, отрыв селезенки от сосудистой ножки [13,21,55,61].
С.А. Афендулов [8], F.P. Angelecu N. et al. [57], C.I.C. Nei et al. [76] считают, что выполнение органосохраняющих операций менее уместно в случаях шока, при одновременных повреждениях других органов брюшной полости, массивном загрязнении брюшной полости при проникающих ранах, при неконтролируемом артериальном кровотечении, при тяжелых нарушениях системы свертывания крови, при ожирении и преклонном возрасте.
Важно подчеркнуть, что добиться выполнения органосохраняющих операций в ста процентах наблюдений невозможно. Поэтому, в случае невозможности сохранения селезенки, альтернативой такой операции может быть аутолиентрансплантация [15, 41, 48, 54, 70, 85].
Начало экспериментальной разработки этого метода относится к 20-м годам ХХ века, а интенсивные исследования проблемы началось только в 60-е годы.
В настоящее время предложены многочисленные способы аутолиентрансплантации. К ним относят помещение фрагментов селезенки в большой сальник, в карман брыжейки [16, 76] или в мышечный массив забрюшинного пространства [85], кроме того, предложены способы аутолиентрансплантации в брыжейку тонкой кишки, толстой кишки [22].
При имплантации фрагментов ткани селезенки нарезают небольшие фрагменты органа, определенного размера, погружают в жидкость для удаления излишков крови и помещают в брюшную полость. С целью улучшения приживаемости аутолиентрансплантата Н.И. Батвинников и соавт. [11], предлагают промывать кусочки селезенки в физиологическом растворе с добавлением антибиотиков. Операция не занимает много времени [4, 6, 29, 46].
Имплантация пульпы ткани селезенки требует тщательного ее измельчения и обработки в биологически активных жидкостях, что значительно усложняет операцию [1, 2, 23, 30, 38].
И.И. Бабич и соавт. [9], разработали в эксперименте и применили в клинике оригинальный метод геторотопической аутолиентрансплантации в поперечную мышцу живота с прикрытием трансплантата прядью сальника на ножке. Н.А. Кущ и соавт. [30], предложили реплантацию гомогената пульпы селезенки, для приготовления которой использовали специальное устройство.
По сообщениям некоторых авторов возможна спонтанная аутолиентрансплантация, или так называемый спленоз. При этом фрагменты раздробленного органа самопроизвольно имплантируются на брюшине в форме островков селезеночной ткани и выполняют в той или иной степени функцию нормальной селезенки [37, 70, 85]. Доказано, что регенерация ткани селезенки оптимальна при трансплантации кусочков органа объемом от 2 до 5 мм 3 [35].
В работе А.А. Матиненко [35], показано, что процессы регенерации в ткани селезенки проходят три фазы: некробиотическую, восстановительную и структурной регенерации. Вновь образованная ткань селезенки имеет морфологически органо-типическую функцию [4, 41].
Использование гетеротопической аутолиентрансплантации селезеночной ткани у детей в разволокненную поперечную мышцу живота с перитонизацией прядью большого сальника на ножке позволило предупредить тяжелые осложнения и купировать синдром гипоспленизма [9]. Данная методика, по мнению авторов, обладает некоторыми преимуществами: оптимальными условиями питания селезеночной ткани в различные периоды реваскуляризации трансплантата, локализацией его в функциональном месте с участием в портальном кровообращении, перспективой роста «новой селезенки». В то же время получены сведения, что структурные повреждения в аутолиентрансплантате, изменения в его массе и кровообращении могут оказать отрицательное влияние на фагоцитарную активность [81].
В эксперименте было проведено исследование реваскуляризации фрагментов ткани селезенки в серозно-мышечно-подслизистом лоскуте желудка на сосудистой ножке [12]. При этом выявлена хорошая приживаемость имплантата. Авторы полагают, что селезеночная ткань не только замещает функционирующий орган, но и, в определенной степени, стимулирует адаптационно-компенсаторные процессы после спленэктомии, что проявляется реактивной гиперплазией лимфатических узлов уже с первых дней послеоперационного периода. Авторы считают, что имплантант начинает функционировать через 1-2 месяца.
Реимплантированная ткань селезенки в большинстве случаев хорошо адаптируется, о чем можно судить по тому, что тельца Жолли в эритроцитах, появляющиеся в ближайшее время после операции, перестают определяться к концу второй недели после операции [39]. Авторы показывают, что через 1,5-2 месяца трансплантат начинает визуализироваться при сцинтиографическом и ультразвуковом исследовании. В дальнейшем аутолиентрансплантат функционирует нормально, повышенной наклонности к инфекционным заболеваниям у оперированных больных не отмечается [63]. Вместе с тем оценки жизнеспособности и функциональной активности трансплантатов, высказанные после обследования пациентов, перенесших аутолиентрансплантацию, противоречивы. Так, М.М. Абакумов и соавт. [3], И. Фурка и соавт. [51] расценивают жизнеспособность трансплантатов полной. В то же время P. Klaune et al. [68], эффективность ее оценивают как сомнительную.
Существует точка зрения, что аутолиентрансплантация в сальник уменьшает смертность, повышает выживаемость экспериментальных животных [74]. При этом в клиренсе бактерий большую роль играет масса трансплантата и объем перфузионной ткани [83].
В раннем послеоперационном периоде осложнений не было, при этом авторы отмечают нормализацию иммунного статуса, связанную с регенерацией перенесенной ткани селезенки. К сожалению, отсутствуют сведения об отдаленных результатах этой процедуры (инфекционные осложнения, качество жизни, прогрессирование онкопроцесса, долговременная выживаемость). Негативным фактором следует считать возможные воспалительные осложнения самой аутоспленотрансплантации, которые в неотложной и гнойной хирургии могут достигать 30 % при экстраперитонеальном размещении фрагментов селезенки [5].
E. Kunz et al. [69], произвели 35 реимплантаций ткани селезенки в клинике, пересаживая 35-50 % от массы органа. Через год после операции при помощи сцинтиографии подтверждали наличие селезеночной ткани. При радиоизотопном исследовании с помощью эритроцитов, меченных 99 Тс, уже через две недели отмечалось накопление изотопов в зоне трансплантата [58, 84].
По сообщению K. Okinaga et al. [77], частота осложнений после аутолиентрансплантации колеблется в пределах 1-3 %. Через месяц после операции восстанавливался нормальный уровень фагоцитарной активности, наблюдались положительные сдвиги гуморального иммунитета, появлялись гистологические признаки регенерации трансплантата.
Радионуклидное исследование, выполненное J.C. Orlando et al. [79], показало нарастание функциональной активности селезенки, начиная со 2-й до 3-й недели. В то же время гистологические исследования обнаружили начало клеточной пролиферации с 5-й недели, восстановление структуры ткани к 7-й неделе, массы имплантированной ткани к 24-30-й неделе.
Однако, по мнению М.Х.A. Frederic [65], оценка функционального состояния фрагментов селезенки по степени включения в него радиофармопрепарата ( 99 Тс) не является исчерпывающей. В связи со сказанным, очевидно, что требуются более сложные иммунологические исследования.
К противопоказаниям для аутолиентрансплантации относят: наличие остаточных очагов ткани (спленоз, добавочная селезенка) после иссечения органа, тотальное поражение пульпы гнойно-деструктивным процессом, старческий (более 70 лет) возраст пациента [22].
Необходимо отметить, что в последнее время широкое применение нашла спленэктомия с использованием лапароскопической техники. По мнению К.В. Пучкова и соавт. [40], лапароскопическая спленэктомия является альтернативой открытой спленэктомии при гематологических заболеваний, и ее применение позволяет снизить частоту интра- и послеоперационных осложнений, уменьшить послеоперационный койко-день и улучшить качество жизни пациентов. Б.Ю. Цветков и соавт. [52], в качестве абсолютных противопоказаний для проведения таких операций у гематологических больных, относят увеличение размера селезенки более 30 см, гнойное поражение селезенки. Применив данный вид операции у 18 пациентов, авторы сообщают о двух осложнениях гнойно-септического характера, проявляющихся развитием абсцессов брюшной полости. Широкое использование лапароскопической спленэктомии при гематологических заболеваниях отмечено в детской практике [31]. При этом, по мнению А.Ф. Дронова и соавт. [31], применение данной методики позволяет получить отличные функциональные и косметические результаты при отсутствии интра- и послеоперационных осложнений.
Таким образом, вышеизложенное показывает, что практика использования органосохраняющих операций при травматических повреждениях селезенки прошла несколько этапов. Применение таких хирургических вмешательств во многом зависит от технического оснащения операционного блока. Следует подчеркнуть, что, несмотря на большое количество предложенных органосохраняющих операций, до настоящего времени основным вмешательством остается спленэктомия. При этом как альтернатива полному удалению органа все шире применяется аутолиентрансплантация.