что нельзя делать после медикаментозного прерывания замершей беременности
Медикаментозный аборт: Подготовка, как проходит, противопоказания, осложнения
Главная / Статьи / Медикаментозный аборт: Подготовка, как проходит, противопоказания, осложнения
Медикаментозный аборт: Подготовка, как проходит, противопоказания, осложнения
Медикаментозный аборт это медицинская технология, которая применяется для прерывания беременности раннего срока. Используется последовательный прием препаратов блокирующих прогестерон и сокращающих матку, это приводит к отслойке плодного яйца и выведению его из полости матки. Медикаментозный аборт признан эффективным, современным, щадящим способом прерывания беременности.
Для этой технологии применяются только зарегистрированные на территории РФ лекарственные препараты. Процедура может проводится в медицинских учреждениях у которых есть в лицензии разрешение на осуществление прерываний беременности.
Как определяется время для аборта
Сделать в день обращения медикаментозный аборт не получится. В России действуют ряд законодательных актов ограничивающих врача по времени проведения прерывания. Если женщина обратилась в клинику и ей установили срок до 7 недель, то медикаментозное прерывание можно будет выполнить не ранее 48 часов от обращения. Такие же ограничения действуют при вакуумном и хирургическом абортах, там время для обдумывания дается при сроке 8-10 недель 7 суток, а при сроке 11-12 недель 2 суток.
Также до назначения процедуры необходимо посетить психолога, помощь стороннего человека, а тем более специалиста иногда очень полезна для принятия обдуманного решения. Если нет возможности посетить психолога центра социальной поддержки консультирование проводит врач акушер-гинеколог.
Подготовка к процедуре
Подготовка к процедуре состоит из нескольких этапов.
Консультирование
Первоначально врач-гинеколог проводит консультирование о существующих способах прерывания беременности. Беседа проводится конфиденциально, термины и формулировки используются понятные для полного понимания рисков и возможных осложнений от разных видов процедур. Так же в доступной форме специалист рассказывает о доступных методах предохранения, преимуществах и недостатках каждого. Далее врач приступает к опросу. Уточняет дату последних месячных и характер менструального ритма, использовалась ли контрацепция в последние два менструальных цикла, есть ли противопоказания для медикаментозного аборта и сопутствующие заболевания, которые могут стать причиной осложнений при проведении процедуры. Затем приступает к общему осмотру (пальпация живота и измерение артериального давления) и осмотру на кресле (бимануальное измерение размера матки и оценка косвенных симптомов ранних сроков беременности).
Обследование
Второй этап подготовки к процедуре это ультразвуковое и лабораторное обследование. УЗИ, как правило, проводят вагинальным датчиком измеряется диаметр плодного яйца для установки точного срока беременности. Также осматриваются стенки матки, врач должен убедиться что отсутствуют миоматозные узлы, которые могут препятствовать удалению плодного яйца. На приеме гинеколог берет мазок на микрофлору, вместе с группой крови они составляют обязательный объем исследования перед медикаментозным абортом. Если есть предрасполагающие факторы врач индивидуально может расширить объем обследования и назначить анализы на свёртываемость, клинический и биохимический анализ крови, ПЦР на половые инфекции, общий анализ мочи.
ОБРАТИТЕ ВНИМАНИЕ! Если на этапе к подготовке к медикаментозному аборту противопоказания не выявлены, гинеколог подробно рассказывает о предстоящей процедуре, действии лекарств, симптомах которые могут сопровождать процедуру, побочных явлениях, возможных осложнениях. После этого приступают непосредственно к прерыванию.
После медикаментозного аборта… 10 ответов на вопросы
Главная / Статьи / После медикаментозного аборта… 10 ответов на вопросы
После медикаментозного аборта… 10 ответов на вопросы
Иногда происходит, что беременность порой бывает не желанной, и сохранить ее соглашается не каждая женщина. Многие из них решаются на медикаментозное прерывание беременности и причин для этого достаточно:
Причин множество и обсуждать их можно бесконечно, да и незачем. Поскольку каждый человек вправе сам решать, как быть в сложившейся ситуации.
Из-за повышения количества женщин, сделавших аборт, возникает множество вопросов, относительно жизни после этой неприятной процедуры. Попробуем дать ответы на некоторые из них.
Когда начинаются месячные после медикаментозного аборта?
Как правило, после процедуры прерывания беременности месячные начинаются на 4-8 неделе. Из-за того что во время аборта полость матки опустошается, происходит перезапуск менструального цикла.
Наступление следующей менструации зависит от приема и типа противозачаточных средств. Для восстановления менструации должно пройти 2-3 цикла.
Если после 8 недели медикаментозного прерывания беременности менструация не наступает или она не восстанавливается в нормальном режиме, то консультация гинеколога СПБ неизбежна.
Секс после медикаментозного аборта?
Для восстановления интимных отношений после медикаментозного прерывания беременности должно пройти не менее 2-3 недель, поскольку, как и после хирургического аборта репродуктивные органы женщины травмируются.
Если занятия сексом уже возобновились, то следует быть крайне внимательными к контрацепции, а ее видов большое количество. Выбрать нужно наиболее подходящий. Так как уже после первой менструации велика вероятность наступления беременности, а повторный аборт опасен серьезными последствиями, и что еще хуже бесплодием.
Как долго после медикаментозного аборта идут выделения?
Маточные кровянистые выделения – это первый симптом прерывания беременности. Как правило, кровотечение обильнее и болезненнее чем при обычной менструации, могут выделяться сгустки крови. Выделения усиливаются спустя 2-5 часов после приема препарата. Чем больше срок беременности, тем кровопотери и схватки сильнее. Спустя 24 часа процесс аборта переходит в фазу завершения, перечисленные симптомы ослабевают.
Легкое кровотечение длится на протяжении 1-3 недель после медикаментозного аборта. Менструальный цикл восстанавливается через 4-8 недель.
Сколько после медикаментозного прерывания беременности тест на беременность показывает «+»?
Тест для определения беременности реагирует на ХГЧ, после медикаментозного аборта уровень этого ХГЧ снижается не сразу и может оставаться повышенным на протяжении трех недель. Поэтому в этот период тест на беременность будет показывать положительный результат. Только после того как организм очистится от крови и тканей плоти тест даст правдоподобный результат.
Хотя позитивным тест на беременность может становиться из-за наличия различных осложнений после медикаментозного аборта, поэтому необходимо пройти УЗИ и записаться на консультацию к гинекологу.
Можно ли забеременеть после фарм.аборта?
Беременность может наступить даже в первый менструальный цикл, в редких случаях раньше. Но эта беременность не может считаться успешной, т.к. организм женщины еще не полностью восстановился после таких потрясений. Случившаяся беременность может протекать с серьезными осложнениями, и опять может потребоваться ее прерывание.
Самый оптимальный вариант это подождать пока организм будущей мамы полностью восстановится, обследоваться у специалистов, и только после того как удостоверились, что проблем со здоровьем нет, можно пытаться забеременеть. На все про все понадобится где-то полгода.
Что нельзя после таблетированного аборта?
В первые два дня специалисты рекомендуют воздержаться от интимной связи, посещения бассейнов и пляжей, использования тампонов, принятия ванной, т.к. есть риск подхватить инфекцию. Зато душ можно принимать в любое время. Через 2 дня после таблетированного аборта риск получить инфекцию существенно снижается.
После прерывания беременности медикаментозным способом женщине нельзя:
Через сколько можно планировать следующую беременность?
После медикаментозного аборта беременность может наступить через две недели. Но женщина должна осознавать, что настолько ранняя беременность не желательно, поскольку для полного восстановления нужно больше времени. Поэтому на протяжении полугода во время полового контакта надо пользоваться контрацептивами.
Планирование беременности после таблетированного аборта должно начаться с консультации гинеколога, который кроме различных обследований и тестов, назначит прохождение нескольких курсов восстановления. К ним относится «Эндометрия» и лечение фолиевой кислотой, без нее вынашивание ребенка просто невозможно.
Боли после аборта норма или нет?
После прерывания беременности практически каждая пациентка сталкивается с проблемами по здоровью – осложнения, спровоцированные процедурой. И это вполне нормально, поскольку аборт независимо от его вида это вмешательство в природную программу, противоестественный процесс. Даже самый щадящий и безопасный медикаментозный аборт несет некоторый риск последствий.
Умеренные тянущие боли внизу живота, в пояснице и ломота в спине, относятся к тем самым последствиям. После подобной процедуры это нормальное явление, если только это все не сопровождается высокой температурой и сильным кровотечением. В этом случае надо срочно обратиться в клинику к специалисту, проводившему аборт.
Как восстановить цикл после прерывания таблетками?
Полное восстановление менструального цикла (регулярность) наступает через полгода после проведения медикаментозного аборта. Это обусловлено тем, что после приема препарата нарушается гормональный фон, а именно от скорости его восстановления зависит регулярность менструации. Как правило, менструация после аборта начинается в положенный ей срок, согласно циклу до наступившей беременности.
Чтобы ускорить процесс восстановления менструального цикла необходимо соблюдать следующие рекомендации:
Восстановление после медикаментозного аборта
Восстановление после медикаментозного аборта
Современные технологии прерывания беременности позволяют женщине сохранить репродуктивную функцию, чтобы и после этого иметь возможность зачать и выносить ребенка. Но для этого крайне важно соблюдать рекомендации врачей по восстановления после аборта, в том числе – и медикаментозного.
Сразу после аборта
После того, как в клинике женщина приняла вторую дозу препарата, она может какое-то время провести под присмотром врачей, чтобы убедиться, что нет опасных краткосрочных побочных эффектов. После этого она может ехать домой, но желательно, чтобы некоторое время рядом с ней был кто-то из близких, который сможет поддержать её, а в случае необходимости оказать необходимую помощь.
Чаще всего женщины отмечают сильные боли и обильное кровотечение. Это вызвано действием препарата и является естественной реакций. Облегчить боль можно с помощью но-шпы или некоторых других, рекомендованных врачом препаратов.
Кровотечение же также не вызывает опасности, пока не переходит в слишком обильное. Верхняя граница допустимого – 1-2 большие прокладки, наполняемые за час. В этом случае стоит немедленно обратиться в скорую.
Через несколько дней после аборта следует ещё раз посетить клинику, чтобы пройти повторное УЗИ. В 1-2% случаев плодовое яйцо не выходит из матки и его необходимо извлечь с помощью вакуум-аспирации или кюретажа.
В течение 2-3 дней кровотечение должно прекратиться, сменившись слабыми кровянистыми выделениями. В таком виде оно может продлиться от 1 до 3-4 недель.
День начала кровотечения считается первым днем цикла, менструация же должна начаться через обычное количество дней.
Общие рекомендации по восстановлению после медикаментозного аборта
Как правило, после проведения аборта врачи дают общие рекомендации по восстановлению после медикаментозного аборта, которые должна уменьшить вероятность возникновения опасных последствий. Вот основные из них:
Придерживаясь этих рекомендаций по восстановления после медикаментозного аборта можно значительно снизить риск развития негативных для здоровья последствий и побочных эффектов.
Период реабилитации после аборта: что нужно знать женщине
Главная / Статьи / Период реабилитации после аборта: что нужно знать женщине
Период реабилитации после аборта: что нужно знать женщине
Практически ни одна женщина не застрахована от нежелательной беременности. На сегодняшний день применяются несколько технологий ее искусственного прерывания:
Каждую женщину после аборта интересуют вопросы: через какое время исчезнут выделения и боли, восстановится менструальный цикл, когда можно будет заниматься сексом, и как скоро можно будет снова забеременеть?
Статистика показывает, что у 10% женщин после аборта, каким бы способом он ни проводился, возникает обострение хронических воспалительных заболеваний органов малого таза. Через год количество нарушений репродуктивной системы достигает 15%, а через 5 лет – порядка 50%.
Любой аборт – это грубое нарушение естественных гормональных изменений в организме женщины, которые начинаются с момента оплодотворения яйцеклетки. Даже после щадящих видов аборта чаще всего необходимо проведение реабилитационного лечения.
Восстановление овуляторного-менструального цикла после аборта
После выскабливания восстановление менструального цикла происходит в среднем через 30 — 45 дней, редко бывает задержка до 60 дней. Если месячные не пришли в указанный период следует обратиться к доктору. Задержка может быть сигналом развития ряда осложнений после аборта, таких как развитие функциональной кисты в яичнике или атрезии (слипании) цервикального канала, когда кровь во время месячных не выходит наружу, а накапливается в полости матки.
После медикаментозного аборта овуляторный цикл восстанавливается сразу и уже через две недели после приема таблеток яйцеклетка выходит их яичника, поэтому вероятность наступления повторной беременности в этот период высока.
Интимные отношения после аборта
Во время первых после аборта сексуальных контактов женщина какое-то время может испытывать боль, ощущать сухость и дискомфорт. Эти симптомы считаются нормой, если не продолжаются слишком долго и достаточно быстро проходят.
Боли и выделения после аборта
Инструментальное вмешательство иногда приводит к появлению воспалительного процесса в прооперированной зоне. Это происходит из-за попадания инфекции во время проведения операции или несоблюдения женщиной предписаний врача.
Повторное обследование после аборта
Через две недели после любого аборта каждая женщина должна прийти на осмотр к врачу, провести УЗИ органов малого таза для исключения возможных осложнений и патологических процессов.
Лечебно-инновационный центр ЛИЦ приглашает женщин на консультационный прием к врачу-маммологу и гинекологу. Кроме того, у нас вы сможете пройти ультразвуковое исследование молочной железы и органов малого таза. Наши сертифицированные специалисты используют в своей работе современные УЗИ-аппараты экспертного уровня.
Мы значительно сэкономим ваше время — все вопросы, касающиеся здоровья, вы сможете решить в одном месте.
Что делать после выкидыша
Если у женщины произошел выкидыш, важно предпринять грамотные меры по восстановлению здоровья. Это поможет справиться морально и подготовить почву для новой беременности. По данным медицинской статистики, 15-20 % беременностей заканчивается самопроизвольным прерыванием по разным причинам. Симптомы произошедшего редко остаются незамеченными, что дает возможность вовремя диагностировать патологию, обратиться к гинекологу, пройти адекватное лечение и запланировать рождение ребенка на будущий период.
Специалисты классифицируют спонтанный аборт по двум категориям:
1. Прекращение биохимической беременности – эмбрион покидает полость матки на первой-третьей неделях после зачатия. Женщина в этот период чаще всего не подозревает о том, что вынашивает ребенка. О беременности становится известно лишь при сдаче анализов на содержание ХГЧ в моче и крови. Вышедшую из организма кровь обычно воспринимают как менструацию, которая по неизвестным причинам началась вне запланированного срока. Обращаются к врачу единицы, тщательно следящие за состоянием здоровья.
2. Спонтанный аборт или выкидыш на раннем сроке беременности – до 22-х недель, когда вес эмбриона не достигает 0,4 кг.
Каким бывает выкидыш
Произошедший выкидыш бывает полным, когда из полости матки выходят все части эмбриона вместе с оболочками и околоплодными водами. Если в матке остаются части плода, говорят о неполном выкидыше, который чаще происходит на ранних этапах беременности. Для нейтрализации негативных последствий, недопущения развития инфекционного процесса в тканях проводится эвакуация продукта зачатия из полости матки методами медицинского прерывания, гинекологического выскабливания, вакуум-аспирации. Терапия может включать применение лекарственных средств, направленных на сокращение матки и выталкивание содержимого наружу. Контрольным методом диагностики считается ультразвуковое исследование.
Почему организм отторгает эмбрион
Причины выкидыша часто кроются в наличии хромосомных аномалий у плода. В числе факторов, провоцирующих отторжение эмбрионов, также значатся:
Список причин выкидыша на ранних сроках беременности и в более поздний период может быть более обширным, в каждом конкретном случае врачи выявляют патологию индивидуально.
Истмико-цервикальная недостаточность (ИЦН)
Одной из наиболее распространенных причин самопроизвольного выкидыша при беременности является ИЦН – раскрытие шейки и перешейка матки в результате усиливающегося на них давления растущего плода. Предшествующие беременности манипуляции с маткой (расширение шейки в связи с абортом, родами или выскабливанием) сказываются на состоянии мышечного кольца. Поврежденные места затягивает рубцовая ткань, не обладающая эластичностью, не поддающаяся растяжению и сокращению. ИЦН имеет и функциональную природу, когда наблюдается гормональный дисбаланс.
ИЦН возникает в период с 11-й по 27-ю недели после зачатия, когда эмбрион начинает продуцировать в организм матери андрогены с запуском работы надпочечников. С учетом гормонов матери их показатель может быть превышен – это смягчает шейку матки, открывает и укорачивает ее. В образованный канал проникают вредоносные бактерии и микроорганизмы, инфицируя плодное яйцо. Явных симптомов начальные стадии ИЦН не имеют, так как не влекут за собой тонус маточной мускулатуры. При потере прочности оболочек околоплодные воды изливаются наружу. Болевые ощущения при этом отсутствуют.
Если женщина пережила самопроизвольное прерывание беременности, начавшееся с излития околоплодной жидкости, при наблюдении за последующей беременностью она должна сообщить об этом врачу.
Лечение истмико-цервикальной недостаточности
Эндокринные нарушения корректируются назначением гормональных препаратов. Оценка состояния матки проводится врачом через пару недель после начала приема лекарственных средств. О положительной динамике говорят, когда открытие приостановлено и не наблюдается дальнейшее расширение шейки. При отсутствии запланированного эффекта назначается оперативное вмешательство. Аналогичные меры применяются при травматической природе деформации шейки. Опасаться операции не стоит, врач действует деликатно, не причиняя пациентке дополнительных травм, не доставляя дискомфорта и растущему в утробе малышу. Наибольшая эффективность процедуры отмечается на ранних сроках беременности. Наложение швов позволяет существенно снизить риск инфицирования эмбриона через нижний край полости.
Хирургическое вмешательство происходит в стационарных условиях. Перед проведением операции беременная проходит обследование. После процедуры проводится санация влагалища, для чего в течение трех дней участок наложения швов обрабатывают хлоргексидином и фурацилином. Пациентке еженедельно нужно проходить контрольный осмотр у лечащего врача, где он оценивает ситуацию, внося при необходимости коррективы в терапевтический протокол. Снятие швов происходит на 38-й неделе беременности. За это время шейка дозревает, подготавливая родовые пути к прохождению плода. Многие роженицы беспокоятся, что при наложенных швах потребуется кесарево сечение, но это не соответствует действительности. В большинстве случаев женщины рожают самостоятельно.
Экстренное принятие мер рекомендовано, если с 16-й по 24-ю неделю плодный пузырь пролабирует (выпадает) в шейку матки. Наложение шва на шейку обязывает женщину соблюдать постельный режим, строго следить за распорядком дня, не допускать физических нагрузок, не пропускать прием лекарственных препаратов. В редких случаях возникают осложнения. В их числе прорезывание швов через ткани, провоцируемое частым напряжением мускулатуры матки. Для предотвращения тонуса назначаются токолитики – лекарственные средства для предотвращения преждевременных родов. Будущей матери следует быть готовой к проведению частых осмотров и сдаче мазков, что может быть вызвано вероятностью скопления патологической микрофлоры на нитках швов.
Немаловажно проведение психологической терапии, где женщину учат приемам релаксации. Поведение будущей матери является решающим фактором успешного вынашивания плода при осложнениях беременности. Паника и суета создают неблагоприятный прогноз в стабилизации ситуации. Если самопроизвольный аборт произошел по причинам ИЦН, когда можно беременеть после выкидыша, скажет врач. В идеале срок должен составлять не менее двух лет. Специалист также должен предпринять меры для недопущения повторной ситуации потери ребенка.
Помимо шва, коррекция ИЦН также проводится с помощью акушерского пессария. Альтернативный метод представляет собой наложение специального кольца из гипоаллергенных материалов на шейку матки. Наиболее часто используется силикон. Кольцо создает дополнительную опору, не допуская раскрытия шейки.
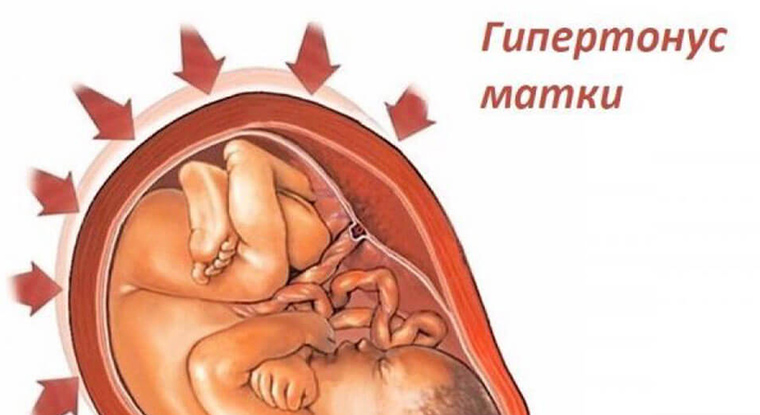
Гипертонус матки – предотвращение рисков
Сокращения матки до момента естественных родов называются гипертонусом. Состояние не является самостоятельным заболеванием, оно сигнализирует о сбоях в организме, нередко проявляясь на ранних сроках беременности. Причинами патологического явления считаются:
Кроме физиологических причин немаловажное значение имеют психологические факторы. Пребывающая в депрессивном состоянии женщина может спровоцировать у себя гипертонус.
Почувствовать напряжение мышц матки можно самостоятельно, без помощи специалиста. Об этом свидетельствует появляющаяся внизу живота тяжесть, тянущие боли в поясничной области. По признакам симптомы схожи с болезненной менструацией. Возникая в первом триместре, состояние провоцирует самопроизвольный аборт, замершую беременность, гибель плодного яйца. В последующий период вероятны преждевременные роды из-за гипертонуса.
Почему напряжение стенок матки вызывает необратимые последствия? Причиной является нарушенное кровоснабжение плацентарных тканей, возникновение гипоксии эмбриона и замедление развития формирующегося ребенка. Вслед за сокращением мышц матки не происходит сокращение плаценты, что становится причиной ее отслойки и провоцированием выхода плодного пузыря.
Гипертонус диагностируется в ходе планового посещения специалиста. Стабилизация ситуации требует назначения седативных лекарственных средств и спазмолитиков. Укрепляющий эффект оказывает терапия с включением витамина B6, магния. В большинстве случаев предпринятых мер достаточно для нейтрализации рисков. Категорически запрещено самолечение, которое может стать причиной необратимых последствий. При гипертонусе основным правилом для беременной является спокойствие и отсутствие физической активности. Некоторые женщины, успешно прошедшие роды, говорят, что «не вставали» всю беременность. При гипертонусе также исключаются половые контакты.
Если угрозу нейтрализовать не удается, рекомендуется госпитализация в стационар. Особенно опасно, когда сильная схваткообразная боль дополняется кровянистыми выделениями. Лечь «на сохранение» – адекватная мера в борьбе за рождение здорового и крепкого малыша. В больничных стенах беременной назначается исследование влагалища, УЗИ. При необходимости женщина сдает анализы мочи и крови, проверяет гормональный фон, обследуется на наличие ИППП.
При начале родовой активности до 34-й недели состояние пытаются стабилизировать токолитиками. Наиболее опасен период с 25-й по 28-ю недели, когда женщине рекомендуется максимально возможный постельный режим. После этого плод имеет все шансы на выживание. Чтобы быстрее сформировалась легочная система эмбриона, позволяющая ему выжить при раннем появлении на свет, назначаются гормоны.
Имея неблагоприятный прогноз по невынашиванию беременности и угрозе выкидыша, необходимо заняться профилактикой на этапе планирования зачатия.
Этапы самопроизвольного прерывания беременности
Существуют определенные признаки, привлекающие внимание и разделяющие течение выкидыша на конкретные стадии:
Симптомы выкидыша – как не пропустить угрозу
Если существует угроза выкидыша на ранних сроках, то могут возникнуть следующие симптомы:
Женщина, не знающая, как происходит выкидыш на ранних сроках, должна прислушиваться к своему внутреннему состоянию.
Должны насторожить:
На поздних сроках к вышеописанным симптомам добавляются:
Начало аборта характеризуется более яркими симптомами выкидыша – похожими на схватки болями, сильными головокружениями, потерей сил. Вместо мажущих выделений появляются сгусткообразные, обильно проявляющиеся при передвижении. Беременность можно сохранить в случае, если участок отслойки плодного яйца небольшой и определяется сердцебиение плода.
Третья стадия бесполезна для спасения плода. Появляется опоясывающая боль поясницы и живота. Вместе с обильной кровопотерей из матки выходит плодное яйцо. Неполный выкидыш требует выскабливания полости матки, если в ней остались части эмбриона или оболочек плодного яйца, иначе велик риск развития осложнений, которые создадут угрозу для жизни матери.
В редких случаях после самопроизвольного аборта могут возникнуть осложнения и серьезные последствия для здоровья. Но в основной массе ситуаций организм самостоятельно справляется с произошедшим, изгоняя оставшиеся в полости матки части естественным сокращением мускулатуры. Не всегда происходит ранний самопроизвольный выкидыш, опасное состояние может возникнуть и на поздних сроках. Некоторые женщины пытаются спровоцировать выход плода отварами трав и медицинскими препаратами. Это чревато осложнениями, в числе которых сепсис, нарушение функций детородных органов, после чего беременность становится невозможной.
Методы диагностики
Симптомы угрозы выкидыша на раннем сроке поможет определить врач при посещении женской консультации. Специалист проверит размеры матки, определит тонус ее мышц, состояние шейки, исследует выделения из половых органов. Надежным методом выявить существующую угрозу является трансвагинальная ультразвуковая диагностика. Врач обращает внимание на сегментарные мышечные сокращения матки, отслоение плодного яйца. Проанализировать вероятные причины выкидыша поможет генетическое тестирование. Тщательно собирается анамнез пациентки.
Медикаментозная терапия
Для сохранения беременности целесообразны любые методы. Квалифицированный врач разрабатывает индивидуальный протокол лечения, основываясь на имеющихся данных диагностики. В числе применяемых препаратов могут быть:
Специалист устраняет угрозу выкидыша на ранних сроках, рассказывает, как предотвратить рецидив. На поздних сроках шейка матки фиксируется специальным наложением швов (обычно на сроке 16-25 недель, если есть ИЦН).
При неудачной попытке остановки самопроизвольного аборта применяются следующие тактики лечебной терапии:
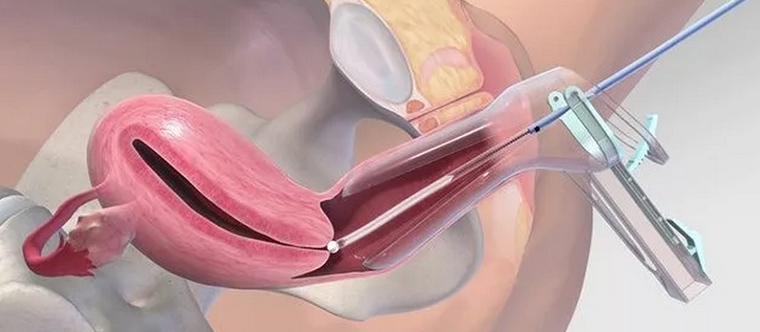
Выскабливание
Имея симптомы выкидыша на ранних сроках беременности и столкнувшись с необходимостью проведения выскабливания (гинекологической чистки), женщина переживает по поводу состояния своей репродуктивной системы. Делать этого не стоит, операция проходит в щадящем режиме, с максимальной деликатностью по отношению к детородной способности пациентки. Выскабливание проводится, когда существует риск неполного выхода эмбриона из маточной полости и развития инфекции в органах малого таза из-за оставшихся в нем элементов. Игнорирование процедуры может привести к заражению крови и формированию патологии, препятствующей повторному зачатию.
Однако чаще проводится вакуумная аспирация – более щадящий способ. Комплексное применение метода с гистероскопией позволяет тщательно обследовать внутреннее содержимое матки, чтобы не допустить плохо вычищенных участков на слизистой оболочке.
Подготовка к гинекологической чистке (кюретажу)
Гинекологическая чистка проводится в диагностических и лечебных целях при разных показаниях:
Проводить выскабливание рекомендовано за несколько дней до начала менструации. В этом случае уменьшается кровопотеря и дается благоприятный прогноз на быстрое восстановление тканей. Операция требует предварительного прохождения обследования, сдачи анализов. Это:
Перед кюретажем прекращается прием любых лекарственных препаратов, биологически активных добавок, которые не оговаривались со специалистом. Опасность могут представлять даже растительные компоненты, способные повлиять на свертываемость крови и спровоцировать кровопотерю при хирургическом вмешательстве. Ваш лечащий врач должен быть предупрежден о принимаемых вами лекарствах, чтобы знать, какие риски могут возникнуть.
Правила подготовки к процедуре:
Проведение чистки
Кюретаж проводится в условиях стационара, женщину размещают на гинекологическом кресле операционного зала. Врач проводит удаление верхнего слоя слизистой, выстилающего полость матки изнутри. Исключение болезненных ощущений предполагает проведение наркоза. Если наблюдались признаки выкидыша на ранних сроках беременности или в более поздний период, после чего произошло ее самопроизвольное прерывание, расширенная шейка матки позволяет проводить кюретаж без наркоза. Для анестезии используется внутривенное введение препарата, подобранного в индивидуальном порядке с учетом особенностей организма пациентки. Через несколько секунд после укола женщина погружается в неглубокий сон, дискомфорт исчезает, что делает действия врача безболезненными.
Введенный в шейку матки расширитель расправляет стенки органа, облегчая доступ во внутреннюю полость. Удерживая шейку, специалист вводит закругленный зонд с небольшим диаметром, после чего заменяет его более объемным аналогом. Специальная видеокамера, закрепленная на конце зонда, позволяет провести гистероскопию – осмотр полости перед выскабливанием. Чистка производится кюреткой, по форме похожей на небольшую ложечку на длинной ручке. Тщательно собранные ткани складируются в специализированную стерильную пробирку, которая позже направляется в лабораторию для проведения гистологического исследования.
Процедура редко выходит по времени за пределы одного часа, обычно врачу хватает 20 минут. Вместе с полостью вычищается канал шейки матки. Манипуляции называют РДВ – раздельное диагностическое выскабливание. Собранные образцы размещаются отдельно. Гистология применяется для выявления структуры тканей, чтобы исключить присутствие в них атипичных клеток, свидетельствующих о раковых поражениях, предраковых состояниях. Исследование проводится в течение двух недель, после получения результатов женщина повторно посещает гинеколога для проведения контрольного осмотра.
Кюретаж часто проводится в диагностических целях для выяснения симптомов патологических состояний в работе органов репродуктивной системы. Это могут быть:
Возможные осложнения
Осложнения могут возникнуть, как и после любого хирургического вмешательства. Серьезное последствие – открытие маточного кровотечения. В целях его недопущения применяется окситоцин – инъекции стимулируют прекращение аномального кровотока. Окситоцин поможет, если кровотечение произошло из-за недостаточного сокращения матки. При нарушении свертываемости крови он неэффективен.
Еще одно осложнение – гематометра, когда в полости матки скапливаются кровяные сгустки, способные стать причиной развития воспалительного процесса в тканях. Его вызывает произошедший сразу после чистки спазм шейки матки, который мешает эвакуации крови. Специалисты рекомендуют использование спазмолитиков, расслабляющих мускулатуру органа и способствующих нормальному оттоку крови. Женщину должны насторожить тянущие боли внизу живота и резкое прекращение выделений.
После чистки возможно возникновение эндометрита, когда воспаление затрагивает слизистую матки. Мерой терапии опасного диагноза является курс антибиотиков. О патологии свидетельствуют боли в животе и резкое повышение температуры тела. О любом опасном изменении состояния необходимо незамедлительно сообщать врачу. В этом случае своевременно будут предприняты меры противодействия, что позволит исключить риски развития более грозных осложнений.
Как вести себя после выкидыша
Произошедший выкидыш требует определенной тактики поведения. В числе рекомендованных врачами мер:
Проконсультируйтесь, какое влияние окажут принимаемые средства на плод, если во время терапии вы забеременеете. Узнайте, через какой период времени можно безбоязненно пытаться зачать ребенка.
Как обнаружить генетические патологии при повторной беременности
Если произошел выкидыш первой беременности по генетическому фактору, особенно страшно решиться на вторую. Но опасаться этого не стоит, при грамотно разработанной терапии шансы на успех более чем велики. Диагностические процедуры сегодня отличаются высокой точностью и позволяют выявить патологию на ранних стадиях. Обследование в этом случае необходимо в обязательном порядке, а также тем:
Ультразвуковая диагностика способна выявить пороки развития в 80-85 % случаев. Однако технология не является безупречно надежной, так как упускает патологии в 20% ситуаций. Валидными данными обладают биохимический скрининг, инвазивные обследования. Последний вариант исследования позволяет выявить до 99% аномалий. Не менее популярен высокоточный тест PANORAMA на определение патологий ДНК.
Планируя новую беременность, следует в обязательном порядке посетить генетика. Скрининговая диагностика на выявление аномальных генов поможет исключить риски возможных патологий, фактор наследственности и генетического сбоя при зачатии. Иногда угроза выкидыша на ранних сроках существует практически у здоровых носителей. Обследование позволит узнать об аномалии заранее и пройти лечение.
Планирование новой беременности
Врачебное сообщество единодушно в вопросе планирования новой беременности после произошедшего самопроизвольного аборта. Зачатие не рекомендуется минимум в течение 3-6 месяцев. За этот срок организм женщины восстановится и наберет силы для вынашивания плода. Важны наблюдение у врача, гармонизация гормонального фона, обследование родителей на выявление возможных патологий. Чтобы не забеременеть в первые месяцы, рекомендуется использовать назначенные врачом методы контрацепции.
Обследование после выкидыша включает анализы крови и мочи, исследование микрофлоры влагалища при помощи мазка, выявление явных и скрытых половых инфекций, анализ на глюкозу и гормоны, обследование партнеров на биологическую совместимость. Планирование – важный шаг на пути к рождению здорового малыша. После проведенных исследований женщине прописывают укрепляющую терапию. Важно полностью пересмотреть привычки питания, исключить вредные для самочувствия факторы. Применяются витамины, фолиевая кислота. Из рациона исключаются продукты быстрого приготовления, содержащая канцерогены и консерванты еда. При соблюдении рекомендованных врачом правил вероятна благополучная беременность с благоприятным исходом.
Нередки ситуации, при которых после выкидыша тест на беременность показывает две полоски. Это объясняется перестройкой организма, органов репродуктивной системы. Важно сообщить о произошедшем лечащему врачу. Провоцировать положительный результат теста может наличие остатков тканей эмбриона в матке. В этом случае необходимо незамедлительное выскабливание, которое нейтрализует риск воспалений и инфекций. Чтобы точно определить свое состояние, женщине необходимо пройти ультразвуковую диагностику, сдать анализы на определение ХГЧ в крови.
Вопрос, можно ли забеременеть после выкидыша, волнует многих родителей. Ответ однозначен – да, если соблюдать рекомендации специалистов, тщательно планировать новое зачатие, следить за самочувствием и состоянием своего здоровья.
Составляющие успеха после выкидыша
Самопроизвольный аборт может спровоцировать не только состояние здоровья пациентки, угрозой может стать несоблюдение простых правил. Чтобы снизить риски потери ребенка на этапе беременности, необходимо:
1. Соблюдать спокойствие – матери важно исключить из жизни все факторы, заставляющие ее нервничать. Раздражение – не самый лучший способ нормализовать состояние. С целью стабилизации эмоционального фона рекомендуется отдых, применение успокаивающих чаев с разрешения врача. Хорошие результаты дают отвары из ромашки, мелиссы, мяты.
2. Исключить прием лишних лекарственных средств и препаратов. Но недопустимо самостоятельное прекращение назначенной врачом терапии. Каждый шаг нужно проговаривать с гинекологом.
3. Исключить вредные профессиональные факторы. Работа в условиях химической промышленности и на других опасных объектах может сформировать нежелательный фон в организме, что препятствует нормальному вынашиванию. Важно понять, что представляет для матери большую ценность – рождение здорового малыша или карьерный фактор. Многие отказываются от работы, чтобы повысить шанс рождения ребенка.
4. Исключить вредные привычки. Женщине, столкнувшейся с невынашиванием, недопустимо употреблять спиртосодержащие напитки и курить. Запрещено это делать и будущему отцу. Это негативным образом сказываются на качестве сперматозоидов, провоцирует сложности с зачатием и риски отклонения в развитии эмбриона.
5. Принимать витаминные комплексы, специально разработанные для подготовки организма к беременности, формирования базисных условий для ее благоприятного течения.
6. Правильно питаться. Полноценный, сбалансированный рацион творит чудеса. При недостатке веса диетолог разработает для женщины адекватную диету с включением большого количества белковых продуктов, насыщенных витаминами и микроэлементами овощей, фруктов, злаков. Рекомендуются жиры, содержащиеся в рыбе, семечках, орехах, авокадо, оливках.
7. Избавиться от лишних килограммов. Ожирение неблагоприятно сказывается на развитии беременности. Наукой доказано, что усиленное питание в этот период не требуется. Главное – его сбалансированность.
Инфекции во время беременности
Перенесенные до беременности инфекционные процессы вырабатывают у матери иммунитет к аналогичным агентам влияния. Большую угрозу несет первичное заражение, поэтому перед планированием зачатия нелишней будет вакцинация. Перинатальная диагностика позволяет обнаружить инфекционный процесс на начальной стадии и предотвратить его пагубное влияние. Это возможно, если беременная состоит на учете с ранних сроков.
Заражение может развиться из-за инфекции, передающейся воздушно-капельным путем. Оно наиболее опасно, так как предотвратить его практически невозможно. Это касается свинки, кори, краснухи. ВИЧ и гепатит поражают организм при половом контакте, аналогично действует хламидиоз. Листериоз передается с некачественными продуктами. Беременная может передать инфекции развивающемуся малышу. Патологию определяют профильные тесты скрытого инфицирования.
Плановое наблюдение за развитием беременности предполагает регулярную сдачу анализов. Половые инфекции определяются при помощи мазка, ультразвук показывает отклонения развития малыша, а КГТ направлено на прослушивание работы сердечной мышцы плода. Если существует подозрение серьезного инфицирования эмбриона, практикуется забор крови из пуповины и взятие анализа околоплодных вод.
Заражение ребенка зависит и от сопутствующих факторов. Учитываются скорость постановки диагноза, грамотность проводимого лечения, тип возбудителя, срок течения беременности. Особого внимания заслуживают следующие инфекционные процессы:
1. Вирусной этиологии – огромное число вирусов создает опасность для беременной. Угрозу представляют генитальный герпес, краснуха, эритема инфекционного типа, цитомегаловирус, гепатит В, корь, свинка, ветрянка.
2. Бактериальные инфекции, обнаруживаемые при анализе биологических материалов (кала, мочи, крови), обследовании отдельных органов тела. Активное размножение провоцирует стремительный рост числа бактерий во влагалище. Не все микроорганизмы создают угрозу ребенку. Опасны кандидоз, стрептококк, хламидиоз, бактериальный вагиноз, цистит.
Благополучному протеканию беременности грозят кишечные инфекции, часто активизирующиеся летом. Их переносчиками могут быть животные и плохо обработанные перед употреблением продукты питания. Особую опасность представляют листериоз, сальмонеллез, токсоплазмоз.
Профилактика инфекций во время беременности
Инфекция матери провоцирует угрозу для жизни плода. С 3-й по 12-ю недели инфицированный организм откликается выкидышем или формированием пороков ребенка. С 11-й по 25-ю – задержкой развития. В более поздние сроки деформируются органы и создаются предпосылки для преждевременных родов. В целях профилактики внутриутробной инфекции рекомендуется применять ряд правил:
Отцу ребенка также важно соблюдать большую часть рекомендованных правил. Если лечение пройдет только мать, вероятен рецидив при половых контактах, нейтрализующий благоприятное действие терапии.
Перенесшую в прошлом выкидыш женщину должны настораживать любые отклонения от нормы в самочувствии. Важно обращать внимание на недомогания, болевые ощущения, слабость, головокружения. Учет в консультации на раннем сроке позволит создать условия для вынашивания плода и появления ребенка на свет. Не нужно бояться, что выкидыш навсегда лишит радости материнства.
Пройдя курс обследований, сдав анализы и соблюдая прописанные врачом меры лечения дисбаланса в организме, вы создадите все условия для благоприятного исхода беременности. Настраивайтесь на позитив, оградите себя от волнений, переживаний, стрессов. Чувствуйте поддержку близких людей, надейтесь на лучшее! Получите консультации хороших специалистов, чтобы исключить любые неблагоприятные прогнозы до зачатия или предпринять меры по их нейтрализации. Здоровья и благополучия вам, вашим семьям и близким людям!