что такое антикоагулянты в медицине препараты перечень и для чего при ковиде
Про антикоагулянты при коронавирусе
Лекарства, которые разжижают кровь, обрели широкую «популярность» во время пандемии COVID-19. Некоторые люди, болеющие коронавирусной инфекцией, принимают их без назначения врача. Разбираемся, кому из лечащихся дома людей эти препараты нужны, а кому нет.
Почему при COVID-19 может понадобиться разжижать кровь?
У пациентов с COVID-19 может увеличиваться риск образования тромбов в венах или артериях. В первом случае может развиться тромбоз глубоких вен, тромбы из вен с кровотоком могут попадать в легкие. Тромбоэмболия легочной артерии – угрожающее жизни состояние. Артериальные тромбы, которые реже сопутствуют коронавирусной инфекции, могут перекрывать поступление крови, например, к сердцу. Эти патологии чаще развиваются при тяжелом течении COVID-19, лечение которого проводится в больнице. Для их профилактики и лечения могут потребоваться лекарства, которые разжижают кровь.
Чем разжижают кровь
Препараты для разжижения крови могут быть иметь разный механизм действия. Антитробоцитарные препараты (аспирин), как следует из названия, действуют на тромбоциты. Антикоагулянты, которые у всех на слуху, действуют на биохимические механизмы свертывания крови. Некоторые из них назначают при COVID-19, если есть показания. Ниже мы рассматриваем, нужны ли эти препараты амбулаторным пациентам с коронавирусной инфекцией.
При лечении дома антикоагулянты обычно не нужны
Подавляющему большинству пациентов, которые лечатся от коронавирусной инфекции дома, амбулаторно, антикоагулянты для профилактики образования тромбов не требуются, указывает руководство по лечению COVID-19 Национальных институтов здоровья США. Не рекомендуют этого и другие руководства.
Есть ли исключения?
В американском руководстве есть оговорка о том, что даже при амбулаторном лечении антикоагулянты могут потребоваться пациентам, у которых высок риск тромбоза. Но в документе эти факторы риска не перечислены. Сайт UpToDate, который содержит актуальную информацию по доказательной медицине, перечисляет следующие состояния, при которых антикоагулянты могут назначить даже амбулаторно:
Эксперты UpToDate указывают, что крупные исследования о профилактике тромбозов при COVID-19 во время амбулаторного лечения еще не опубликованы. Поэтому в принятии решений о назначении антикоагулянтов врачи руководствуются клиническим опытом, пониманием соотношения рисков и возможной пользы от лечения.
В российских временных рекомендациях по лечению COVID-19 есть подобные указания: антикоагулянты можно назначать для профилактики тромбоза глубоких вен и тромбоэмболии легочной артерии пациентам с COVID-19 средней тяжести с высоким риском тромбоза. Помимо перечисленных выше факторов к рискам относят:
Принять решение о назначении антикоагулянтов может только врач.
Что делать тем, кто принимал разжижающие кровь препараты до инфекции?
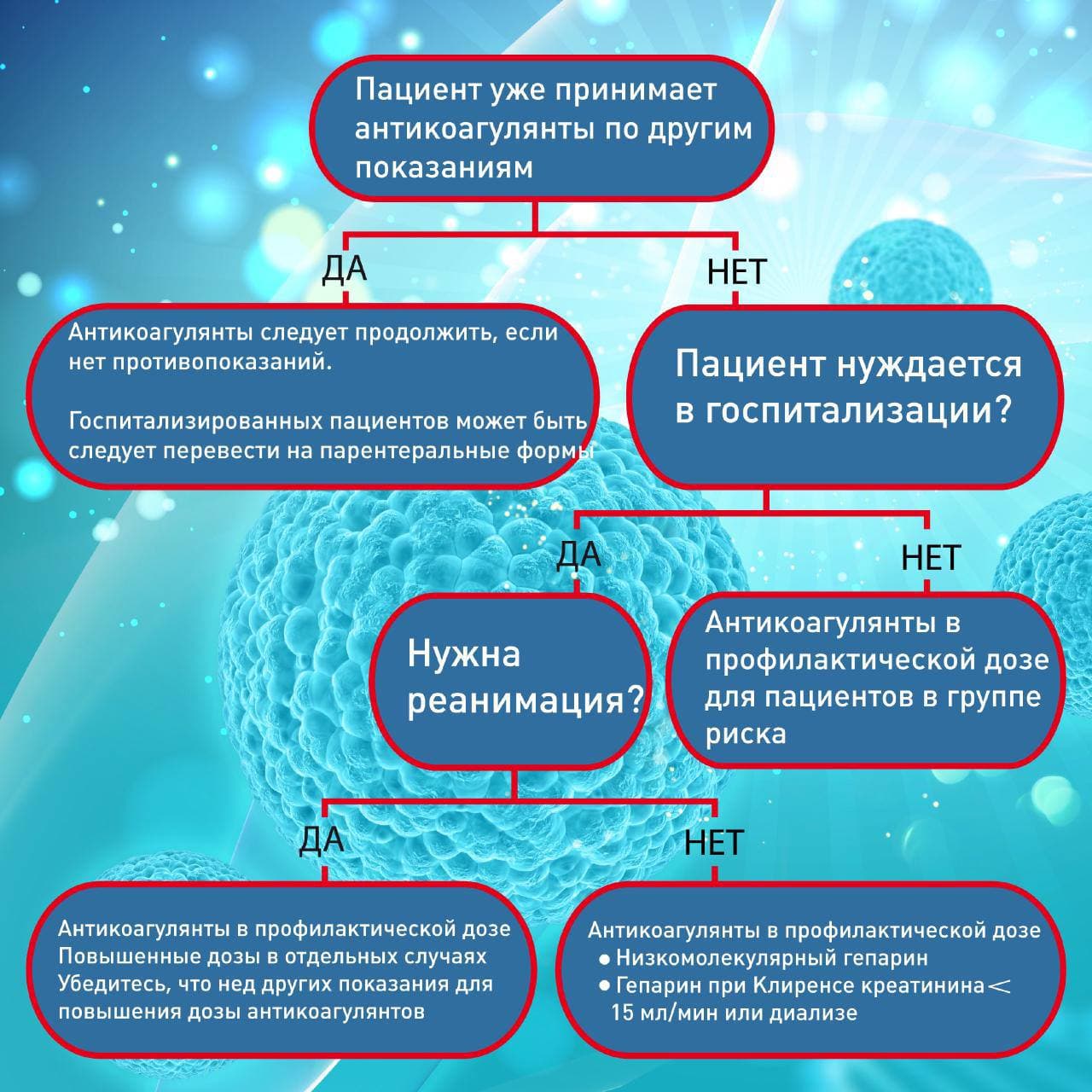
Люди, которые принимали антикоагулянты или антитромбоцитарные препараты и до болезни, должны продолжать принимать их. Кроме того, врачи в некоторых случаях могут принять решение поменять препарат, говорится в американском руководстве. Например, варфарин (его часто длительно пьют люди с повышенной склонностью к тромбозам) могут на время изоляции пациента заменить на более мощное лекарство. Но такие решения могут принимать только специалисты, а не пациенты.
Нужно помнить об опасности антикоагулянтов
Антикоагулянты – потенциально опасные препараты. Приведем для примера цитату из инструкции (pdf) к одному из «главных» антикоагулянтов – ривароксабану. В ней указано, что он «увеличивает риск кровотечений и может вызывать серьезные или смертельные кровотечения». Только специалист в состоянии понять, превышает ли потенциальная польза применения этого лекарства при COVID-19 риск кровотечения.
Опасным может быть не только прием ривароксабана, но и его самостоятельное прекращение. Инструкция содержит предупреждение в рамке о том, что преждевременное завершение лечения препаратом увеличивает риск образования тромбов.
Самолечение как ривароксабаном, так и другими антикоагулянтами несет серьезные опасности.
Что такое антикоагулянты в медицине препараты перечень и для чего при ковиде
Использование антикоагулянтных препаратов может значительно снизить смертность пациентов с ХОБЛ в условиях интенсивной терапии. Проведённые исследования подтверждают то, что многие врачи видели на практике: у большого количества больных новой коронавирусной инфекцией наблюдаются тромбозы. Поэтому некоторые эксперты выступают за использование препаратов, снижающих свертываемость крови при лечении таких пациентов, однако другие не считают это хорошей идеей.
В начале распространения новой инфекции сотни пациентов госпитализировались с серьезными жалобами. Меньшая их часть поступала в отделения интенсивной терапии.
Практически все такие пациенты нуждались в искусственной вентиляции легких. Врачи лечили этих больных в соответствии с рекомендациями, однако стандартное лечение не всегда оказывалось эффективным. Несмотря на все усилия врачей, больные иногда неожиданно погибали из-за отказа почек.
Изначально COVID-19 не связывали с возможностью тромбоза, однако при проведении ультразвуковых исследований почти у 60 % пациентов были обнаружены тромбы в сосудах легких. Конечно, это могло быть простым совпадением и возможно, все эти люди уже имели тромбы до заболевания коронавирусной инфекцией.
При дальнейших исследованиях, однако, была установлена прямая связь между тромбозами и COVID-19. Это повлияло на тактику лечения пациентов, больных новой коронавирусной инфекцией.
Тромбы могут быть очень опасным для нашего организма, например, они могут вызвать инсульт. К счастью, обычно тромбозы хорошо поддаются лечению.
Использование достаточно высоких доз антикоагулянтных препаратов под постоянным контролем уровня свертываемости крови у пациентов в исследовании показали поистине поразительные результаты. После приема антикоагулянта смертность снизилась с 39,12% до 3,85%. Это действительно огромное достижение. Лечение антикоагулянтными препаратами также оказало положительное влияние на функции почек и печени.
Таким образом, в настоящее время есть ряд сведений, подтверждающих, что «агрессивное» лечение антикоагулянтными препаратами может привести к значительному снижению смертности у пациентов с COVID-19, находящихся в отделениях интенсивной терапии/реанимации.
Так можно ли рассматривать антикоагулянтные препараты как один из лучших способов лечения таких больных? В настоящее время проведено еще недостаточное количество исследований, при этом чаще всего в таких исследованиях принимала участие ограниченная группа пациентов, а также отсутствовала контрольная группа. Поэтому полученные выводы, необходимо подтвердить в других, более крупных исследованиях.
Антикоагулянты у пациентов с COVID-19 использовались еще в начале эпидемии, когда стало ясно, что противодействие сверхактивному свертыванию с помощью препаратов, снижающих свертываемость крови, может благотворно влиять на их состояние.
В исследованиях, проведенных в КНР, также были сведения, что пациенты, которые не получали антикоагулянты, чаще чувствовали себя хуже, чем пациенты, которые их получали в процесс лечения.
В последние месяцы проводились и другие исследования, изучающие связь между тромбозами и COVID-19. Например, исследование, опубликованное в ведущем медицинском журнале The Lancet в конце июня, в котором врачами были обнаружены тромбы в сосудах практически каждого органа, в том числе у пациентов, которые не госпитализировались в отделения интенсивной терапии. Таким образом было выяснено, что тромбы образуются не только у пациентов, тяжело переносящих заболевание, но и у людей, которые переносят заболевания легко или без симптомов.
Некоторые эксперты рекомендуют назначать всем пациентам антикоагулянтные препараты при наличии положительных тестов на COVID-19. Однако не следует забывать, что эти лекарства естественным образом увеличивают риск кровотечения.
Все же повышенная свертываемость крови является в основном проблемой у очень больных пациентов, и именно для таких больных, находящихся в реанимации, применение антикоагулянтов может значительно снизить риск смертности.
Однако применение антикоагулянтных препаратов у пациентов с более легким течением COVID-19 в настоящее время может быть интересно лишь с научной точки зрения.
КОВИД. Тромбы. Антикоагулянты
Кому нужны антикоагулянты, когда и в каких дозах?

Какой риск тромбоза у пациента с КОВИД?
Риски у реанимационных пациентов
Во многих исследованиях, у пациентов с тромбозом был выше Индекс Массы Тела, что указывает на то, что лишний вес и ожирение может повышать риск тромбообразования при КОВИД.
Риски у госпитализированных пациентов
Анализ 3000 госпитализированных пациентов, принимающих профилактические дозы антикоагулянтов, выявил дополнительные факторы риска тромбоза 8 :
Тромбоз повышает риск смерти на 37%.
Какие анализы и обследования нужны госпитализированным пациентам?
Это нужно проверить у всех госпитализированных пациентов 9
Только результаты анализов не должны быть причиной начала или прекращения антикоагулянтов, при отсутствии клинических показаний. Например, повышенный Д-димер не специфичен для тромбоэмболии, поэтому не может диагностировать ее.
Кому нужны антикоагулянты, в каких дозах и как долго?
Все госпитализированные пациенты должны получать профилактическую дозу антикоагулянтов. Как правило, применяются подкожные инъекции.
Профилактические дозы
Как уже было сказано выше, у многих реанимационных пациентов развиваются тромбы, несмотря на профилактическую дозу антикоагулянтов. В связи с этим, многие эксперты рекомендуют повышенные дозы антикоагулянтов в реанимации.
Кому нужна терапевтическая доза антикоагулянтов?
Решение начать полную дозу антикоагулянтов должно быть взвешенным. Отдельные изменения в анализах, как например повышение Д-димера, не может быть единственной причиной повышение дозы антикоагулянта.
Терапевтические дозы
Нужно ли назначать терапевтические дозы антикоагулянтов тяжелым пациентам или пациентам в реанимации, у которых нет признаков тромбоэмболии?
Поэтому, эмпирическое назначение терапевтических доз антикоагулянтов остается противоречивым. Если у пациента подозревается тромбоз, рекомендуется провести соответствующие обследования или искать другие причины для повышение дозы антикоагулянтов.
Кому нужно продолжать антикоагулянты после выписки из больницы?
Пациентам с диагностированным тромбозом необходимо минимум три месяца антикоагулянта в терапевтической дозе.
В таком случае антикоагулянты в профилактической дозе назначаются на 31-39 дней.
Нужны ли антикоагулянты не госпитализированным пациентам?
Большинство не госпитализированных пациентов не нуждается в антикоагулянтах. Но антикоагулянты могут быть назначены пациентам в группе риска (предыдущий тромбоз, недавняя операция или травма, иммобилизация, ожирение). В таком случае, антикоагулянты в профилактической дозе назначаются на 31-39 дней.
Антиагреганты и КОВИД
В данный момент идут исследования роли антиагрегантов при КОВИД. На данный момент нет данных для их назначения пациентам исключительно из-за КОВИД. Однако, если пациент принимает препараты из этой группы, то их можно продолжить принимать по стандартным показанием
Антикоагулянтная терапия у пациентов с острым коронарным синдромом и COVID-19

По мере того как пандемия COVID-19 продолжает разворачиваться, растет и уровень понимания этиопатогенеза, диагностики и лечения данного заболевания. На сегодняшний день становится ясным, что инфекция, вызванная SARS-CoV-2, предрасполагает к состоянию гипе
Abstract. As the COVID-19 pandemic continues to unfold, the level of understanding of the etiopathogenesis, diagnosis and treatment of this disease is also growing. To date, it is becoming clear that infection caused by SARS-CoV-2 is a predisposition to a state of hypercoagulation with some thrombotic events, including acute coronary syndrome. However, despite the fact that the pandemic began 1 year ago, uncertainty about anticoagulant therapy in patients with COVID-19 continues to prevail. Given that there is currently no standardized approach to anticoagulation in patients with ACS and COVID-19, we conducted a review of the scientific literature on this problem. As a result of the study, it was found that the management tactics of patients with ACS and COVID-19 generally do not differ from the standard accepted ones. However, special attention should be paid to drug interactions between antiplatelet drugs, anticoagulants, and COVID-19 therapy. We also noted that in addition to anticoagulant and anti-inflammatory properties, heparins have a direct antiviral effect. All patients with ST-segment elevation myocardial infarction should receive standard medical therapy, which includes unfractionated heparin. In patients with non-ST-elevation myocardial infarction with an early invasive strategy, it is recommended to use heparin instead of low-molecular-weight heparin as the anticoagulant of choice. At the same time, the use of low-molecular-weight heparin in patients with myocardial infarction without ST-segment elevation and COVID-19 is preferable to unfractionated heparin. For citation: Panina Yu. N., Vishnevskij V. I. Anticoagulant therapy in patients with acute coronary syndrome and COVID-19 // Lechaschy Vrach. 2021; 7 (24): 5-7. DOI: 10.51793/OS.2021.24.7.001
Резюме. По мере того как пандемия COVID-19 продолжает разворачиваться, растет и уровень понимания этиопатогенеза, диагностики и лечения данного заболевания. На сегодняшний день становится ясным, что инфекция, вызванная SARS-CoV-2, предрасполагает к состоянию гиперкоагуляции с некоторыми тромботическими событиями, включая острый коронарный синдром. Однако несмотря на то, что пандемия началась более года назад, неопределенность в отношении антикоагулянтной терапии у пациентов с COVID-19 продолжает преобладать. Учитывая, что в настоящее время нет стандартизированного подхода к антикоагулянтной терапии у пациентов с острым коронарным синдромом и COVID-19, нами был проведен обзор научной литературы по данной проблеме. В результате исследования было выявлено, что тактика ведения пациентов с острым коронарным синдромом и COVID-19 в целом не отличается от стандартно принятой. Однако следует уделять особое внимание лекарственным взаимодействиям между антитромбоцитарными препаратами, антикоагулянтами и терапией COVID-19. Также мы отметили, что помимо антикоагулянтных и противовоспалительных свойств гепарины обладают прямым противовирусным эффектом. Все пациенты с инфарктом миокарда с подъемом сегмента ST должны получать стандартную медикаментозную терапию, которая включает нефракционированный гепарин. У пациентов с инфарктом миокарда без подъема сегмента ST с ранней инвазивной стратегией рекомендуется использовать нефракционированный гепарин вместо низкомолекулярного гепарина в качестве антикоагулянта выбора. При этом использование у пациентов с инфарктом миокарда без подъема сегмента ST и COVID-19 низкомолекулярного гепарина предпочтительнее, чем нефракционированного гепарина.
Текущая пандемия, вызванная новым коронавирусом (COVID-19), уже охватила более 200 стран cо 116 млн инфицированных людей и вызвала более 2,6 млн смертей. Отметим, что пандемия коронавируса оказала беспрецедентное влияние на систему здравоохранения, включая службу неотложной кардиологии.
Сердечно-сосудистые осложнения, такие как острый коронарный синдром (ОКС), часто встречаются у пациентов с COVID-19 и могут вызывать необратимое повреждение миокарда [1, 2] или быстро прогрессировать до кардиогенного шока и смерти [3, 4]. При этом G. Lippi и соавт. [5] связывают повреждение миокарда с тяжелой инфекцией COVID-19, поскольку пациенты с высоким уровнем тропонина в сыворотке крови чаще нуждались в интенсивной терапии.
Э. Х. Анаев и Н. П. Княжеская [6] отмечают, что в тяжелых случаях COVID-19 приводит к коагулопатии, которая является предиктором более высокой смертности и требует проведения антикоагулянтной терапии.
В связи с вышесказанным ведение пациентов с ОКС и COVID-19 претерпело некоторые изменения как в диагностике, так и в лечении с начала пандемии [7]. Поэтому целью данного исследования стал анализ особенностей антикоагулянтной терапии у пациентов с ОКС и COVID-19 по данным научной литературы.
Материалы и методы исследования
В базах данных MedLine, PubMed, Cochrane Library и e-library по ключевым словам был проведен поиск среди англо- и русскоязычных работ, опубликованных в период с января 2005 по март 2021 г.
Результаты и обсуждение
На сегодняшний день имеются данные о том, что пациенты с COVID-19 часто страдают серьезной инфекционной коагулопатией и повышенным риском тромбоза [8]. В связи с этим антикоагулянты могут иметь положительный эффект, снижая бремя тромботических заболеваний и гиперактивность коагуляции, а также способны оказывать положительное прямое противовоспалительное действие против развития сепсиса и острого респираторного дистресс-синдрома. Известно, что гепарины, включая нефракционированный гепарин (НФГ) и низкомолекулярный гепарин (НМГ), обладают несколькими неантикоагулянтными свойствами и могут оказывать противовоспалительное действие. Так, гепарины блокируют Р-селектин, взаимодействие тромбоцитов и нейтрофилов [9], подавляют реакцию нейтрофилов [10] и снижают высвобождение ИЛ-1β, ИЛ-6, E-селектина и молекулы клеточной адгезии 1 (ICAM-1) [11]. J. Bester и соавт. [12] отмечают, что ИЛ-1β, ИЛ-6 и ИЛ-8 могут вызывать гиперкоагуляцию, приводя к рассеянным сгусткам фибрина. При этом пациенты с тяжелой формой COVID-19 имеют более высокий уровень ИЛ-6: это позволяет предположить, что статус гиперкоагуляции у пациентов с COVID-19 может быть связан с повышенным уровнем цитокинов [13].
Отметим, что повышенный уровень цитокинов так же, как и высокие маркеры повреждения миокарда у пациентов с ОКС и COVID-19, как правило, неспецифичен. К примеру, повышенный уровень тропонина связан с плохими исходами в ряде исследований COVID-19 [5]. Однако дифференциальный диагноз повышенного уровня тропонина при COVID-19 широк [14] и включает неспецифическое повреждение миокарда, нарушение функции почек (приводящее к накоплению тропонина), миокардит, тромбоэмболию легочной артерии и инфаркт миокарда (ИМ) [15]. Точно так же повышение натрийуретических пептидов неспецифично [16], и рассмотрение тромботических событий следует предпринимать только в соответствующем клиническом контексте.
Согласно временным клиническим рекомендациям Минздрава России (версия 10 от 08.02.2021) тактика ведения пациентов с ОКС и COVID-19 не должна отличаться от стандартно принятой. Пациенты с ОКС и подозрением на COVID-19 должны направляться в стационары для проведения чрескожного коронарного вмешательства [17]. По данным Американской коллегии кардиологов (American College of Cardiology, ACC), Американской ассоциации кардиологов (American Heart Association, AHA) и Европейского общества кардиологов (European Society of Cardiology, ESC) терапия ОКС при COVID-19 также является стандартной. При этом следует назначать двойную антитромбоцитарную терапию и антикоагулянтную терапию полной дозой, если нет противопоказаний [18]. У пациентов с предполагаемым повышенным риском кровотечения следует рассматривать схемы с менее сильными антитромбоцитарными препаратами, такими как клопидогрел, учитывая, что геморрагические осложнения не являются редкостью. Особое внимание следует также уделять лекарственным взаимодействиям между антитромбоцитарными средствами, антикоагулянтами и терапией COVID-19 (табл.). В целом для большинства препаратов характерно отсутствие клинически значимого взаимодействия.
R. A. Watson и соавт. [19] рекомендуют всем пациентам с COVID-19 с подозрением на ОКС немедленно назначать ацетилсалициловую кислоту без кишечнорастворимой оболочки 162–325 мг, если нет противопоказаний, а затем бессрочно принимать низкие дозы ацетилсалициловой кислоты. Применять ингибиторы P2Y12 (клопидогрел, тикагрелор или прасугрел) у этих пациентов следует под руководством кардиолога с продолжительностью терапии в течение 1 года в большинстве случаев. Больным, получавшим антикоагулянтную терапию до ОКС, следует использовать тройную терапию в течение как можно более короткого периода времени. Режим перорального антикоагулянта прямого действия с клопидогрелом с короткой продолжительностью приема ацетилсалициловой кислоты в настоящее время считается стандартом лечения. При этом следует избегать тройной терапии с варфарином [20].
Все пациенты с ИМ с подъемом сегмента ST (ИМпST) должны получать стандартную медикаментозную терапию, включая полную дозу ацетилсалициловой кислоты, статины, НФГ и нитраты, если позволяет гемодинамика. Необходимо отметить, что в эпоху COVID-19 ведется активная дискуссия о передовых методах лечения пациентов с ИМ со стойким подъемом сегмента ST на ЭКГ, а также о сравнении фибринолитической терапии и первичного чрескожного коронарного вмешательства. Основываясь на первом опыте в Китае, было рекомендовано лечить все ИМпST с помощью тромболитической терапии, учитывая ее эффективность и простоту применения в условиях пандемии [21].
У пациентов с ИМ без подъема сегмента ST (ИМбпST) с ранней инвазивной стратегией R. A. Watson и соавт. [19] рекомендуют использовать гепарин вместо НМГ в качестве антикоагулянта выбора из-за способности титровать лекарство и измерять степень антикоагуляции при катетеризации. При этом использование у пациентов с ИМбпST и COVID-19 НМГ предпочтительнее, чем НФГ, из-за простоты введения и отсутствия титрования [19].
Обратим внимание на то, что помимо антикоагулянтных и противовоспалительных свойств благоприятное влияние гепарина на пациентов с COVID-19 можно объяснить и другими механизмами. В настоящее время антикоагулянты исследуются на предмет потенциального использования в качестве прямых противовирусных агентов из-за их ингибирующего действия на адгезию SARS-CoV-2. Прямой противовирусный эффект гепаринов связан с гепарансульфатом. Известно, что гепарансульфат действует как начальная точка контакта между клетками-мишенями и SARS-CoV-2. Было показано, что гепарины эффективно конкурируют с гепарансульфатом и тем самым ослабляют прикрепление SARS-CoV-2 и инфицирование клеток. Более того, SARS-CoV-2 характеризуется наличием нескольких белков Spike (S), выступающих на поверхности вириона. Каждый S-белок состоит из двух субъединиц (S1 и S2). Субъединица S1 имеет рецептор-связывающий домен, который взаимодействует с основным рецептором клетки-хозяина – рецептором ангиотензинпревращающего фермента (АПФ). C. J. Mycroft-West et al. [22] сообщали, что связывающий домен рецептора SARS-CoV-2 S1 связывается гепарином и что при связывании индуцируются значительные структурные изменения, что дает доказательства прямого противовирусного эффекта НМГ у пациентов с COVID-19. Кроме того, было показано, что фактор Ха способствует активации проникновения SARS-CoV-2 в клетки [23]. При этом НФГ и НМГ являются ингибиторами фактора Ха, что может расширить показания для применения антикоагулянтной терапии у пациентов с COVID-19 и ОКС.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
ФГБОУ ВО ОГУ им. И. С. Тургенева, Россия, Орел
Антикоагулянтная терапия у пациентов с острым коронарным синдромом и COVID-19/ Ю. Н. Панина, В. И. Вишневский
Для цитирования: Панина Ю. Н., Вишневский В. И. Антикоагулянтная терапия у пациентов с острым коронарным синдромом и COVID-19 // Лечащий Врач. 2021; 7 (24): 5-7. DOI: 10.51793/OS.2021.24.7.001
Теги: коронавирусная инфекция, осложнения, сердце, гиперкоагуляция




_575x.png)