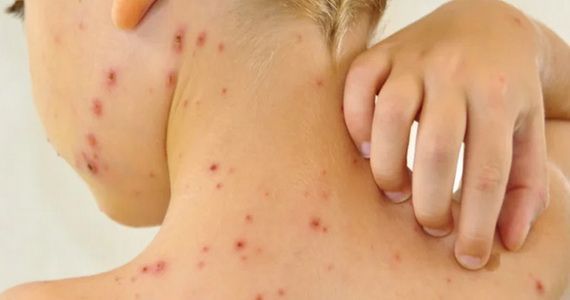
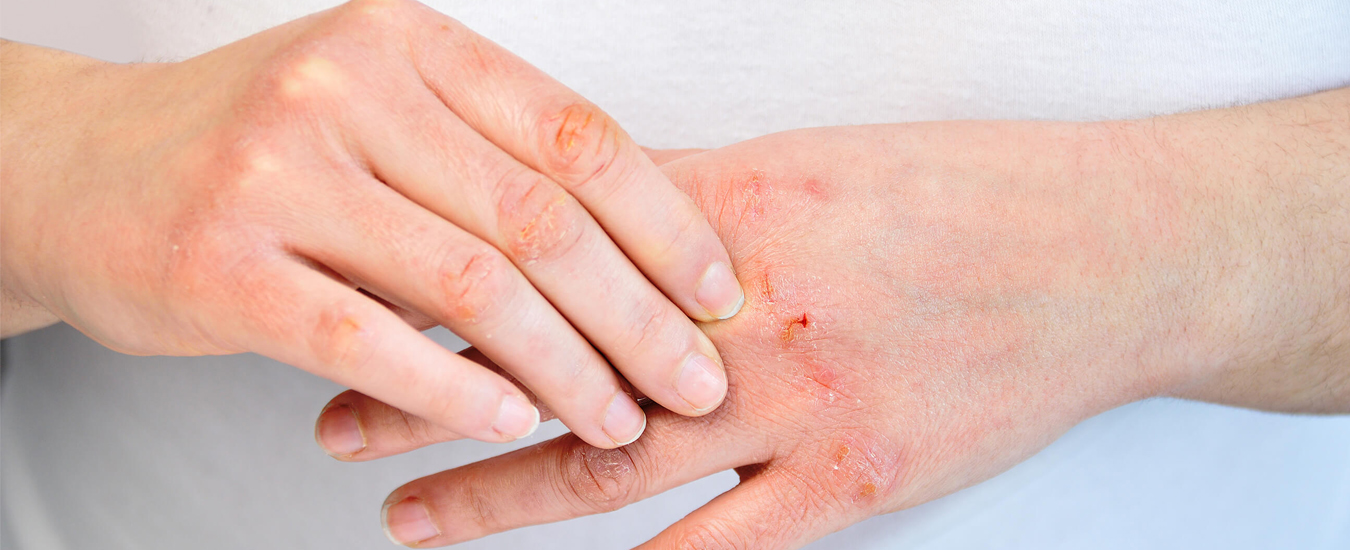
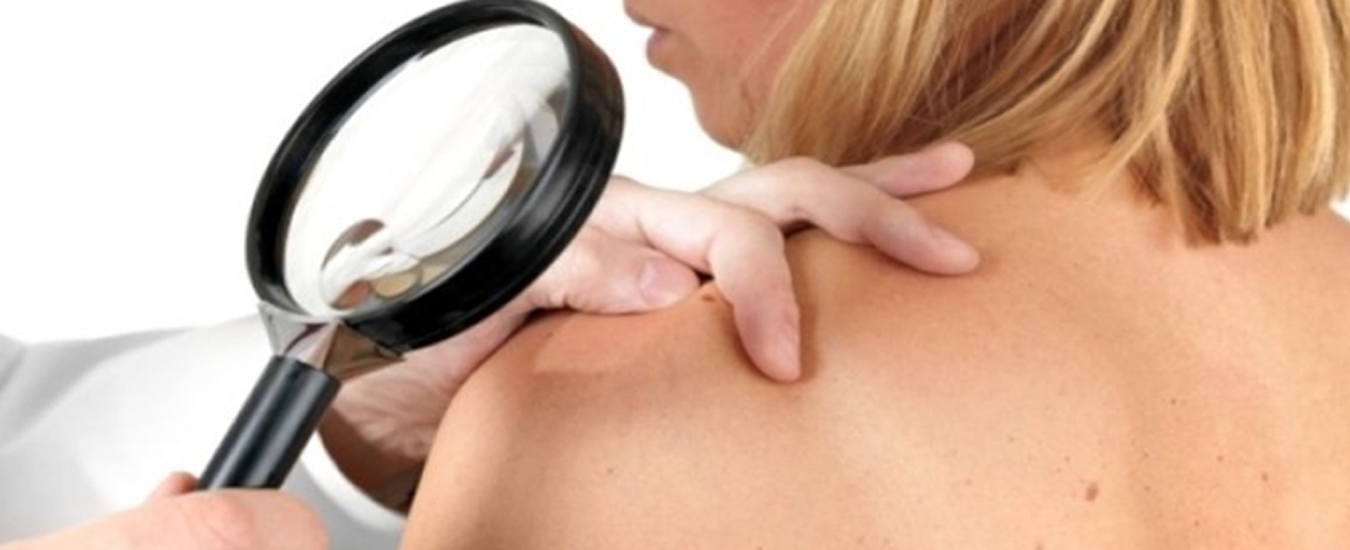
что значит прыщ на ладони
Бактериальные инфекции кожи: какие бывают, как лечить
Большинство инфекций вызывают стрептококки и стафилококки. Они живут в окружающей среде, заселяют кожу, слизистые оболочки рта, носа, половых органов. В 9–12% случаев воспаление провоцируют коринебактерии, палочки лепры, туберкулёза, кампилобактеры.
Здоровая кожа не пропускает микробов. Этому препятствуют строение эпидермиса, рН пота и себума, антисептические свойства секрета сальных желёз. При нарушении защиты возникают гнойничковые высыпания.
Как происходит заражение кожи инфекцией
Проникновению микроорганизмов способствуют:
Бактериальное заражение часто осложняет состояние ран и ожогов, зудящих дерматозов, аллергических болезней.
Поверхностные бактериальные инфекции кожи
Фолликулит
— воспаление волосяного мешочка: гнойничок вокруг волоса, покраснение окружающего участка.
Пузырчатка новорождённых
— тяжёлая заразная болезнь, когда воспалительные пузыри покрывают всё тело малыша, образуют корки и язвы.
Импетиго
— на фоне покраснения возникают безболезненные волдыри с мутным содержимым. Потом пузыри ссыхаются до желтоватых корок, оставляют эрозии.
Импетиго часто возникает у детей и молодых женщин. Локализация: лицо, под волосами головы, конечности. Когда присоединяется стафилококк, корки становятся зеленоватыми или кровянистыми. Болезнь быстро распространяется в коллективе. Заподозрив её, надо изолировать ребёнка, а ранку забинтовать.
Бактериальная инфекция глубокого слоя кожи
Возникает при попадании микробов вглубь дермы.
Фурункул
Сначала появляется болезненный узел, затем в его центре созревает гнойник. Через 5–7 дней он вскрывается, выделяется гнойно-некротический стержень, ранка рубцуется. Когда очагов больше одного, говорят о фурункулёзе.
Карбункул
Это несколько фурункулов, соединившихся в общий инфильтрат. Место выглядит как опухоль багрово-синюшного цвета. Нарастает боль, страдает самочувствие, поднимается температура тела. После вскрытия образования остаётся глубокая язва, заживающая рубцом.
Акне (угри)
— воспаление протоков сальных желёз из-за закупорки. На лице, груди, плечах образуются гнойнички. Их содержимое ссыхается до корок, после отторжения которых остаются рубцы или синюшные пятна.
Гидраденит
Гнойное воспаление потовых желёз. Процесс нередко рецидивирует. Излюбленная локализация — подмышки, паховые складки, под молочными железами. Возникают глубокие болезненные узлы, синюшно-красные снаружи. Вскрываются с отделением жидкого гноя.
Возникает у людей, индивидуально предрасположенных. Очаги воспаления чётко ограничены. Зона поражения отёчная, горячая, ярко-красного цвета, с лопающимися пузырями. Болезнь сопровождается лихорадкой, интоксикацией, сильной болью.
Глубокие пиодермии могут осложняться воспалением лимфатических сосудов и узлов, абсцессом, сепсисом.
Особенности инфекций кожи лица
Кровоснабжение органов головы, лица, оболочек мозга тесно связано. Неправильное лечение, выдавливание прыщей опасно разносом бактерий по крови, лимфе. Можно добиться увеличения площади поражённого участка, таких грозных осложнений, как менингит, абсцессы и флегмоны, воспаление глаз.
Прежде чем решиться на косметические процедуры — чистку, пилинг, мезотерапию — пройдите обследование у дерматолога, чтобы установить причину гнойничковой сыпи и пролечиться.
Лечение бактериальных инфекций кожи
Должно начинаться с ранних стадий, проходить под контролем специалиста. В ряде случаев достаточно местного лечения антибактериальными мазями, протирания антисептиками. Распространённые высыпания, глубокие пиодермии, требуют назначения системных антибиотиков. При хроническом течении врач может посоветовать аутогемотерапию, иммунные препараты.
Хирургическое лечение проводят, если гнойник не вскрывается самостоятельно или надо избежать грубого рубца. Для восстановления тканей применяют лазерную коагуляцию, физиотерапию.
Важно выявить, пролечить сопутствующие болезни, исключить неблагоприятные внешние воздействия на кожу, подобрать питание.
Профилактика
Соблюдайте следующие правила:
Записывайтесь на консультацию дерматолога вовремя. Врач поможет выявить причину воспаления, сделать нужные анализы, подобрать лечение, подходящее виду и стадии пиодермии.
Синдром «рука-нога-рот» или энтеровирусный везикулярный стоматит с экзантемой
Эти вирусы имеют достаточно широкое распространение среди населения, однако чаще поражают детей до 5 лет. Заболевание чаще встречается в весеннее-осенний период, иногда отмечается сезонный подъем заболеваемости по возвращении детей после отдыха с южных курортов. Инфекция передается воздушно-капельным путем, а также имеет фекально-оральный механизм передачи, т.е. факторами передачи помимо чихания и кашля могут быть игрушки, посуда и предметы обихода.
Вирусы этого семейства достаточно устойчивы во внешней среде — способны сохранять жизнеспособность в условиях комнатной температуры до 2-х недель.
Это острое инфекционное заболевание, вызываемое РНК-содержащими вирусами семейства пикорнавирусов : вирусами Коксаки А16, А5, А10, А9, В1, В3 и энтеровирусом 71.
По характерной клинической картине заболевание получило название синдрома «рука-нога-рот» (или энтеровирусный везикулярный стоматит с экзантемой) произошедшего от английского Hand-Foot-and-Mouth Disease (HFMD) и представляет собой симптомокомплекс, состоящий из поражения слизистой ротовой полости – энантемы и появления сыпи на верхних и нижних конечностях – экзантемы.
Инкубационный период длится от нескольких дней до 1 недели. Первыми проявлениями заболевания являются повышение температуры до 37,5-38,5 градусов, чувство недомогания, слабость, головная боль, саднение в горле. Такая симптоматика сохраняется несколько дней и очень напоминает симптомы любого ОРВИ. Но в отличие от ОРВИ, через 1-2 дня на коже кистей в области ладоней, на подошвах; несколько реже на бедрах и предплечьях появляется сыпь в виде везикул с прозрачным содержимым на фоне красно-розового цвета. Везикулы имеют в основном размеры до спичечной головки. Подобные высыпания появляются в области рта и в самой ротовой полости – носящие характер микроязвочек (афт), болезненных и чувствительных к контрастной пище. Все высыпные элементы имеют тенденцию к обратному развитию в течение нескольких дней.

Разрешающиеся высыпания в области ладоней и подошв могут оставлять достаточно выраженное шелушение в течение некоторого времени и, что характерно – у части заболевших спустя небольшое количество времени наблюдается расслаивание и растрескивание ногтевых пластин (ониходистрофия), что особенно пугает родителей и нередко служит поводом для поиска грибкового поражения. Эти проявления также полностью обратимы.
Прогноз заболевания чаще всего благоприятный. Наступает самопроизвольное выздоровление. Необходимо изолировать ребенка от остальных детей, т.к. он является крайне заразным для детского коллектива. Вся терапия сводится к симптоматическим средствам (жаропонижающие, антигистаминные), местно – растворы анилиновых красителей на везикулы (Фукорцин), полоскание полости рта слабыми растворами антисептиков (мирамистин, отвар ромашки), рекомендуется обильное питье, щадящая диета. Однако, редко, возможны осложнения в виде развития менингита, энцефалита. Тревожные симптомы при болезни «рука-нога-рот», которые позволят заподозрить неблагоприятное течение заболевания и требуют срочного вызова врача: повышение температуры выше 39º, стойкая высокая температура, появление рвоты (иногда многократной), усиление головной боли, боли в глазных яблоках, постоянный плач и капризность ребенка на фоне лихорадки, постоянная сонливость или наоборот психомоторное возбуждение пациента. При появлении таких симптомов необходимо немедленно вызвать скорую медицинскую помощь.
При подозрении на синдром «рука-нога-рот» Вы всегда можете проконсультироваться у педиатров, инфекционистов и дерматологов в клинике по телефонам: +7 495 735-88-99/ +7 495 735-88-77
или записаться на прием через форму обратной связи
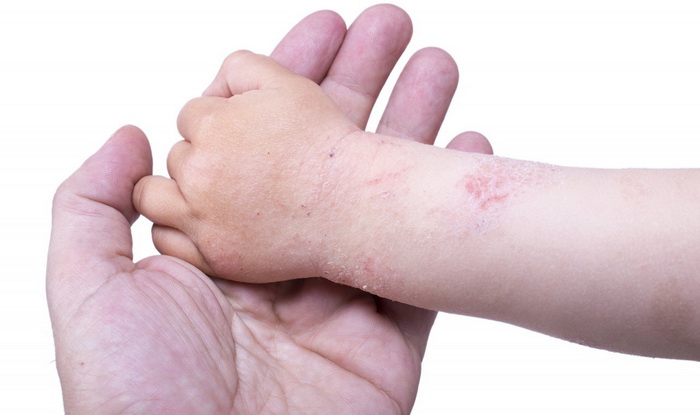
Прыщи на ладонях
Содержание Скрыть
Возникновение сыпи возможно у любого человека независимо от его половой и возрастной категории. Кроме того, местом локализации высыпаний становится любая часть тела: лицо, туловище, верхние или нижние конечности. В редких случаях сыпь выступает на ладонях, с внутренней или на тыльной стороне.
В зависимости от внешнего вида, высыпания могут проявляться в различной форме. При разных патологиях и прыщи будут характерными. Как правило, они чешутся, щипят, вызывают болезненность или могут никак себя не проявлять.
Прыщи на тыльной или внутренней поверхностях ладоней возникают из-за аллергии, гипергидроза рук, хронических заболеваний, грибковых или других инфекционных патологий, гормональных сбоев.
Симптомы могут отличаться в зависимости от причины, вызвавшей их. Диагностика на основании осмотра, сбора анамнеза, исследовании кожного соскоба.
Лечение: антигистаминные препараты, иммунокорректоры, витамины, седативные средства, диуретики, пробиотики; местные антисептики, заживляющие мази, иногда антибиотики при инфекции.
Выделяют следующие виды сыпи:
Если на ладонях стали появляться неопределенные высыпания, необходимо немедленно обратиться за медицинской помощью. Только специалист сможет поставить верный диагноз и назначить эффективные методы терапии.
Высыпания на ладонях могут быть разного происхождения. Не стоит недооценивать такой симптом.
Помимо неопасных, быстро излечимых патологий, возможно появление папиллом, которые при травмировании способны перерождаться в злокачественные опухоли.
Поэтому запись на консультацию дерматолога – первое, что нужно делать при обнаружении наростов.
Причины
Перед тем как принимать решение относительно лечения, необходимо определить факторы, которые могли спровоцировать такую реакцию организма.
Заболевания желудочно-кишечного тракта
Это одна из часто встречаемых причин возникновения высыпаний. Объясняется это тем, что при нарушениях работы системы происходит перераспределение выделительных функций, которые начинают приниматься другими органами. К таким органам относится кожа.
Поэтому, если кишечник не справляется с переработкой какого-либо продукта, такая проблема начинает проявляться в виде сыпи на коже.
Аллергические реакции
Часто причиной высыпаний становится аллергия контактного вида. Проявление симптоматики отмечается только после непосредственного контакта с раздражителем. Сюда относятся:
В большинстве случаев сыпи подвержены люди, которые во время уборки не пользуются перчатками. При соприкосновении аллергена с кожными покровами на ладонях могут выступить прыщи красного и белого цвета.
Чрезмерная потливость рук
При сильном выделении пота под кожей начинают формироваться высыпания, которые сопровождаются неприятными ощущениями и почесыванием.
При высокой потливости сальные железы закупориваются, что и провоцирует такое патологическое состояние. У взрослых прыщи могут появляться в связи с частой изолированностью.
При постоянном использовании перчаток в связи с рабочей деятельностью кожа перестает дышать, на фоне чего руки постоянно потеют. В результате появляется мелкая сыпь.
Грибок
Может спровоцировать подкожные высыпания, при этом доставляя сильные неприятные ощущения. Болезнь неприятная и требует длительного лечения. Для грибка характерно нарушение целостности кожи, зудящий дерматоз. Если вовремя не принять меры, инфекция начнет распространяться дальше, поражая ногти и запястье.
Патологии инфекционного характера
Большинство инфекций сопровождается водянистой сыпью. Это неприятное состояние не только для детей, но и для взрослых людей. Кроме того, другие симптомы способствуют ухудшению общего самочувствия.
Такие болезни как краснуха, корь или ветрянка доставляют сильный дискомфорт. Для каждого заболевания характерны свои определенные высыпания, однако все их объединяет схожая симптоматика и повышение температуры тела.
Сбои обменных процессов
В случае, когда происходит нарушение обмена веществ, сыпь начинает появляться на пальцах, после чего охватывает кисти рук.
При отсутствии своевременного лечения высыпание прогрессирует, прыщи чешутся. Поэтому так важно еще на начальной стадии развития болезни обратиться за помощью к специалисту.
Наследственная предрасположенность
Если у человека есть склонность к подкожным высыпаниям. Которая передалась по наследству, то избежать такого состояния вряд ли удастся. В случае, когда лечение не приносит положительных результатов, можно говорить о заболеваниях внутренних органов.
Мы делаем медицинскую информацию понятной, доступной и актуальной.
Такая сыпь имеет склонность к быстрому распространению. Местом локализации прыщей становятся участки с более нежным покровом кожи.
Чтобы точно определить причину высыпаний, необходима помощь специалист, поскольку в этом случае кроме генетической предрасположенности может быть аллергическая реакция организма.
Гормональный дисбаланс
В большинстве случаев появление прыщей на ладонях по этой причине наблюдается в подростковом возрасте и у женщин после родов.
Провоцирующим фактором здесь выступает повышение секреции жира, на фоне чего происходит закупорка пор и образование мешочков, в которые и проникают различного рода инфекции. Такие прыщи ни в коем случае нельзя давить, поскольку это может спровоцировать дальнейшее распространение патогенных бактерий на другие участки тела.
Также специалисты не советуют использовать метод прижигания, чтобы не допустить формирование рубцов, от которых не так просто будет потом избавиться.
Психологический фактор
Частые стрессовые ситуации, нарушение психики также становятся причиной появления высыпаний на ладонях.
Кроме того, прыщи могут быть и от прямого контакта с ядовитыми средствами или химическими веществами.
Симптомы
У некоторых людей высыпания на ладонях не сопровождаются никакими признаками и через определенное время проходят самостоятельно. Однако в большинстве случаев течение патологии протекает с ярко выраженными симптомами. Это может быть:
Помимо признаков местного характера, для заболевания характерна и общая симптоматика:
Также если причиной появления прыщей в области ладоней стало нарушение работы какой-либо системы, то может наблюдаться боль в горле, отек лица и языка, ринит.
Диагностика
При появлении первых признаков высыпаний необходимо обратиться за консультацией к дерматологу. Для правильной постановки диагноза врач проводит визуальный осмотр патологических новообразований, а также опрашивает пациента с целью выявления следующей информации:
После этого специалист направляет пациента на сдачу определенных анализов, на основании результатов которых и ставит диагноз.
Лечение
При немногочисленных высыпаниях отмечается, как правило, их самостоятельное исчезновение. Когда появляется большое количество прыщей, рекомендуется обращаться за медицинской помощью. Важно понимать, что сыпь не появляется просто так. Она говорит о том, что в организме происходит нарушение функционирования какой-либо системы.
Самолечение опасно осложнениями!
Несмотря на то, что наши статьи основаны на проверенных источниках и прошли проверку практикующими врачами, одни и те же симптомы могут быть признаками различных заболеваний, а болезнь может протекать не по учебнику.
Плюсы от обращения к врачу:
Не пытайтесь лечиться самостоятельно — обратитесь к специалисту.
В случае когда появление прыщей на ладонях вызвано аллергической реакцией или инфекционным процессом, врач прописывает препараты следующих групп:
Если высыпания были спровоцированы экземой или другим заболеванием, для которого характерен выраженный зуд, то назначается прием глюкокортикостероидов.
Лечение прыщей на ладонях должно осуществляться комплексно. Все терапевтические мероприятия подбирает специалист, исходя из причины, спровоцировавшей патологию и характера течения болезни. Ни в коем случае не рекомендуется заниматься самолечением, особенно с использованием средств народной медицины.
Диета и образ жизни
Чтобы лечение прошло успешно, специалисты рекомендуют пересмотреть свой рацион питания и повседневные привычки. Первое, что нужно сделать, это убрать контакт с любым раздражителем и водой. Выполнять работу лучше в перчатках.
Чтобы предупредить дальнейшее распространение инфекции, если именно на фоне нее было спровоцировано высыпание, желательно меньше дотрагиваться руками до лица, часто их мыть с использованием смягчающего мыла.
До полного исчезновения сыпи также важно правильно питаться. Из рациона должны быть исключены такие продукты питания, которые способны спровоцировать аллергию. Это могут быть:
Также не рекомендуется употреблять:
В рационе обязательно должны присутствовать свежие фрукты и овощи, молочные продукты, каши и растительные масла.
Профилактика
Чтобы предупредить появление высыпаний на ладонях, специалисты советуют соблюдать некоторые несложные правила:
Даже если появления прыщей избежать не удалось, то соблюдение профилактических мер поможет быстрее справиться с болезнью.
При формировании подкожных высыпаний на ладонях не стоит сильно паниковать. Нервное напряжение может только усугубить ситуацию. Важно своевременно обратиться за помощью к специалисту, который назначит необходимое обследование и подберет правильное лечение. Чтобы терапия заболевания была более успешной, необходимо точно определить источник ее возникновения.
Также не рекомендуется заниматься самолечением, что может спровоцировать не самые благоприятные последствия и только продлит сроки выздоровления.
Нейродермит: причины и профилактика заболевания
Ежегодно специалисты фиксируют около 7 млн новых случаев кожных заболеваний. Неприятные ощущения и неэстетичный вид кожных покровов заставляют людей скрывать свой недуг от окружающих и ограничивать себя в досуге. Одним из наиболее распространенных дерматологических заболеваний является нейродермит.
Что такое нейродермит?
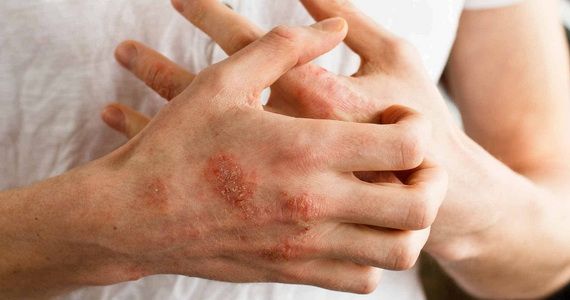
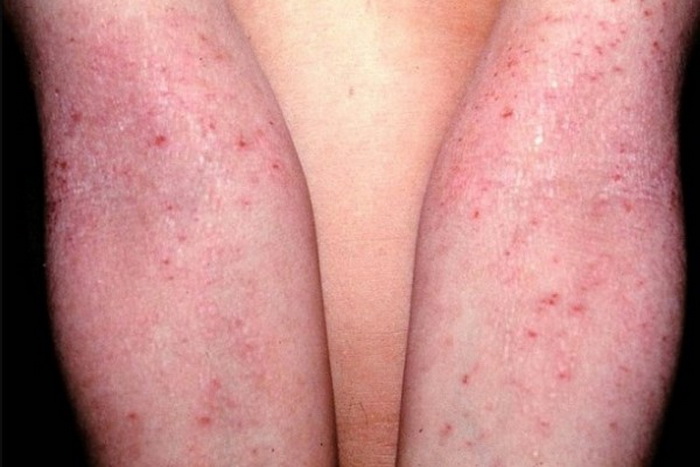
Нейродермит — хроническая болезнь нейроаллергического генеза. Это рецидивирующий недуг, для которого характерны периоды обострения, ремиссии и сезонности. В моменты острого течения болезни отмечаются покраснение кожных покровов, шелушение и сильный зуд, заставляющий человека расчесывать кожу до крови. Следующая стадия — возникновение волдырей, которые сначала не отличаются по цвету от кожных покровов. Затем папулы приобретают розово-коричневый оттенок. Узелки начинают разрастаться, образуя единый очаг без четких границ. Кожа постепенно синеет, а затем краснеет. Во время ремиссии кожные покровы обесцвечиваются. Если болезнь протекает в тяжелой форме, этот период не наступает.
Важно знать! Сильный зуд заставляет человека расчесывать кожу. В ранки легко поникает гнойная или грибковая инфекция, которая может вызвать вторичное инфицирование и усугубить течение нейродермита.
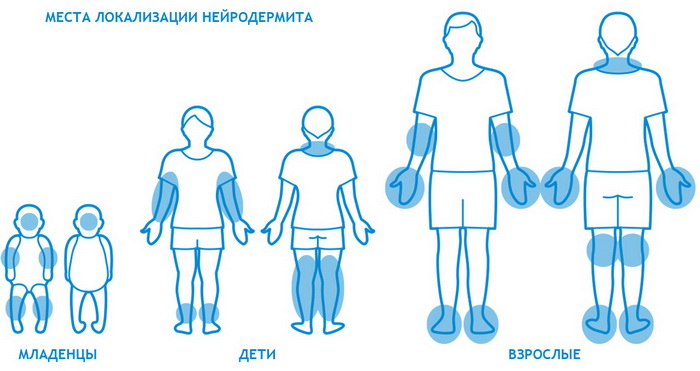
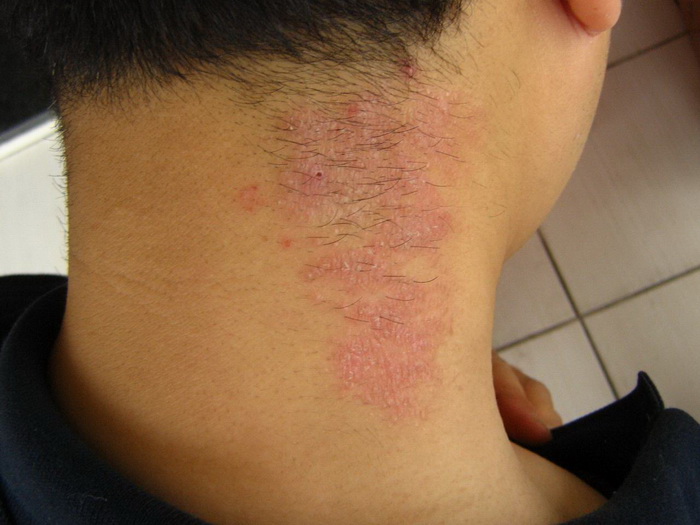
Наиболее часто заболевание нейродермит проявляется на коленных и локтевых сгибах, на шее, груди, предплечьях, в паху, в ягодичных складках, но в некоторых случаях папулы с характерным блеском обнаруживаются на лице.
В острый период болезни кожная реакция сочетается с аллергическим ринитом, бронхиальной астмой или поллинозом.
Для окружающих дерматит не опасен, однако у заболевшего недуг может спровоцировать нервный срыв.
Группы риска
Бывает нейродермит у детей и у взрослых. Обычно первые признаки дерматита возникают у малышей в возрасте от 6 месяцев до 7 лет. Болезнь протекает как пищевая аллергия. С наступлением полового созревания у 60-80% детей нейродермит самостоятельно устраняется, однако кожа по-прежнему остается очень чувствительной.
Нейродермит передается по наследству и носит семейный характер. Если ваши близкие родственники страдают аллергией, то у вас высокий риск появления болезни.
В группе риска находятся люди с патологиями нервной системы и гормональными нарушениями. В этом случае для того, чтобы спровоцировать болезнь, человеку достаточно испытать серьезный стресс.
Согласно статистике, городские жители из-за плохой экологии наиболее подвержены этому дерматологическому недугу, чем те, кто постоянно проживает в сельской местности.
Причины возникновения заболевания и профилактика нейродермита
Нейродермит — недуг, на появление которого влияет множество факторов.
От чего бывает нейродермит:
Профилактика нейродермита практически не отличается от мер, принимаемых для предотвращения возникновения других недугов. Она предполагает правильное питание, соблюдение режима дня, ограничение чрезмерных физических и умственных нагрузок, укрепление иммунитета.
Людям, предрасположенным к появлению кожных аллергических реакций, рекомендуется носить одежду из натуральных материалов.
В период ремиссии не стоит подвергать кожу действию высоких и низких температур. Следует отказаться от агрессивных средств для пилинга. Нежелательно пользоваться кремами, содержащими в составе корицу, перец, ментол.
Важно знать! Женщине, страдающей от нейродермита, рекомендуется проводить профилактические мероприятия до зачатия ребенка. Для поддержания естественного иммунитета малыша ей следует продлить грудное вскармливание.
Что может спровоцировать обострение нейродермита
В случае успешного лечения период ремиссии длится от нескольких недель до 5 и более лет. Однако болезнь может неожиданно вернуться, что потребует от пациента оперативного обращения к врачу.
Одним из главных условий, способствующих снижению частоты обострения нейродермита у взрослых и детей, является выявление факторов риска. В некоторых случаях врачи советуют сдать анализы на аллергены.
Чтобы снизить риск обострения, специалисты рекомендуют отказаться или ограничить употребление продуктов питания, способных вызвать кожные реакции (шоколад, цитрусовые, соленья, копчености).
Алкоголь — один из факторов, провоцирующих возвращение дерматита. Пациентам, страдающим от нейродермита, стоит воздержаться от употребления спиртного.
Виды нейродермита
Выделяют несколько разновидностей этого заболевания, каждая из которых имеет ряд отличительных особенностей. Ниже приведены разные виды нейродермита с фото, на которых видно его проявление.
Ограниченный нейродермит
Эта форма заболевания характеризуется возникновением сыпи на четко ограниченном участке кожи. Узловые образования обычно локализуются на шее, в области половых органов, в паху, под коленями и в месте локтевого сгиба.
Особенности:
Диффузный нейродермит
Эта форма болезни протекает намного сложнее. На теле образуются множественные очаги. Обычно нейродермит локализуется на руках, ногах, в местах сгиба коленей и локтей, на щеках, носу, губах. Если недуг возник в детском возрасте, в момент обострения поражается кожа вокруг глаз и волосистая часть головы.
Отличительный признак болезни — мокнущие ранки, которые со временем подсыхают.
Терапия ограниченного и диффузного нейродермита практически не отличается и предполагает использование мазей, уменьшающих зуд, а также проведение физиотерапевтических мероприятий.
Лечение заболевания
Приступая к терапии этого заболевания, следует помнить, что избавиться навсегда от него не получится. При правильном определении симптомов и лечения нейродермита возможно достижение впечатляющих результатов.
Основные способы терапии:
Один из методов лечения — гормонотерапия. Прием гормональных средств показан при частых рецидивах. Однако такие медикаменты имеют множество противопоказаний. Мази с содержанием гормонов нельзя наносить на чувствительные участки кожи. Ограничено время применения таких препаратов (не более 5 дней).
Специалисты клиники «ПсорМак» в Москве работают по авторской методике. Врачи назначают мази собственного изготовления с учетом формы заболевания, что обеспечивает эффективность терапии. Методика полностью исключает небезопасное лечение гормонами и ультрафиолетом.
В основе терапии — комплексный подход, предполагающий использование мазей и препаратов на основе лечебных трав, а также иглотерапию. Если к нейродермиту присоединяется грибковая инфекция, врачи назначают антимикотики.
Уход за кожей и необходимость диеты
Чтобы предотвратить обострение нейродермита, необходимо позаботиться о регулярном увлажнении и насыщении кожи липидами, отказаться от скрабов.
Диета с правильным меню при нейродермите у взрослых — один из способов продлить период ремиссии. Пациентам рекомендуется отказаться от сахара, алкоголя, кофе, продуктов с глютеном и химическими консервантами.
Советы специалиста по лечению заболевания
Лечение недуга предполагает не только активную работу врача, но и соблюдение простых рекомендаций пациентом. Если вы столкнулись с этим заболеванием, следуйте следующим советам:
Лечение — ответственная задача, с которой вам поможет справиться только квалифицированный врач. Специалисты клиники «ПсорМак» в Москве готовы ответить на волнующие вас вопросы и после детальной диагностики назначить своевременное и эффективное решение. Профессионалы клиники работают по уникальной авторской методике, позволяющей добиться устойчивого результата. Свяжитесь с нами через онлайн чат на сайте или закажите бесплатный обратный звонок. Вы можете также позвонить нам по телефонам 8 (800) 500-49-16, +7 (495) 150-15-14 и записаться на прием в удобное время.