что значит ревматизм сердца
Университет
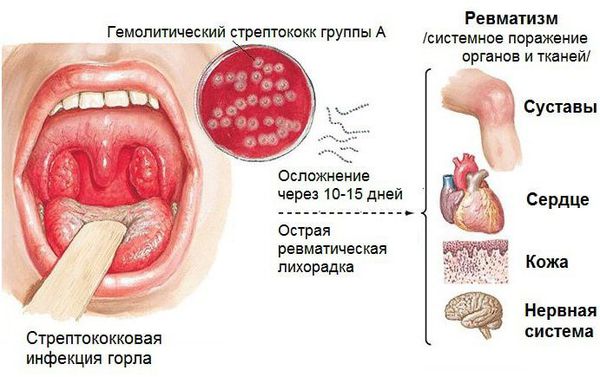
Ревматизм запускает ангина
«Ревматизм лижет суставы и кусает сердце» — этот афоризм французского врача Эрнеста-Шарля Ласегу не утратил актуальности и поныне. Только вместо прежнего термина «ревматизм» в повседневной практике доктора все чаще используют современные названия — «хроническая ревматическая болезнь сердца» и «острая ревматическая атака».
Однако и они не в полной мере характеризуют коварный недуг. Он куда более многолик: системный воспалительный процесс поражает еще сосуды, мышцы, головной мозг и т.д.
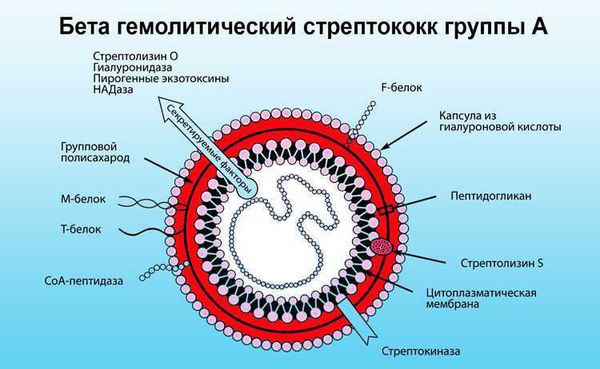
В большинстве случаев виновницей проблем является безобидная ангина. Ее возбудитель — β-гемолитический стрептококк группы А — способен вызывать серьезные осложнения со стороны сердца, сосудов и почек. По сути, ревматизм — это своеобразная аллергическая реакция на инфицирование. Но только 0,3 — 3% людей, перенесших острую стрептококковую инфекцию, заболевают ревматизмом. Патологии в большей степени подвержены дети дошкольного и школьного возраста (до 15 лет), значительно реже — взрослые (старше 35 — 40 лет). Немаловажную роль в развитии болезни специалисты отводят:
• генетической предрасположенности к иммунным нарушениям,
• неблагополучным жизненным условиям, проживанию в северных широтах,
• длительному пребыванию в сырости.
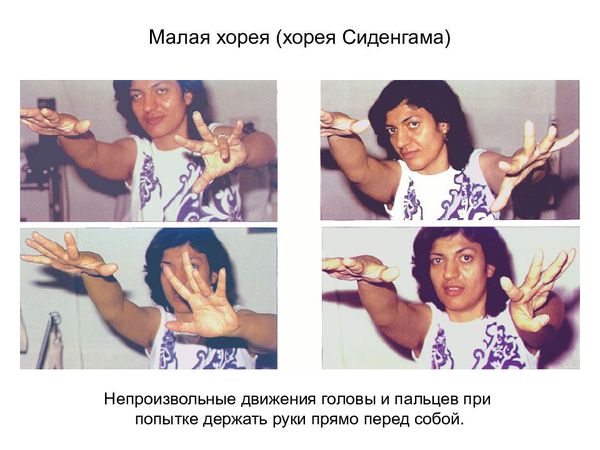
Первые ревматические проявления, как правило, возникают через 2 — 3 недели после перенесенной ангины (или фарингита), когда человек считает себя уже вполне здоровым. В 70 — 80% случаев отмечаются симметричное припухание и покраснение крупных и средних суставов (коленных, лучезапястных, голеностопных, локтевых, реже — плечевых, тазобедренных), повышение температуры, признаки интоксикации (утомляемость, слабость, головная боль). У людей пожилого возраста чаще наблюдается атипичное течение — поражаются преимущественно мелкие межфаланговые суставы, иногда только один (моноартрит). Порой на коже возникают своеобразные кольцеобразные высыпания розового цвета с неровными краями, могут беспокоить боль за грудиной тупого или ноющего характера, сердцебиение, одышка. Поражение нервной системы (малая хорея) встречается преимущественно у детей (чаще у девочек) и проявляется гримасами, вычурными движениями, нарушением почерка, невнятностью речи.
Отличительной особенностью ревматизма является «летучий» характер боли в суставах: в одном месте воспаление быстро стихает (порой даже без лечения), но тут же начинается в другом.
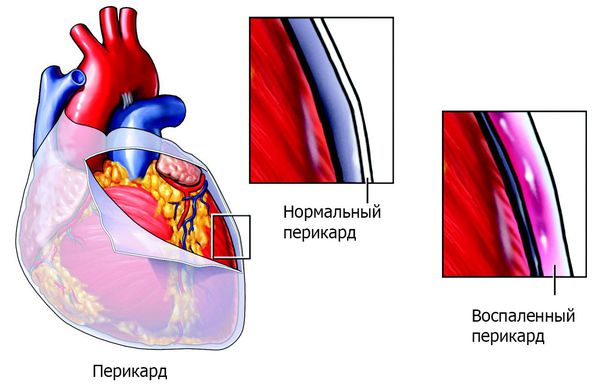
Ревматизм не вызывает необратимого повреждения суставов, но крайне опасен для сердечно-сосудистой системы. Хотя все суставные проблемы исчезают практически без следа в течение 2 — 4 недель, острое поражение миокарда и клапанного аппарата сердца (ревмокардит) заканчивается развитием тяжелых пороков, хронической сердечной недостаточности, тромбоэмболических осложнений. Разумеется, при возникновении вышеперечисленных симптомов после перенесенной носоглоточной инфекции следует немедленно обратиться к врачу.
Для профилактики ревматизма очень важно
• правильное лечение ангины: с первых дней заболевания до нормализации температуры требуется соблюдение строгого постельного режима;
• полезно обильное питье;
• медикаментозные средства следует применять только по назначению и под контролем врача.
Облегчение наступает уже на следующий день после приема антибиотиков, но прерывать курс лечения ни в коем случае нельзя. Имеет большое значение своевременная санация местных очагов хронической инфекции — тонзиллита, гайморита, аденоидов, ринита, кариозных зубов. Вторичная профилактика, направленная на предотвращение повторных атак острой ревматической лихорадки, предполагает применение в течение не менее пяти дней антибиотиков продленного действия.
Владимир ХРЫЩАНОВИЧ, доктор медицинских наук
Острая ревматическая болезнь сердца неуточненная (I01.9)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Любое состояние, относящееся к рубрике I00, в сочетании с неуточненной формой поражения сердца:
— ревматический кардит острый;
— болезнь сердца, активная или острая.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Факторы и группы риска
Клиническая картина
Cимптомы, течение
Ярко выраженный первичный ревмокардит
Ревмокардит умеренной выраженности
Слабо выраженный кардит
Жалобы малочисленны или отсутствуют, общее состояние больных в норме. Жалобы наиболее часто относятся к сопутствующему поражению суставов или нервной системы (хорея).
Клинические симптомы выражены незначительно:
— небольшое смещение левой границы сердца влево (до 1 см);
— ослабление I тона над верхушкой;
— маловыраженный систолический шум;
— шум выслушивается по левому краю грудины;
— небольшая брадикардия или тахикардия.
Диагностика
Инструментальные методы
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 1\2 систолы.
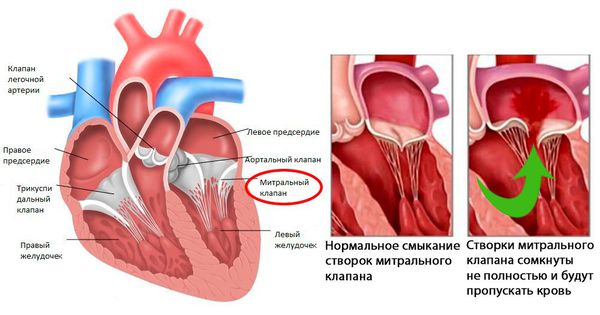
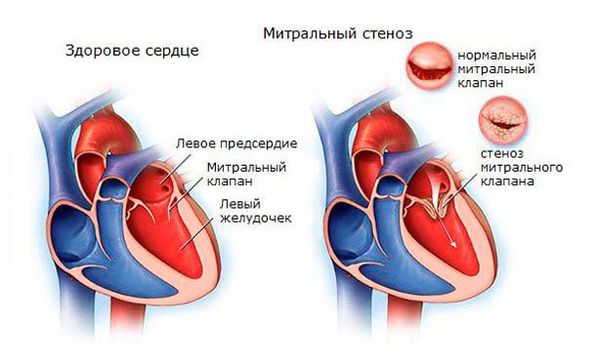
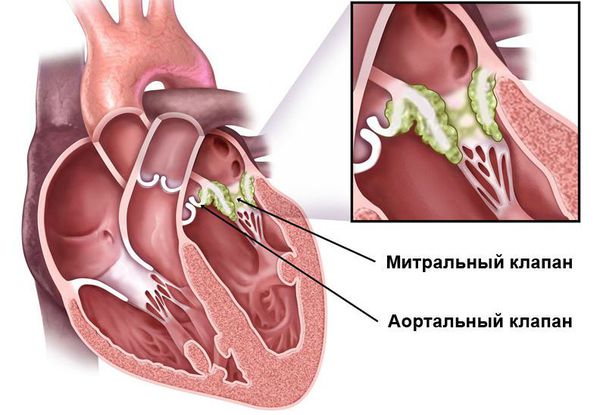
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
Лабораторная диагностика
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Дифференциальный диагноз
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
— медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
Осложнения
Лечение
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
— азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
— или кларитромицин по 250 мг 2 р. в день 10 дней;
— или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
— линкомицин по 500 мг 3 р. в день 10 дней;
— или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
— низкая степень активности;
— изолированный суставной синдром;
— затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Ревматизм
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
«Men’s Health», медицинский блог (август 2016г.)
Еще в начале 20 века под понятием «ревматизм» подразумевались практически любые болезни суставов – у врачей не было необходимости и возможности дифференцировать эти недуги, тем более что и набор целительных процедур не отличался разнообразием. Сегодня же в арсенале врача-ревматолога широкий выбор методов диагностики, позволяющих отличать ревматизм от множества других заболеваний ревматологического профиля, для каждого из которых существует своя стратегия лечения.
Ревматизм – это заболевание преимущественно детей в возрасте от 6 до 15 лет, причем страдает в данной возрастной группе только 1 ребенок из 1000.
Ревматизм обычно начинается спустя некоторое время после стрептококковой инфекции носоглотки, а через несколько лет может превратиться в хроническое, неизлечимое заболевание. К счастью, только 1-3% пациентов, перенесших инфекцию, становятся жертвами ревматизма.
Причины ревматизма
Почему одни люди заболевают ревматизмом, а другие при тех же самых условиях нет? Больше шансов получить ревматизм у людей, часто болеющих лор-заболеваниями. В группе риска те, чьи родственники имеют данное заболевание, и те, у кого в крови обнаружился B-клеточный маркер D8/17.
Итак, факторы риска:
Клиническая картина ревматизма
Пусковым механизмом для развития ревматизма является попадание в организм стрептококка, в результате чего иммунная система начинает вырабатывать антитела для борьбы с инфекцией. Однако в самом организме, а именно в соединительных тканях и сердечной мышце, имеются такие же по структуре молекулы. В силу наличия этого фактора иммунитет начинает «воевать» со своими клетками. В итоге происходит поражение соединительной ткани, а это чревато пороками сердца и деформацией суставов.
Формы ревматизма
Симптомы ревматизма
Ревматизм имеет самые разнообразные проявления: поражение сердца, суставов, нервной и дыхательной системы. Через 2-3 недели после заболевания ангиной или фарингитом появляются первые признаки ревматизма: лихорадка, слабость, усталость, головная боль. У некоторых людей острый ревматизм начинается через 1-2 дня после переохлаждения, даже без связи с инфекцией.
Ревматизм сердца
Уже в начале заболевания начинаются боли в сердце, усиленное сердцебиение, одышка даже в состоянии покоя.
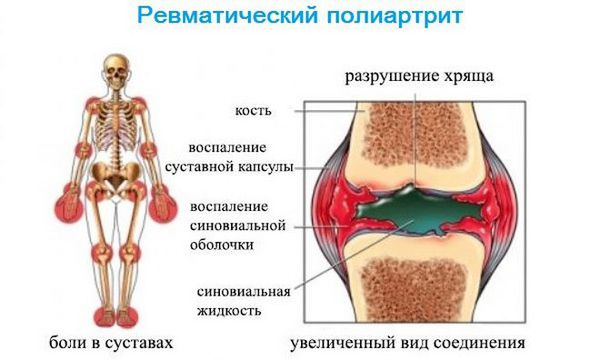
Ревматический полиартрит
При суставном ревматизме ног и рук появляются боли в коленных, локтевых, лучезапястных, плечевых суставах. Суставы отекают, активные движения в них ограничиваются. Как правило, после приема нестероидных противовоспалительных препаратов боли при ревматизме быстро проходят.
Кожный ревматизм
При кожном ревматизме повышается проницаемость сосудов. Поэтому на нижних конечностях появляются кожные высыпания.
Ревматический плеврит
Достаточно редкое проявление болезни. Основные симптомы: температура тела держится выше 38 градусов, сильные боли в области грудной клетки, сухой кашель, одышка, при аускультации можно услышать плевральный шум. Чаще заболевание ограничивается достаточно легкой формой плеврита.
Что такое ревматизм (острая ревматическая лихорадка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Семизаровой И. В., ревматолога со стажем в 33 года.
Определение болезни. Причины заболевания
Термин «ревматизм» в настоящее время употребляется в основном русскоязычной медициной. Согласно официальной международной терминологии, название заболевания — » острая ревматическая лихорадка». В обывательском понимании под термином «ревматизм» неверно подразумеваются исключительно заболевания опорно-двигательного аппарата.
Факторы риска развития ОРЛ
Этиология
Симптомы ревматизма
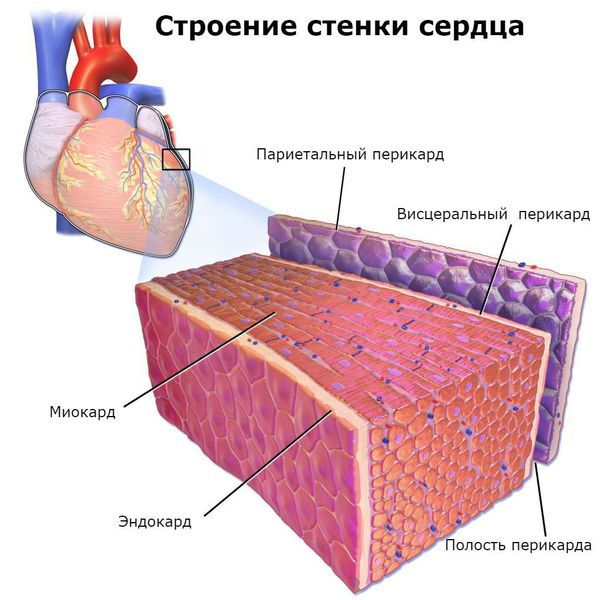
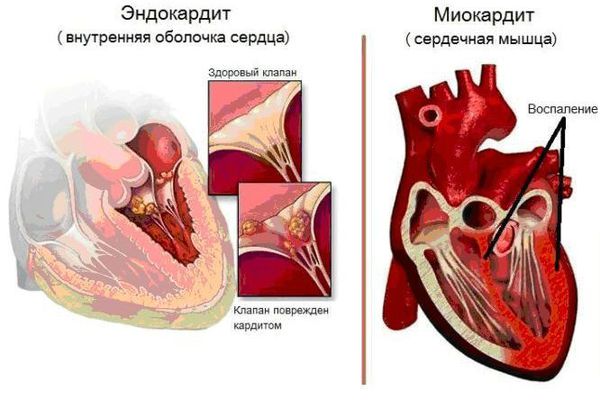
Основным, а в большинстве случаев и единственным проявлением ревматизма является поражение сердца, вызванное воспалением — ревмокардит (кардит). При ревмокардите происходит одновременное поражение миокарда и эндокарда. Это главный синдром, определяющий тяжесть и исход заболевания.
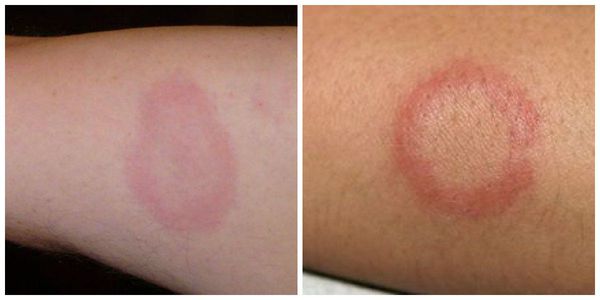
Кольцевидная эритема — редкое, но специфическое клиническое проявление ОРЛ. Она появляется в период наибольшей активности процесса примерно у 7-17 % детей. Кольцевидная эритема представляет собой незудящую сыпь бледно-розовой окраски. Она не возвышается над уровнем кожи, появляется на ногах, животе, шее, внутренней поверхности рук. Элементы сыпи имеют вид тонкого ободка, который исчезает при надавливании. Диаметр элементов — от нескольких миллиметров до ширины детской ладони.
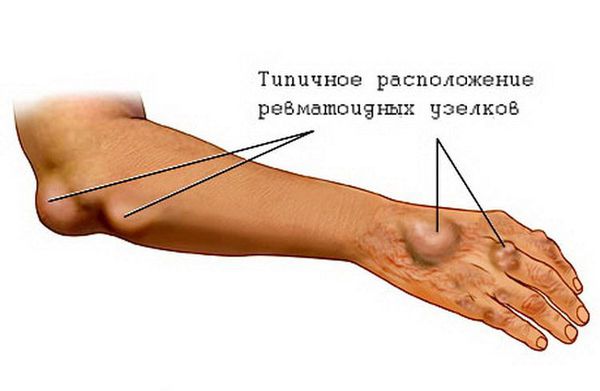
Подкожные ревматические узелки также являются редким признаком ОРЛ. Это округлые, плотные, безболезненные образования, варьирующие по размерам от 2 мм до 1-2 см. Они образуются в местах костных выступов (вдоль остистых отростков позвонков, краёв лопаток) или по ходу сухожилий (обычно в области голеностопных суставов). Иногда представляют собой скопления, состоящие из нескольких узелков. Часто сочетаются с тяжёлым кардитом.
Патогенез ревматизма
В ответ на проникновение стрептококковой инфекции организм начинает вырабатывать противострептококковые антитела. В то же время образуются иммунные комплексы, циркулирующие в крови и оседающие в микроциркуляторном русле. Стрептококк синтезирует токсины и ферменты. К токсинам относятся:
Ферменты — это гиалуронидаза, стрептокиназа и дезоксирибонуклеаза, они участвуют в развитии воспаления.
Установлено, что исход ревматизма определяется частотой формирования порока сердца, а частота формирования пороков сердца, в свою очередь, зависит от тяжести перенесённого ревмокардита. Известно также, что процент пороков сердца после первичного ревмокардита снизился в 2,5 раза. Следовательно, исход ревматизма стал более благоприятным.
Классификация и стадии развития ревматизма
Классификация и стадии развития заболевания
Код ревматизма по МКБ10 — 100-102.
По классификации Н.Д. Стражеско и В.Х. Василенко есть несколько стадий нарушения кровообращения:
По классификации Нью-Йоркской ассоциации кардиологов есть несколько функциональных классов (ФК):
Осложнения ревматизма
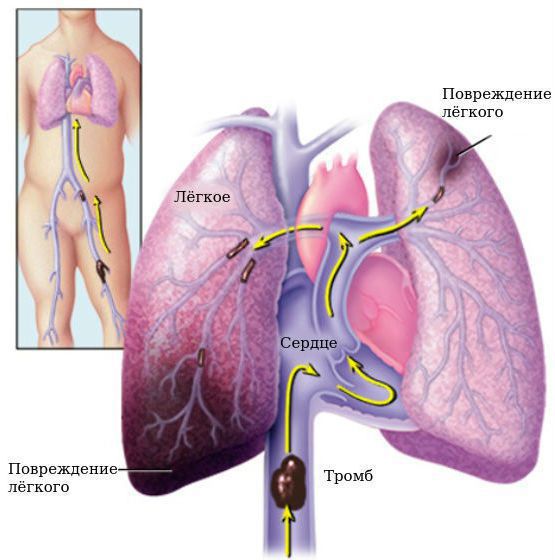
Осложнения при ОРЛ: тромбозы глубоких вен, тромбоэмболия лёгочных артерий, застойная сердечная недостаточность, инфекционный эндокардит, нарушение ритма и проводимости.
Тромбоэмболия лёгочной артерии — угрожающее жизни состояние, при котором из вен нижних конечностей или из левого предсердия отрывается тромб и закупоривает всю лёгочную артерию (при этом наступает смерть) или мелкие её ветви (в этом случае прогноз более благоприятный).
Сердечная недостаточность — это симптомокомплекс, характеризующийся одышкой, сердцебиениями, отёками нижних конечностей, увеличением печени. В начальной стадии эти признаки не так сильно выражены и могут быть обратимы. В конечной стадии они необратимы и заканчиваются летальным исходом.
Инфекционный эндокардит — инфекционное полипозно-язвенное воспаление эндокарда (внутренней оболочки сердца). При этом заболевании страдает не только сердце, но и другие внутренние органы. На сердечных клапанах образуются скопления микроорганизмов (вегетации), они могут отрываться от сердца и с током крови попадать в другие органы, например в мозг, почки, кишечник. Там они вызывают закупорку сосудов (тромбозы) с соответствующей тяжёлой клиникой вплоть до летального исхода.
После перенесённой ОРЛ возможно формирование порока сердца. При возвратном (вторичном) ревмокардите число случаев последующего формирования порока сердца возрастает, особенно в подростковом возрасте. Ревматический процесс вызывает укорочение створок клапана (недостаточность) или сужение клапанного отверстия (стеноз). В результате возникают нарушения сердечного кровообращения и камеры сердца увеличиваются в размерах. Затем возникает и прогрессирует сердечная недостаточность.
Диагностика ревматизма
Для диагностики ОРЛ используют критерии Киселя — Джонса. Они были пересмотрены Американской кардиологической ассоциацией в 1992 году, а в 2003 году преобразованы Ассоциацией ревматологов России. Это очень важный шаг, так как он способствовал раннему распознаванию и правильной трактовке клинических явлений. Критерии Киселя — Джонса разделили на две группы: большие и малые.
К большим относятся:
Данные, подтверждающие предшествовавшую БГСА-инфекцию (бета-гемолитическую стрептококковую А инфекцию)
Вероятность ОРЛ высока, если подтверждено два момента:
Лабораторная диагностика
Инструментальные методы
Для оценки поражения сердца применяют:
Дифференциальный диагноз
Лечение ревматизма
При ОРЛ, особенно с выраженным кардитом, больные должны соблюдать постельный режим в течение 2-3 недель. В дальнейшем необходимо включать комплексы лечебной гимнастики.
НПВП (нестероидные противовоспалительные препараты) назначают в следующих случаях:
НПВП имеют выраженный противовоспалительный эффект и в течение 10-14 дней помогают снизить проявления лихорадки, артрита, приводят к положительной динамике кардита, улучшению лабораторных показателей. При длительном применении НПВП могут вызвать побочные реакции: изменение клеточных элементов крови, поражение слизистой желудочно-кишечного тракта и др. [1] [3] [5] С целью контроля периодически проводят исследования кала на скрытую кровь, по показаниям выполняют фиброгастроскопию, определяют лейкоциты и тромбоциты в периферической крови.
Симптоматическая терапия заключается в коррекции сердечной недостаточности, которая может развиться у больных с ревматическими пороками сердца или активным воспалением тканей, образующих клапаны сердца. Симптоматическое лечение подразумевает использование по показаниям сердечных гликозидов, диуретиков, и-АПФ и бета-блокаторов. Для лечения хореи назначают противовоспалительные препараты, при выраженных гиперкинезах дополнительно применяют нейротропные средства: фенобарбитал 0,015-0,03 г 3-4 раза в сутки или «Финлепсин» 0,4 г\ сут.
Прогноз. Профилактика
При своевременном и правильном лечении прогноз благоприятный. Если формируется порок сердца, то в дальнейшем необходима хирургическая коррекция (протезирование, пластика).
Профилактика
В соответствии с рекомендациями Комитета экспертов Всемирной организации здравоохранения (ВОЗ) различают первичную профилактику ревматической лихорадки (профилактику первичной заболеваемости) и вторичную (профилактику рецидивов болезни).
Первичная профилактика — это комплекс общественных и индивидуальных мер, которые направлены на предупреждение заболеваемости ангинами, фарингитами. Комплекс включает закаливание, повышение жизненного уровня, улучшение жилищных условий, обязательные прогулки на свежем воздухе.
Очень важно раннее лечение ангин и других острых заболеваний верхних дыхательных путей, вызванных стрептококком. Любое лечение ангины должно продолжаться не менее 10 дней. В этом случае возможно полное излечение стрептококковой инфекции.
Вторичную профилактику начинают ещё в стационаре, сразу после окончания 10-дневной терапии пенициллинами или макролидами. Важно иметь в виду — чем меньше возраст пациента при первой атаке, тем выше риск рецидива. Длительность вторичной профилактики определяется индивидуально.
Одновременно с осуществлением вторичной профилактики больным ОРЛ в случае присоединения острых респираторных инфекций, ангин, фарингита рекомендуется проведение текущей профилактики. Последняя предусматривает назначение 10-дневного курса лечения пенициллином.