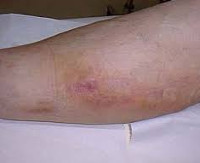
что значит сожгли вену
Постинъекционный флебит
Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
МКБ-10
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.
Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.
Зачем удалять больные вены? Флеболог об опасностях варикоза
От варикозного расширения вен страдает 20% взрослого населения планеты. Этот диагноз все чаще становится спутником тех, кто ведет малоподвижный образ жизни. При этом варикоз еще и весьма коварен: на начальных этапах болезнь редко беспокоит, но игнорирование проблемы может привести даже к летальному исходу! Как вовремя распознать варикоз и чем может помочь современная медицина при его лечении, рассказал флеболог Денис Мазынский.
Женщины страдают варикозом чаще мужчин
— Что такое варикоз?
— Варикоз — это расширение вен, сопровождающееся нарушением работы клапанов и кровотока. Размер вен увеличивается, форма изменяется, ухудшается эластичность. Произошедшее часто заметно невооруженным взглядом, так как вены проступают на поверхности кожи.
— В каких областях может проявиться проблема?
— Чаще всего болезнь поражает нижние конечности. Объясняется это просто: кровь течет по венам вверх — к сердцу, в этом ей помогают сокращения мышц ног. Однако силу притяжения никто не отменял, жидкость всегда стремится вниз. Чтобы этого не случилось, в венах предусмотрены специальные клапаны, которые открываются по направлению тока крови снизу вверх и закрываются, не пуская ее назад.
Если же работа клапанов нарушается, и они захлопываются не до конца, кровь стекает обратно вниз. В венах скапливается больше жидкости, чем положено, и они растягиваются.
Чем дальше расстояние до сердца, тем сложнее сосудам прогонять кровь вверх. Этим и объясняется частая локализация проблемы в нижних конечностях. Однако заболевание может поразить другие области, например, вены малого таза. И, кстати, всем известный геморрой — это тот же варикоз, затрагивающий нижний отдел кишечника.
— Каковы причины появления заболевания?
— Главная причина — это наследственная слабость сосудов. Негативно повлиять могут также:
— Как связаны беременность и варикоз?
— Непосредственно. Этим и объясняется, почему женщины страдают варикозом чаще мужчин.
Дело в том, что при беременности матка постепенно увеличивается в размерах и все больше сдавливает вены. Не последнюю роль играет и резкий рост женских гормонов прогестеронов, которые ослабляют сосудистую стенку. Риски для женщин высоки, поэтому важно соблюдать все рекомендации врачей: не перенапрягаться, чаще двигаться, не сбивать режим дня и так далее.
Опасен не столько варикоз, сколько образование тромбов
— Как вовремя распознать симптомы варикоза?
— В первую очередь, я рекомендую быть внимательным к своему здоровью людям, у которых родственники уже страдают варикозным расширением вен. Вероятность повторения этой проблемы очень высока.
Не закрывайте глаза на появление сосудистой сеточки, тяжесть, боль и судороги в ногах к концу рабочего дня или на легкие отеки в этой области.
— Почему нельзя игнорировать первые признаки заболевания?
— У человека могут появиться трофические язвы — дефекты тканей, которые с трудом заживают.
Если вовремя не принять меры, варикоз способен прогрессировать в тромбоз — формирование внутри кровеносных сосудов сгустков крови (тромбов), препятствующих свободному току крови по кровеносной системе.
Самым серьезным осложнением считается развитие тромбоэмболии, когда тромб перекрывает просвет легочной артерии. В таком случае возможен даже летальный исход.
Патологические вены лишь мешают кровотоку
— Как проводится диагностика заболевания?
— Флеболог знакомится с историей болезни, расспрашивает пациента о его жалобах, осматривает ноги, обследует с помощью УЗИ вены, определяет их диаметр, состояние клапанов вен, работу глубоких вен.
Обязательно проводится и ультразвуковое двойное сканирование вен. Тут я бы хотел отметить один момент. Желательно, чтобы процедуру проводил именно тот врач, который впоследствии будет заниматься лечением болезни, особенно если она перешла в тяжелую стадию (всего их шесть). Конечно, вы можете прийти к доктору с готовыми результатами обследования. Но этой информации часто недостаточно. Доктору необходимо своими глазами увидеть то, что происходит с венами, и понимать, как они расположены, чтобы более точно подобрать необходимую схему лечения.
— Какие бывают методы решения проблемы?
— Как правило, патологические вены уже не работают должным образом, а лишь мешают кровотоку и могут быть опасны. Их нужно «выключить» из системы кровообращения, после чего все функции на себя возьмут близлежащие здоровые вены.
Методы могут быть разными, но это почти всегда хирургическое вмешательство. Сегодня достаточно хорошо зарекомендовали себя малохирургические методы:
Иногда методы комбинируют между собой. Решение по этому вопросу принимает врач.
Возникновение варикоза можно предотвратить
— После проведенных манипуляций нужно ли кардинально менять образ жизни?
— Правильный образ жизни — здоровый образ жизни. В качестве профилактики варикоза или повторения уже имевшейся проблемы стоит выполнять следующие правила:
Не стоит верить, что даже на начальных этапах лечения варикоза могут помочь мази, гели, пластыри или народные средства. Обращайтесь за консультацией к квалифицированным специалистам. Чем дольше вы затягиваете с профессиональным лечением, тем больше вероятность того, что заболевание перейдет в тяжелую стадию.
Фото: из архива медицинского центра «Конфиденс»
Что нужно знать пациентам, получающим химиотерапию
Химиотерапия – один из основных способов лекарственного лечения онкологических опухолей, осуществляемых введением химиопрепарата внутривенно. Большинство химиопрепаратов, вводимых пациентам, воздействуют как на опухолевые, так и неопухолевые клетки, поэтому при проведении процедуры, как правило, возникают побочные эффекты.
К сожалению, не бывает так, чтобы химиотерапия проходила совсем без осложнений, но они могут быть разной степени тяжести. При 1-2 степени тяжести появляются легкие симптомы, которые не влияют сильно на качество жизни: может быть небольшое подташнивание или ощущение дискомфорта, слабость – но это всё терпимо. 3-4 степень имеет выраженные симптомы, когда нарушается качество жизни пациента.
Если после проведения процедуры химиотерапии у пациента возникли тяжелые симптомы, необходимо обратиться к врачу, чтобы скорректировать лекарственный препарат или провести сопроводительную терапию. Как правило, при возникновении тяжелых симптомов онколог назначает пациенту дополнительные препараты, чтобы подготовить его к следующему курсу, потому что эффективность химиотерапии во многом зависит от того, соблюдаются ли интервалы между курсами.
На что нужно обращать внимание при введении химиопрепаратов?
Прежде чем вам начнут вводить химию, необходимо убедиться, что в месте ее введения нет воспаления, уплотнения, раны, травмы – это очень важно. При возникновении жжения, нужно сразу обратиться к врачу и уточнить, является ли это жжение нормальным. В некоторых случаях жжение – естественный процесс при хомиотерапии, а в каких-то случаях – это признак того, что вена повредилась и химиопрепарат поступает в окружающие ткани, необходимо принимать особые меры.
Почему это важно? Если препарат вышел за пределы вены, возникают воспаления, контрактуры. Это может быть чревато осложнениями, некрозом, тогда появляется необходимость обращаться к хирургу для иссечения ткани. Если вовремя сообщить о симптомах доктору, вам всегда смогут оказать необходимую помощь и неприятных последствий удастся избежать.
Тошнота и рвота – достаточно частые явления во время проведения химиотерапии. Их возникновение может быть связано с разными причинами. Важно еще перед началом химиолечения определить, находится ли пациент в группе риска. Чаще всего к ней относятся некурящие и непьющие женщины, а также молодые девушки. Пациенту, попадающему в группу риска, необходимо сообщить об этом своему доктору, чтобы совместно с ним определиться с выбором химиопрепарата.
Бывает, что тошнота и рвота связаны с психоэмоциональным настроем – когда пациент заходит в отделение, а его уже тошнит. В этом случае при проведении химиотерапии пациентам рекомендуется смотреть фильмы, слушать музыку, общаться, делать массаж – заниматься самыми приятными вещами.
Очень часто побочным эффектом химиотерапии являются жидкий стул и диарея. В такой ситуации важно не стесняться и своевременно сообщить об этом доктору – врач назначит противодиарейные средства. Также при расстройстве показано обильное питье – это поможет избежать обезвоживания организма.
Что делать, если у пациента, получающего химиотерапию, плохие вены?
Бывает, что у пациента, проходящего химиотерапию, плохие вены. В таком случае к процедуре лучше готовиться заранее. Для того чтобы сестре было легче работать, можно самостоятельно накачивать вену эспандером, мячиком или шариком, перед приходом на процедуру обернуть руку горячим полотенцем, носить теплую одежду, чтобы вены расширялись, пить достаточное количество воды и не приходить на химиотерапию на голодный желудок – это очень важно. Тогда медицинские сестры смогут легко попасть в вену и процедура будет менее дискомфортной.
Какие дополнительные возможности помощи людям, проходящим химиотерапию, есть в Красноярске?
Очень часто бывают ситуации, когда пациент, проходящий химиолечение, хочет получить второе мнение по поводу своего заболевания или способов его лечения, а возможности куда-то поехать нет. В центре эстетической медицины «Реновацио» пациенты могут получить второе экспертное мнение благодаря связи нашей клиники с клиниками Израиля, Москвы и Санкт-Петербурга.
Также в «Реновацио» предоставляется возможность обучения для родственников пациентов, проходящих химиолечение. Многие из них не знают, как правильно обеспечить уход на дому, к тому же это огромный эмоциональный стресс – не знать, как помочь своему близкому, любимому человеку. Даже укол бывает невозможно сделать из-за страха причинить боль. Здесь, мы готовы оказать помощь родственникам, научить их оказывать правильную поддержку.
В «Реновацио» пациент может обратиться за помощью между курсами химиотерапии, когда есть такая потребность: возникли осложнения, тошнит, упали лейкоциты или тромбоциты, появилась анемия. Для таких случаев у нас предусмотрен дневной и круглосуточный стационар, есть возможность проводить процедуры, которые Вам назначены лечащим доктором.
После окончания химиотерапии многие пациенты нуждаются в поддерживающем лечении – реабилитации. В Европе считается нормальным после химиолечения расписывать пациенту реабилитирующую программу. Такие реабилитирующие программы – план восстановления пациентов – мы делаем в нашем медицинском центре.
Медсестра реанимации: катетеризация вен
Поделиться:
Одна из основных обязанностей медсестры реанимации — это организация венозного доступа у пациента или, проще говоря, катетеризация вены. Катетер ставят в разных случаях: чтобы брать кровь на анализ (иногда анализы берут несколько раз в сутки, и колоть каждый раз заново — болезненно и травматично для пациента) или чтобы вводить больному препараты и питательные растворы. От обычного укола постановка катетера почти не отличается — нужно только, чтобы вена была прямая на определенном участке.
Куда можно колоть, а куда нельзя
Для выбора вены нужно примерно оценить, для чего вообще ставится катетер. Экстренным пациентам с тяжелыми травмами, кровотечениями или тем, кого готовят к полостной операции, ставят катетер большого диаметра, соответственно выбирают крупную вену. Бабушке сильно элегантного возраста, диагноз которой не так уж и серьезен, подбирают катетер поменьше — вены в этом возрасте чаще всего уже не те.
Как выбирают место для укола? Медсестры начинают с дистальных вен, т. е. тех, что находятся «на периферии»: вены кисти, предплечья. Также работает принцип восхождения от кисти выше (плохие вены на кисти — переходим на предплечье).

Хорошо видны вены на локтевом сгибе, но это место для катетеризации не очень подходит. Человек сгибает и разгибает руку, иногда ненамеренно, и катетер может перегнуться или надломиться. Хотя если катетер ставить не надо, а ожидается всего один-два укола — локтевой сгиб это то, что нужно. Вена на нем достаточно толстая и всё это выдержит.
В другом месте вена может быть и не видна, но при наложенном жгуте хорошо ощущаться пальцами (пальпироваться). В этом случае опытная медсестра сможет сделать укол, даже не видя вены. У некоторых больных не видно срединной локтевой вены, но можно нащупать другую, которая чуть ближе к наружной стороне руки, — подкожную латеральную (глазами ее тоже не видно). У меня были случаи, когда я попадала в такие вены практически вслепую — такая особенность есть и у моих вен, поэтому я о ней хорошо знаю.
Читайте также:
Профессия: врач-лаборант
Не стоит использовать для катетеризации мелкие вены — в них сложнее попасть и проблем с ними потом может быть больше (например, может начаться воспаление). Также не колют в вены ног (за исключением центральных бедренных) из-за высокого риска осложнений в виде флебитов (воспаления стенок сосудов). Подколенная вена неудобна из-за ее расположения, а остальные вены ног слишком тонкие.
Как понять, все ли правильно идет
Если что-то идет не так — обычно это видно сразу. Если под кожей вырастает припухлость или наливается синяк — иглу убираем, заменяем ее сухой стерильной повязкой (тугой), переходим к другой вене. Жечь и щипать в месте укола не должно, если вы чувствуете жжение и, опять же, видите припухлость, значит, игла все-таки прошла мимо. Снова повязка, можно еще наложить компресс из водки или разбавленного водой спирта.

Перед тем как вводить вам какие-либо препараты, врач должен расспросить вас об аллергии и медикаментах, которые вы принимаете. Позже медсестра может задать такие же вопросы — не потому, что ей нечего делать, это подстраховка ради вашего же здоровья. Например, если вы принимаете антикоагулянты — вещества, разжижающие кровь, — простой ваткой на место укола дело не обойдется, нужна будет повязка, холод на место укола, а руку (если кололи в руку) нужно будет подержать повыше.
Что такое «вен нет»
Иногда с уколом могут возникать проблемы из-за состояния вен пациента. Вена может лопнуть — это чаще происходит у пожилых людей с нарушениями обмена веществ. Колоть в такую вену уже нельзя — нужно наложить сухую стерильную повязку, а при гематоме — сделать компресс. После этого можно перейти к катетеризации вен на другой руке.
У онкологических пациентов, у тех, кто проходил длительные курсы лечения с внутривенными вливаниями, или у внутривенных наркоманов бывает так, что «вен нет». Руки покрыты так называемыми «дорожками», похожими на ожоги, и катетеризировать «сожженную» вену очень тяжело. Часто такие пациенты предлагают поставить катетер самостоятельно в подколенную вену, например, но это не вариант. Врач ставит им катетер в одну из центральных вен.
Как ставят катетер в центральную вену
Центральные вены — это «вены последней надежды». Постановка такого катетера — практически малая операция. Риск осложнений при катетеризации центральных вен довольно высок (сепсис, флебиты, кровь или воздух там, где их быть не должно), но сейчас катетер ставят в яремную вену под УЗИ-контролем — это безопаснее. Все это, конечно, делает только и исключительно врач, самим колоть в центральные вены категорически нельзя — это опасно для жизни.



 Читайте также:
Читайте также: