что делать если опухла спина
Миозит мышц спины
Миозит мышц спины – это воспалительный процесс, сопровождающийся болевым синдромом и образованием узелков в толще мышечной ткани. Протекает остро или хронически. Проявляется напряжением мышц и болями, преимущественно возникающими в утренние часы или после физической нагрузки. Для уточнения диагноза и определения причины миозита могут быть назначены общий и биохимический анализ крови, МРТ, анализ на антитела, электромиография и биопсия пораженных мышц. Лечение консервативное, включает в себя симптоматическую (обезболивающие и противовоспалительные препараты, физиопроцедуры) и патогенетическую терапию, направленную на устранение основного заболевания.
МКБ-10
Общие сведения
Миозит мышц спины – достаточно широко распространенная патология. Может наблюдаться при целом ряде инфекционных и неинфекционных заболеваний, быть острым или хроническим. Возникновение возможно в любом возрасте, страдают как мужчины, так и женщины. Чаще всего развивается миозит в области поясничного, реже – в области шейного и грудного отдела позвоночника. Лечение осуществляют травматологи-ортопеды.
Причины
Миозит мышц спины может быть как самостоятельным заболеванием, так и осложнением других патологических процессов. Наиболее распространенной причиной развития являются острые инфекционные болезни (грипп, ангина, ОРЗ). Кроме того, симптомы миозита могут появляться при паразитарных инфекциях и интоксикациях вследствие болезней обмена веществ, отравления наркотиками, алкоголем, некоторыми другими промышленными и бытовыми токсинами.
Предрасполагающими факторами развития миозита, по мнению специалистов в сфере травматологии и ортопедии, являются травмы, вирусные заболевания, переохлаждение, длительная физическая активность в условиях низких температур, чрезмерная нагрузка, недостаток двигательной активности, постоянное перенапряжение определенной группы мышц при выполнении профессиональных или бытовых обязанностей, продолжительное пребывание в неудобном положении, мышечные судороги, стрессы и нервное перенапряжение.
Классификация
Наряду с обычным миозитом выделяют особые формы заболевания: острый гнойный миозит, миозит при специфических инфекциях (туберкулезе, сифилисе), травматический оссифицирующий миозит, генетически обусловленный оссифицирующий миозит (прогрессирующая оссифицирующая дисплазия), идиопатический и ювенильный дерматомиозит и полимиозит, дерматомиозит и полимиозит при злокачественных опухолях и некоторых болезнях соединительной ткани.
Симптомы
Клиническая симптоматика миозита мышц спины во многом определяется причиной болезни. Общим признаком являются боли в определенной области спины (шейной, грудной, поясничной), возникающие после сна, затем постепенно уменьшающиеся и вновь увеличивающиеся при физической нагрузке или пребывании в неудобном положении. При осмотре выявляется отек (обычно незначительный) и напряжение мышц. Возможна нерезко выраженная гиперемия кожи в области поражения. Движения в переднезаднем и боковых направлениях обычно ограничены. Пальпация болезненна, при ощупывании определяются узелки и участки уплотнения. При хроническом миозите нередко выявляется атрофия воспаленной мышцы.
Шейный миозит обычно возникает после пребывания на сквозняке. Пациенты жалуются на боли с одной стороны (справа или слева), распространяющиеся от нижней части затылка до надплечья или плечевого сустава. При грудном и поясничном миозите боли чаще также односторонние. При воспалении мышц грудного отдела возможна иррадиация по ходу ребер. При миозите в области поясницы боль может быть как слабой, доставляющей незначительный дискомфорт, так и интенсивной, существенно ограничивающей движения и ходьбу.
Виды миозита
Острый гнойный миозит возникает вследствие инфицирования мышц спины при травмах кожи, распространении гнойной инфекции с соседних тканей (при пиодермии, фурункулезе, карбункуле) или заносе болезнетворных микроорганизмов с током крови. В качестве возбудителей могут выступать стрептококки, гонококки, пневмококки и палочка Эберта. Возможно формирование ограниченных гнойных очагов в виде одного или нескольких абсцессов или развитие флегмонозной формы заболевания.
Болезнь начинается остро. Возникает боль в спине, сопровождающаяся слабостью, разбитостью, головной болью и повышением температуры. Область поражения отечна, гиперемирована. Вначале мышца уплотнена, затем в мышечной ткани образуются очаги зыбления. На ранних стадиях лечение консервативное, пациентам назначают УВЧ и антибиотикотерапию. При формировании гнойника осуществляют вскрытие и дренирование.
Оссифицирующий миозит наблюдается редко и подразделяется на два подтипа: травматический и прогрессирующий. Первый подтип заболевания возникает после травм мышц спины и сопровождается образованием участка окостенения мышечной ткани в области повреждения. Протекает благоприятно, лечение – иссечение оссифицированного участка. Второй подтип является генетически обусловленным заболеванием, поражает не только мышцы спины, но и практически все группы мышц. Возникает в результате мутации генов, склонен к неуклонному прогрессирующему течению, заканчивается летальным исходом вследствие окостенения мышц, участвующих в дыхании и глотании.
Дерматомиозит – системное заболевание, поражающее скелетные и гладкие мышцы, а также кожу и внутренние органы. Если изменения кожных покровов отсутствуют, говорят о полимиозите. Возникает редко, женщины болеют чаще мужчин. Является мультифакторным заболеванием, к числу провоцирующих факторов относят инсоляцию, некоторые вирусные и бактериальные инфекции, а также прием ряда лекарственных препаратов. Может протекать остро, подостро или хронически. Сопровождается слабостью мышц верхней части спины (шейного отдела), брюшного пресса, тазового и плечевого пояса, поражением легких, сердца, суставов и желудочно-кишечного тракта. Лечение – прием глюкокортикоидов и цитостатиков.
Туберкулезный миозит мышц спины, как правило, возникает при переходе процесса с регионарных лимфатических узлов, позвонков и суставов позвоночника. В отдельных случаях наблюдается гематогенный перенос инфекции. Может протекать в виде типичного миозита, холодного абсцесса и мышечного склероза. Проводится противотуберкулезная терапия, при необходимости выполняются хирургические операции.
Сифилитический миозит обычно развивается в третичном периоде сифилиса, для вторичного сифилиса характерны летучие миалгии без признаков воспаления. Поражение мышцы, как правило, носит диффузный характер. В ряде случаев в грудино-ключично-сосцевидной мышце могут формироваться отдельные гуммы. Проводится противосифилитическая терапия.
Диагностика
Диагноз выставляется на основании жалоб больного, анамнеза (излишняя нагрузка, простуда, пребывание на сквозняке и т. д.) и данных объективных исследований. Параллельно проводится дифдиагностика миозита мышц спины с радикулитом и корешковым синдромом, осложняющими течение остеохондроза и спондилеза. Для выявления признаков воспаления назначают общий и биохимический анализ крови. Для исключения аутоиммунных процессов осуществляют анализ на антитела.
Для оценки состояния мышечной ткани больного направляют на МРТ мягких тканей и электромиографию. При подозрении на туберкулезную природу заболевания проводят рентгенографию позвоночника. В сомнительных случаях выполняют биопсию пораженной мышцы. При необходимости назначают консультации инфекциониста, ревматолога, эндокринолога, фтизиатра, венеролога и других специалистов.
Лечение миозита мышц спины
В остром периоде показан постельный режим. Для устранения болевого синдрома используют НПВП общего и местного действия. В последующем пациентов направляют на физиопроцедуры. При хроническом миозите показана гидротерапия, тепловые процедуры (озокерит, парафин), грязелечение, паровые лечебные души, светолечение, электрофорез с новокаином, йодом и ихтиолом, а также массаж и ЛФК. При значительной атрофии мышц применяют аденозинтрифосфорную и глютаминовую кислоту. Больных направляют на санаторно-курортное лечение.
Опухоли позвоночника
Причины
Опухоли позвоночника могут исходить из спинномозгового тяжа, в пределах мягких мозговых оболочек, покрывающие спинной мозг (интрадуральные), между мягкими мозговыми оболочками и костями (экстрадуральные) позвоночного столба, или они могут локализоваться в других местах.
Большинство опухолей позвоночника располагается экстрадурально. Это могут быть первичные опухоли, берущие начало в позвоночнике, или вторичные опухоли, которые являются результатом распространения рака (метастаза) из других органов (прежде всего легких, молочных желез, простата, почек или щитовидной железы).
Любой тип опухоли может встречаться в позвоночнике, включая лимфому, лейкозные опухоли, миеломную болезнь и другие. Небольшой процент опухолей позвоночника встречается в пределах расположения непосредственно нервов спинного мозга (чаще всего, это эпендимомы и другие глиомы).
Причина первичных опухолей спинного мозга и позвоночника неизвестна. Некоторые опухоли связаны с генетическими дефектами. Опухоли позвоночника и спинного мозга встречаются гораздо реже опухолей головного мозга.
По мере роста опухоли, происходит вовлечение тканей спинного мозга, корешков спинного мозга, кровеносных сосудов позвоночника и костных тканей. Воздействие опухоли вызывает симптомы, аналогичные другим компрессионным синдромам (травмам позвоночника). Кроме того, происходит ишемия тканей за счет инвазии опухолевых клеток или за счет давления на сосуды.
Факторы риска
Большинство из нас знает о некоторых из факторов риска, которые связаны с раком. Курение неправильное питание, химическое и радиационное воздействие, наличие у родственников рака, такого как рак молочной железы или рак яичника и гиперинсоляция являются общими факторами риска рака. Эти виды рака вообще встречаются в различных органах, метастазируют в позвоночник только после длительного развития в первичном очаге. В позвоночнике хорошо развита кровеносная система, и опухолевые клетки могут метастазировать в позвоночник из других органов гематогенно (с током крови). Боль в пояснице обычно не является первым симптомом злокачественного рака, исходящего из другой части тела. И поэтому, врачи обследуют пациента на потенциальное развитие первичного очага рака, но не наличие рака у пациента с болью в пояснице. Регулярные обследования молочной железы (маммографии), мазки (для определения рака шейки матки), рентгенография легких (для выявления рака легких), анализ кала на скрытую кровь (для выявления рака кишечника).
Типы опухолей позвоночника
Доброкачественные Опухоли
Термин доброкачественная опухоль используется для обозначения опухолей с низкой вероятностью распространения (метастазирования) в другие органы и ткани. Но, тем не менее, доброкачественные опухоли тоже могут вызвать большие проблемы, в связи с компрессией тканей или кровеносных сосудов. К счастью, большинство доброкачественных опухолей успешно лечатся.
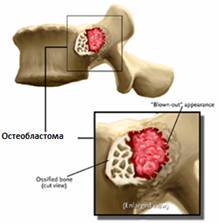
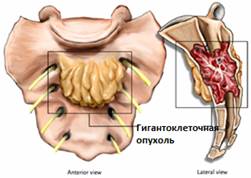
Злокачественные Опухоли
Медики используют термин злокачественный для указания возможной инвазии опухоли в другие ткани и органы. Соответственно, лечение злокачественных опухолей значительно сложнее, чем лечение доброкачественных опухолей (мене склонных к инвазивному росту)
Метастазы. Любая злокачественная опухоль может метастазировать в костную ткань, но наиболее вероятно распространение из следующих органов: молочная железа, предстательная железа, почки, щитовидная железа, и легкие. Гематогенное метастазирование может идти двумя путями по венозной системе или по артериальной системе. У позвоночника и его окружающих тканей хорошее кровоснабжение, причем с дренированием многих структур области малого таза через венозную систему называемую сплетением Бэтсона. Лимфатические каналы тоже могут быть путем метастазирования, но лишь в трети случаев. Распространение или метастазы опухолей откуда-либо из тела в позвоночник возможно после длительного периода роста опухоли в первичном очаге. Метастатические опухоли, как правило, сопровождаются выраженным болевым синдромом. Если метастатическая опухоль достаточно большая, то возможно компрессионное воздействие на спинной мозг, что может проявляться нарушением проводимости моторных функций конечностей, нарушениям функции кишечника и мочевого пузыря. Как правило, метастатический рак не излечим, и задача лечения направлена на уменьшение болевого синдрома и декомпрессию невральных структур (оперативными методами) и, таким образом, сохранение качества жизни пациента в максимально возможной степени. Хирургия, химиотерапия, и дозированная радиационная терапия помогают уменьшить боль при метастатическом поражении позвоночника.
Лейкоз. Различные формы лейкоза могут сопровождаться болями в пояснице или шее, причиной которых служит перерождение костной мозга позвонков. Но при лейкозе общие симптомы такие, как анемия, повышение температуры, общая слабость гораздо раньше беспокоят пациента, чем боли в спине.
Симптомы
Боли могут быть симптомом опухоли позвоночника особенно при резистентности к проводимому лечению и сопровождающиеся другими симптомами такими, как потеря веса, усталость. Боль может быть сильнее ночью, и не обязательно быть связана с уровнем активности. Когда же есть и другие неврологические симптомы (недержание кала, нарушение мочеиспускания, иррадиирущие боли), то подозрения в пользу опухолевой природы симптомов увеличиваются. Кроме того, имеет значение наличие гематом, кожных изменений или других проявлений возможного наличия опухоли в других частях тела.
Симптоматика зависит от локализации, типа опухоли, и общего состояния здоровья человека. Метастатические опухоли (те, которые распространились в позвоночник из других органов) часто прогрессируют быстро, в то время как первичные опухоли часто медленно прогрессируют в течение недель или года.
Интрамедуллярные (в пределах спинного мозга) опухоли обычно вызывают симптомы повреждения большей части туловища. Экстрамедуллярные (вне спинного мозга) опухоли могут развиваться в течение длительного времени прежде, чем вызвать повреждение нервов. Наиболее характерны для опухолей позвоночника следующие симптомы:
Боль в спине
Нарушения чувствительности
Моторные нарушения(мышечная слабость)
Диагностика
Большинство опухолей позвоночного столба обнаруживается при обычных обследованиях, проводимых при наличии болей в шее или пояснице. Обследование начинается с физического осмотра. При наличии опухолей в других органах необходимо информировать врача так, как это необходимо для адекватного обследования. Рентгенография применятся для диагностики костных изменений в позвоночнике. Но результаты рентгенографии не достаточно информативны. И когда возникает необходимость более четкой визуализации, как костной ткани, так и мягких тканей, то назначается КТ или МРТ. Кроме того, при подозрении на злокачественную опухоль в позвоночнике может быть назначена сцинтиграфия. Лабораторные исследования необходимы для уточнения характера опухоли и возможных осложнений со стороны других органов и систем (особенно при злокачественных опухолях).
Лечение
Тип опухоли, степень поражения позвоночника, локализация имеют значение для выбора метода лечения и прогноза. Нередко для выработки тактики лечения проводится консилиум врачей-хирургов, врачей-радиологов и онкологов. Современные методы лечения (хирургические, лучевая терапия, химиотерапия) при адекватном назначении помогают значительно улучшить прогноз для выживаемости в большинстве случаев опухолей позвоночника и сохранить достаточно высокое качество жизни.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
БОЛИ В СПИНЕ: болезненный мышечный спазм и его лечение миорелаксантами
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны тел смежных позвонков. Поражение межпозвонкового диска развивается вследствие его повторных травм (подъем тяжести, избыточная статическая и динамическая нагрузка, падения и др.) и возрастных дегенеративных изменений. Студенистое ядро, центральная часть диска, высыхает и частично утрачивает амортизирующую функцию. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем образуются трещины, к которым смещается студенистое ядро, образуя выпячивание (пролапс), а при разрыве фиброзного кольца — грыжу. В настоящее время созданы препараты, оказывающие структурно-модифицирующее действие на хрящевую ткань (старое название — хондропротекторы). Типичным представителем группы является препарат хондро, назначаемый курсом по 4 месяца (эффект сохраняется 2 месяца после отмены). В пораженном позвоночном сегменте возникает относительная нестабильность позвоночника, развиваются остеофиты тел позвонков (спондилез), повреждаются связки и межпозвонковые суставы (спондилоартроз). Грыжи межпозвонковых дисков наиболее часто наблюдаются в нижних поясничных дисках, реже — в нижних шейных и верхних поясничных, крайне редко — в грудных. Грыжи диска в тело позвонка (грыжи Шморля) клинически не значимы, грыжи диска в заднем и заднебоковом направлении могут вызвать сдавление спинно-мозгового корешка (радикулопатию), спинного мозга (миелопатию на шейном уровне) или их сосудов.
Кроме компрессионных синдромов возможны рефлекторные (мышечно-тонические), которые обусловлены импульсацией из рецепторов в ответ на изменения в дисках, связках и суставах позвоночника — болезненный мышечный спазм. Рефлекторное напряжение мышц вначале имеет защитный характер, поскольку приводит к иммобилизации пораженного сегмента, однако в дальнейшем этот фактор становиться причиной возникновения боли. В отличие от компрессионных синдромов остеохондроза позвоночника, которые встречаются относительно редко, болевые мышечные спазмы возникают в течение жизни практически у каждого второго человека.
Классический пример болезненного мышечного спазма представляет люмбаго (поясничный прострел), который характеризуется резкой, простреливающей болью в пояснице, развивающейся, как правило, при физической нагрузке (подъем тяжести и др.) или неловком движении. Больной нередко застывает в неудобном положении, попытка движения приводит к усилению боли. При обследовании выявляют напряжение мышц спины, обычно сколиоз, уплощение поясничного лордоза или кифоз.
Люмбалгия — боль в спине — и люмбоишиалгия — боль в спине и по задней поверхности ноги — развиваются чаще после физической нагрузки, неловкого движения или переохлаждения, реже — без каких-либо причин. Боли носят ноющий характер, усиливаются при движениях в позвоночнике, определенных позах, ходьбе. Для люмбоишиалгии характерна боль в ягодице, в задненаружных отделах ноги, не достигающая пальцев. При обследовании выявляют болезненность, напряжение мышц спины и задней группы мышц ноги, ограничение подвижности позвоночника, часто сколиоз, симптомы натяжения (Ласега, Вассермана и др.).
На шейном уровне могут возникать рефлекторные мышечно-тонические синдромы: цервикалгия и цервикобрахиалгия, которые чаще развиваются после физической нагрузки или неловкого движения шеи. Цервикалгия — боль в шейной области, которая нередко распространяется на затылок (цервикокраниалгия). Цервикобрахиалгия — боль в шейной области, распространяющаяся на руку. Характерно усиление болей при движениях в шее или, наоборот, при длительном статическом положении (в кино, после сна на плотной высокой подушке и др.). При обследовании выявляют напряжение шейных мышц, часто наблюдается ограничение движений в шейном отделе, болезненность при пальпации остистых отростков и межпозвонковых суставов на стороне боли.
При компрессии нервного корешка (радикулопатии) кроме болезненного мышечного спазма и ограничений подвижности в позвоночнике и конечностях выявляются чувствительные, рефлекторные и (или) двигательные нарушения в зоне пораженного корешка. На поясничном уровне чаще поражаются пятый поясничный (L5) и первый крестцовый (S1) корешки, реже — четвертый поясничный корешок и очень редко — верхние поясничные корешки. Радикулопатии нижних шейных корешков встречаются значительно реже.
Важно помнить, что боли в спине могут быть единственным симптомом при опухоли спинного мозга, сирингомиелии и других заболеваниях спинного мозга. Боли возникают при деструкции позвонков и поражении нервных корешков вследствие инфекционных процессов (туберкулезный спондилит, спинальный эпидуральный абсцесс), новообразованиях (первичные и метастатические опухоли позвоночника, миеломная болезнь), дисметаболических нарушениях (остеопороз, гиперпаратиреоз, болезнь Педжета). Боль в спине может быть следствием перелома позвоночника, его врожденных или приобретенных деформаций (сколиоза и др.), стеноза позвоночного канала, спондилолистеза, анкилозирующего спондилоартрита.
Она возможна при различных соматических заболеваниях (сердца, желудка, поджелудочной железы, почек, органов малого таза и др.) по механизму отраженных болей.
Обследование пациента с болью в спине требует тщательности. Нельзя любые боли в спине списывать на «остеохондроз» — состояние, которое при рентгенологическом исследовании выявляется у большинства людей среднего и пожилого возраста. Для неврологических проявлений остеохондроза позвоночника и миофасциальных болей характерны болезненный мышечный спазм и ограничение подвижности позвоночника.
Диагноз рефлекторных и компрессионных осложнений остеохондроза основывается на клинических данных и требует исключения других возможных причин болей в спине. Рентгенографию позвоночника используют, в основном, для исключения врожденных аномалий и деформаций, воспалительных заболеваний (спондилитов), первичных и метастатических опухолей. Рентгеновская КТ или МРТ позволяет выявить грыжу диска, определить ее размеры и локализацию, а также обнаружить стеноз позвоночного канала, опухоль спинного мозга.
Диагноз миофасциальных болей основывается на клинических данных (выявление болезненного мышечного напряжения одной или нескольких мышц) и требует исключения других возможных причин боли; дифференциальный диагноз с рефлекторными синдромами (мышечно-тоническими синдромами) вследствие остеохондроза позвоночника часто вызывает сложности; возможно сочетание этих заболеваний.
Лечение рефлекторных синдромов и радикулопатий вследствие остеохондроза основывается в остром периоде на обеспечении покоя — больному рекомендуется избегать резких наклонов и болезненных поз. Предписаны постельный режим в течение нескольких дней до стихания резких болей, жесткая постель (щит под матрац), прием миорелаксантов центрального действия, при необходимости — также дополнительно анальгетиков, нестероидных противовоспалительных средств. Для облегчения передвижения в этот период следует надеть шейный или поясничный корсет (фиксирующий пояс). Можно использовать физиотерапевтические анальгезирующие процедуры, втирание обезболивающих мазей, компрессы с 30–50-процентным раствором димексида и новокаином, новокаиновые и гидрокортизоновые блокады. При ослаблении болей рекомендуют постепенное увеличение двигательной активности и упражнения на укрепление мышц.
При хроническом течении рефлекторных синдромов и радикулопатий могут быть эффективны мануальная терапия, рефлексотерапия, физиотерапевтическое лечение, санаторно-курортное лечение. Хирургическое лечение (удаление грыжи диска) необходимо в тех редких случаях, когда возникает сдавление спинного мозга или корешков конского хвоста. Хирургическое лечение также показано при дискогенной радикулопатии, сопровождающейся выраженным парезом, и при длительном (более трех-четырех месяцев) отсутствии эффекта от консервативного лечения и наличии большой грыжи диска. Для профилактики обострений остеохондроза рекомендуют избегать провоцирующих факторов (подъем больших грузов, ношение тяжелой сумки в одной руке, переохлаждение и др.), регулярно заниматься лечебной гимнастикой.
При миофасциальных болях необходимо, чтобы мышца находилась в покое в течение нескольких дней. В качестве лечения можно назначать упражнения на растяжение мышц (постизометрическая релаксация), физиотерапию, рефлексотерапию или местное введение анестетиков в триггерные зоны, компрессы с димексидом и анестетиками.
Как уже было отмечено, и при острых болях, и при хронических болевых синдромах большое значение имеет лечение болезненного мышечного спазма. Тоническое напряжение мышц может не только само по себе быть причиной боли, но и способно вызвать деформацию и ограничивать подвижность позвоночника, а также обуславливать компрессию проходящих вблизи нервных стволов и сосудов. Для его лечения помимо нестероидных противовоспалительных средств, анальгетиков, (например, нимулид в форме трансдермального геля для местной терапии или в форме лингвальных таблеток при остром болевом синдроме), физиотерапии и лечебной гимнастики в качестве препаратов первого ряда применяют миорелаксанты — препараты, способные разорвать «порочный круг» болевого синдрома [2].
Для лечения болезненного мышечного спазма миорелаксанты используются внутрь или парентерально. Снижая рефлекторное мышечное напряжение, миорелаксанты уменьшают боль, улучшают двигательные функции и облегчают проведение лечебной физкультуры. Лечение миорелаксантами начинают с обычной терапевтической дозы и продолжают до тех пор, пока сохраняется болевой синдром; как правило, курс лечения составляет несколько недель. В ходе целого ряда исследований удалось доказать, что при болезненном мышечном спазме добавление к стандартной терапии (нестероидные противовоспалительные средства, анальгетики, физиотерапия, лечебная гимнастика) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника.
В качестве миорелаксантов применяются мидокалм, баклофен и сирдалуд. Миорелаксанты обычно не комбинируют друг с другом. Для снятия болезненных мышечных спазмов можно также использовать диазепам (седуксен, реланиум) в индивидульно подобранной дозе.
Сирдалуд (тизанидин) — агонист α-2 адренергических рецепторов. Препарат снижает мышечный тонус вследствие подавления полисинаптических рефлексов на уровне спинного мозга, что может быть вызвано угнетением высвобождения возбуждающих аминокислот и активацией глицина, снижающего возбудимость интернейронов спинного мозга; сирдалуд обладает также умеренным центральным анальгезирующим действием. При приеме внутрь максимальная концентрация сирдалуда в крови достигается через час, прием пищи не влияет на его фармакокинетику. Начальная доза препарата составляет 6 мг в сутки в три приема, средняя терапевтическая доза — 12—24 мг в сутки, максимальная доза — 36 мг в сутки. В качестве побочных эффектов отмечаются сонливость, головокружение, незначительное снижение артериального давления; требуется осторожность при приеме препарата больными пожилого возраста.
Мидокалм (толперизон) в течение длительного времени широко используется при лечении рефлекторных и компрессионных осложнений дегенеративно-дистрофических изменений позвоночника (остеохондроз, спондилез, спондилоартроз) и миофасциальных болей [3]. Мидокалм оказывает преимущественно центральное миорелаксирующее действие. Снижение мышечного тонуса при приеме препарата связывается с угнетающим влиянием на каудальную часть ретикулярной фармации и подавлением спинно-мозговой рефлекторной активности. Препарат обладает умеренным центральным анальгезирующим действием и легким сосудорасширяющим влиянием. Прием мидокалма начинают с 150 мг в сутки три раза в день, постепенно увеличивая дозу до получения эффекта, у взрослых обычно до 300—450 мг в сутки. Для быстрого эффекта препарат вводится внутримышечно по 1 мл (100 мг) два раза в сутки или внутривенно по 1 мл один раз в сутки.
Эффективность и безопасность применения мидокалма при болезненном мышечном спазме доказана в ходе двойного слепого плацебо-контролируемого исследования [4]. В восьми исследовательских центрах 110 больных в возрасте от 20 до 75 лет методом рандомизации получали мидокалм в дозе 300 мг в сутки или плацебо в сочетании с физиотерапией и реабилитацией в течение 21 дня. В качестве объективного критерия эффективности лечения рассматривают болевой порог давления, измеряемый с помощью специального прибора (Pressure Tolerance Meter) в 16 симметричных точек туловища и конечностей. Кроме того, пациенты субъективно оценивали свое состояние по интенсивности боли, ощущению напряжения мышц и подвижности позвоночника; врач также оценивал напряжение мышц и подвижность позвоночника. Перед началом лечения и после его окончания проводилось развернутое клиническое и лабораторное обследование, включая ЭКГ, измерение артериального давления, биохимический анализ крови по 16 показателям.
Согласно результатам исследований, применение мидокалма достоверно снижает болезненный мышечный спазм, измеряемый объективно инструментальным методом. Различие между группами лечения и плацебо, которое отмечалось уже на четвертый день, постепенно увеличивалось и становилось статистически достоверным на 10-й и 21-й дни лечения, которые были выбраны в качестве конечных точек для доказательного сравнения. Анализ субъективной оценке результатов лечения, данной врачами и пациентами после его окончания (через 21 день), показал, что в группе больных, получавших мидокалм, достоверно чаще результаты лечения оценивались как очень хорошие, тогда как в группе плацебо эффект существенно чаще отсутствовал. Согласно субъективной оценке результатов лечения, данной больными после его окончания (через 21 день), каких-либо значимых различий, касающихся переносимости мидокалма и плацебо, выявлено не было. У подавляющего большинства больных отмечалась хорошая переносимость мидокалма. Результаты ЭКГ, биохимические и гематологические показатели в группе пациентов, принимавших как мидокалм, так и плацебо, также не различались.
Важно отметить, что более половины (62%) пациентов, включенных в исследование, получали другие виды терапии до начала исследования, и у большинства из них (68%) при этом не отмечалось улучшения. Это свидетельствует об эффективности мидокалма в лечении болезненного мышечного спазма, резистентного к другим видам терапии.
Введение мидокалма парентерально позволяет быстро снять боль и уменьшить мышечное напряжение. При вертеброгенном мышечно-тоническом синдроме внутримышечное введение 100 мг мидокалма ослабляет боль уже через 1,5 ч, а лечение мидокалмом в течение недели по 200 мг/сут в/м, а затем на протяжении двух недель по 450 мг/сут перорально имеет достоверное преимущество над стандартной терапией; при этом терапия мидокалмом не только позволяет уменьшить боль, но и снимает тревожность, повышает умственную работоспособность [1].
При болезненном мышечном спазме достоинствами мидокалма помимо эффективного миорелаксирующего и обезболивающиего эффекта являются отсутствие побочных эффектов и хорошее взаимодействие с нестероидными противовоспалительными средствами, что во многих случаях позволяет уменьшить дозу последних и вследствие этого ослабить или даже полностью устранить их побочные эффекты, не снижая эффективности лечения.
Важным преимуществом мидокалма перед другими миорелаксантами является отсутствие седативного эффекта и мышечной слабости при его приеме. Это преимущество доказано в ходе двойного слепого плацебо-контролируемого исследования [5]. В исследовании вошли 72 здоровых добровольца в возрасте от 19 до 27 лет (средний возраст — 21,7 лет). Исследование проводилось в течение восьми дней, все это время добровольцы методом рандомизации получали 150 или 450 мг мидокалма в сутки в три приема либо плацебо — также в три приема. Нейропсихологические исследования осуществляются утром в первый и последний (восьмой) дни исследования до и после приема мидокалма через 1,5, 4 и 6 ч либо плацебо. Результаты исследования не показали каких-либо существенных различий в скорости сенсомоторных реакций и быстроте выполнения различных психологических тестов через 1,5, 4 и 6 ч после приема мидокалма в дозе 50 или 150 мг либо плацебо. Аналогичные исследования, проведенные на восьмой день с начала приема мидокалма, также не показали существенных различий в сравнении с группой плацебо. Это свидетельствует о хорошей переносимости мидокалма и возможности назначения его в тех случаях, когда по роду деятельности пациенту требуется сохранить быстроту реакций и способность концентрировать внимание, в том числе при вождении автомобиля.
Таким образом, болезненный мышечный спазм представляет собой одну из наиболее распространенных причин болей в спине (вследствие рефлекторных синдромов остеохондроза или миофасциальных болей). В таких случаях рекомендуется применение миорелаксантов в комбинации с различными лекарственными средствами, физиотерапией и лечебной гимнастикой. В последние годы доказана эффективность и безопасность миорелаксанта мидокалма, который не вызывает седативного эффекта и выпускается в форме для парентерального введения с целью быстрого купирования болевого синдрома.
Литература.
В. А. Парфенов, доктор медицинских наук, профессор ММА им. И. М. Сеченова
Т. Т. Батышева, кандидат медицинских наук Поликлиника восстановительного лечения №7 Москвы