что делать если прищемил палец дверью до крови
Что делать при ушибе пальца на руке?
Часто люди не воспринимают ушиб пальца на руке как серьёзную травму, пытаются справиться с ней самостоятельно. Но из-за неправильного лечения развиваются тяжёлые осложнения, повреждённый палец может полностью или частично потерять подвижность.
Причины ушибов пальцев рук
Ушиб – повреждение мягких тканей с сохранением целостности и костей, иногда наблюдаются незначительные царапины на коже.
Почему возникают ушибы:
Разновидности травмы
Ушибы классифицируют в зависимости от степени тяжести травмы и места локализации повреждённого участка.
Какие бывают ушибы:
Ушибы часто сопровождаются вывихами, переломами, наколами, ожогами и обморожением, последствия травмы, как выглядит ушибленный палец можно увидеть на фото.
Симптомы ушибленного пальца
Признаки ушиба зависят от вида травмы, наиболее тяжёлые повреждения возникают после удара молотком или другим тяжёлым предметом. Основные симптомы – возникает сильная, резкая боль, ушибленный палец краснеет, отекает, плохо двигается, ощущается сильная пульсация или онемение из-за нарушения целостности стенок сосудов.
Основные проявления ушиба в зависимости от степени тяжести:
Как отличить ушиб от перелома?
Признаки ушиба, вывиха и перелома во многом схожи, но есть несколько симптомов, которые позволяют отличить одну травму от другой. Но только рентген позволяет определить степень тяжести повреждений, исключить наличие трещин или нарушения целостности костей.
При вывихе наблюдается деформация сустава, двигательные функции заметно нарушены, кожа в месте удара краснеет, а травмированный орган белеет.
Признаки закрытого перелома:
При открытом переломе возникает сильное кровотечение, сквозь рану проступают обломки костей. Вправлять самостоятельно ничего нельзя, наложите жгут немного выше повреждённого участка, немедленно доставьте пострадавшего в травмпункт.
Если надавить на край пальца, при переломе резкая боль охватывает всю кисть, при ушибе подобный симптом отсутствует.
Что делать при ушибе пальца на руке?
Если человек ударил или выбил палец, то нужно оказать ему первую помощь, при тяжёлых травмах обратиться к травматологу – после осмотра и диагностики врач назначит лекарства, расскажет о правилах применения препаратов и продолжительности лечения. Если выбит сустав, порвано сухожилие, потребуется небольшая операция.
Первая помощь
После ушиба сразу снимите украшения с пальцев, по мере роста отёчности сделать это будет сложнее, кольцо будет препятствовать нормальному кровообращению.
Правила оказания доврачебной помощи:
Если человек выбил палец, то, вылетевшую при ушибе фалангу, необходимо зафиксировать шиной, её можно сделать из любых твёрдых палочек.
Ушибленный палец нельзя греть, любые согревающие процедуры и средства можно использовать минимум через 24 часа после травмирования. Сразу после травмы противопоказаны и растирания, массаж, приём сильнодействующих препаратов без назначения врача.
Как правильно забинтовать ушибленный палец
До осмотра врача травмированный палец нужно обязательно зафиксировать эластичным бинтом, чтобы избежать любых движений.
Правила наложения повязки:
Если не получается наложить повязку, можно склеить пальцы попарно лейкопластырем – повреждённый безымянный или указательный палец прикрепить к среднему.
Лекарства
Правильно подобранные препараты позволят устранить неприятные ощущения, избежать развития осложнений, при тяжёлых травмах, помимо медикаментозной терапии накладывают гипсовую лангету на повреждённый палец.
Продолжительность медикаментозного лечения – 15–20 дней, но боль обычно исчезает уже на 4–5 сутки после травмы. При сильном вывихе носить фиксирующую повязку нужно 4–5 недель.
При III и IV степени ушиба после устранения острой боли, назначают физиопроцедуры – УВЧ, массаж, электрофорез.
Народные средства
Лёгкие ушибы проходят в течение 4–7 дней, ускорить процесс выздоровления помогут методы нетрадиционной медицины.
Что можно делать в домашних условиях:
При тяжёлых формах ушиба народные рецепты используйте только в комплексе с лекарственными средствами.
Лечебная физкультура
Первое время тревожить больной орган нельзя, но мере выздоровления, когда боль становится тупой и приглушённой, нужно начинать выполнять гимнастику для восстановления подвижности сустава, улучшения кровообращения.
Начинать гимнастику с 3–4 повторений, постепенно увеличивая количество и амплитуду движений, при появлении резкой боли занятия прекратить.
Возможные последствия и осложнения
Любой сильный ушиб опасен, поскольку происходит разрыв мышц и сухожилий. Если человек прибил палец и пострадал ноготь, то пластина постепенно отмирает и отслаивается, что часто приводит к развитию воспалительных, гнойных процессов.
После сильного удара по пальцу в суставной сумке скапливается жидкость, развивается гемартроз – повреждённый орган полностью теряет подвижность, требуется хирургическое вмешательство. Если не лечить травму, начинает развиваться артрит – утолщаются в суставы, любое движение причиняет боль, признаки могут появиться через несколько недель, месяцев.
После ушиба часто нарушается чувствительность, двигательные функции пальцев, при открытых ранах развиваются воспалительные процессы, что может спровоцировать развитие сепсиса или остеомиелита, при самолечении перелома образуется ложный сустав.
Важно! Ушибы у детей – частая проблема, после травмы ребёнка покажите врачу, особенно если наблюдается обширная опухоль или гематома.
Ушибы пальцев на руке – одна из наиболее распространённых бытовых и производственных травм, при незначительных повреждениях неприятные ощущения исчезают в течение 3–5 дней, при наличии осложнений терапия может продлиться несколько месяцев. Своевременная и правильно оказанная первая помощь, применение эффективных препаратов, соблюдение
Сравниваем детские мази от ушибов
Виды повреждений мягких тканей у детей
При рассмотрении травматических повреждений у детей необходимо упомянуть, что данный вопрос довольно обширный и трудоемкий. Ведь не зря существует отдельная наука, изучающая данные вопросы – травматология. Мы постараемся рассмотреть данную тематику со стороны педиатрии.
В связи с этим мы остановимся более подробно на таких повреждениях, как:
Данные повреждения, согласно классификации, можно отнести к закрытым повреждениям мягких тканей.

Ниже рассмотрим каждый вид повреждения, а также его признаки у малыша.
Сотрясение
Под сотрясением понимают механическое действие на организм, которое приводит к функциональным изменениям со стороны органа без видимых повреждений. Говоря о сотрясении, часто подразумевают сотрясение головного мозга.
Симптомы сотрясения головного мозга:
Стоит отметить, что травма головы малыша всегда требует консультации врача с проведением ряда инструментальных методов обследования.
Ушиб
Симптомы ушиба у малыша:
Разрыв
Разрывом, в отличии от ушиба, называют такое поражение мягких тканей, при котором происходит нарушением анатомической целостности.
Выделяют:
Разрывы связок сопровождаются сильной болью, отеком, а также появлением гематомы. Характерно также нарушение функции пораженного сустава. Разрывы мышц происходят реже. Такое повреждение обычно развивается при большом воздействии тяжести, сильном ударе по сокращенным мышцам, быстром сильном сокращении. Для разрыва мышц характерны различные симптомы, все зависит от степени разрыва. Как правило, у детей возникают неполные разрывы. У детей появляется мгновенная сильная боль, после чего характерно появление отечности и гематомы. Механизм формирования разрыва сухожилий схожий с механизмом разрыва мышц. При разрыве сухожилий дети жалуются на боль, отмечается конкретное место наибольшей болезненности в месте разрыва. Наиболее характерным симптомом, позволяющим отличить от других повреждений, является потеря функции мышцей, чье сухожилие повреждено.
Первая помощь при травме у ребенка
Какую лучше мазь использовать в зависимости от возраста, а также какая из них будет более эффективной рассмотрим далее.
Рейтинг детских мазей от ушибов
При выборе мази от ушибов необходимо учитывать возраст малыша, а также степень выраженности повреждений. Также очень важно обратить внимание на индивидуальную переносимость лекарственного средства.
Для снятия симптомов ушиба у детей используют такие мази:
В подростковом возрасте возможно использование более широкого круга лекарств, в том числе и мазей от ушибов. Перечислим наиболее эффективные из них:
Стоит отметить, что согревающие (местнораздражающие) мази используют не в первые часы после травмы, а спустя 3-4 суток. В первые часы предпочтение отдается обезболивающим и охлаждающим средствам.
Мазей от ушибов и растяжений для детей существует большое количество. Очень важно подобрать наиболее подходящее средство для вашего ребенка. Все зависит от вида травмы, а также от возраста пациента. Важно помнить, что мазь лечит не заболевание, а лишь симптом. Не занимайтесь самолечением, при возникновении травматических повреждений у малыша, обращайтесь к педиатру и травматологу.
Лечение травм ногтя и ногтевого ложа
Подногтевые гематомы
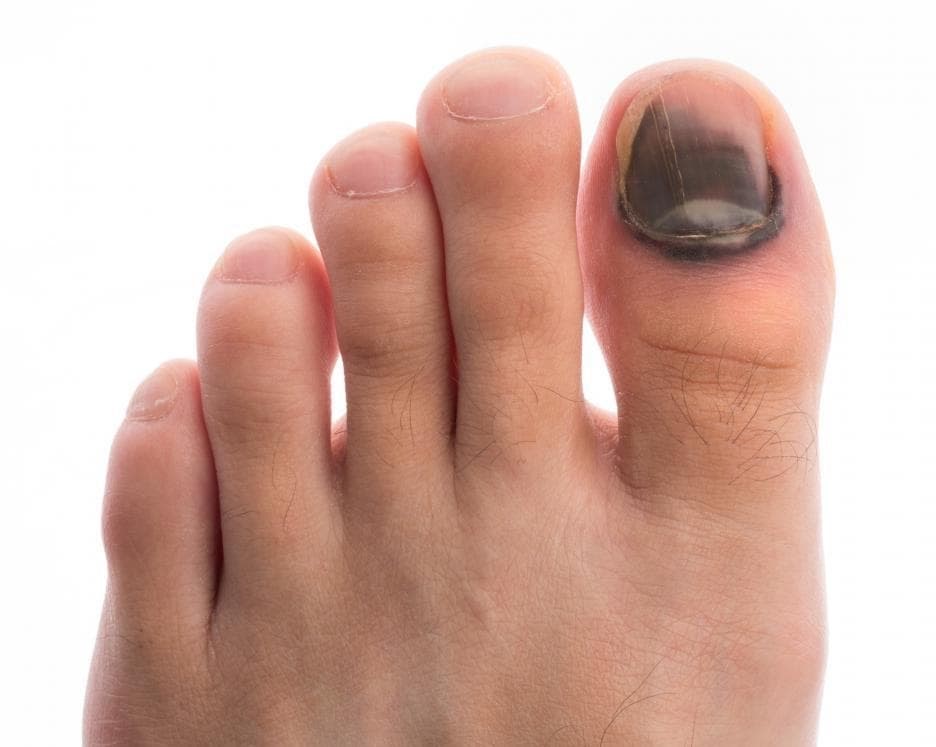
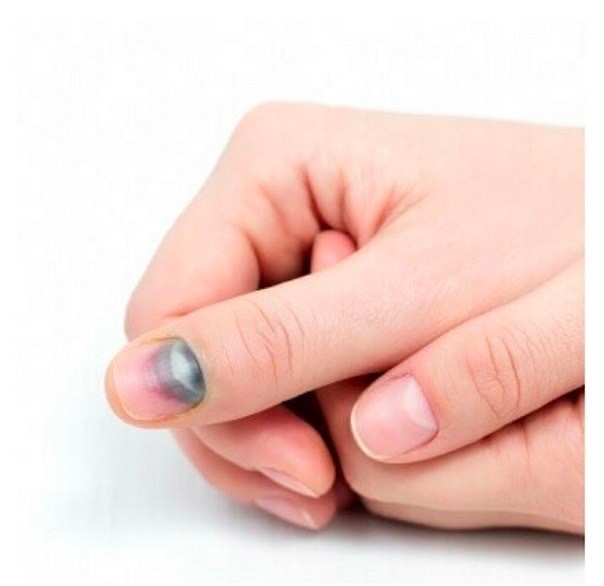
Подногтевая гематома выглядит как синяк, располагающийся под ногтевой пластиной. Он образуется в результате повреждения мелких кровеносных сосудов под ногтем, что приводит к скоплению крови между ногтем и ногтевым ложем.
По мере образования сгустков крови цвет гематомы может меняться от красного или фиолетового до коричневого или черного.
По мере роста гематомы, она становится все более болезненной, поскольку кровь скапливается в ограниченном пространстве под ногтем и оказывает давление на нежную кожу ногтевого ложа. Инфицирование и воспаление ногтевого ложа усиливает дискомфорт и болевые ощущения.
В ряде случае ноготь отрывается от ногтевого ложа.
Порезы или рваные раны
Часто такой вид повреждений сопровождается также и развитием гематом.
Авульсия
Авульсия представляет собой частичный или полный отрыв ногтя от ногтевого ложа.
Обычно это происходит из-за того, что ноготь раздавлен или получил травму при сильном ударе. Авульсия причиняет значительную боль и требует длительного восстановления.
Уход при незначительных травмах
Пациент часто может самостоятельно лечить повреждение ногтя в домашних условиях:
Лечение у врача
Незначительные повреждения ногтевого ложа, включая подногтевые гематомы, часто заживают сами по себе, особенно когда других повреждений нет.
Получение профессионального лечения может помочь обеспечить надлежащее заживление ногтевого ложа, образуя гладкую поверхность, на которой может расти новый ноготь.
Врач может удалить крупную подногтевую гематому, просверлив специальным аппаратом/насадкой небольшое отверстие в ногте и удалив скопившуюся кровь. Это называется трепанацией.
Если сформировавшаяся гематома занимает более половины ногтевого ложа, врач может удалить ноготь и восстановить ногтевое ложе и матрицу — область у основания, которая отвечает за формирование нового ногтя.
Если ноготь или матрица сильно повреждены, врач может удалить ноготь или его часть и восстановить ногтевое ложе.
Врач накладывает швы на ногтевое ложе, чтобы восстановить его, и по возможности снова закрепляет ноготь, чтобы обеспечить защиту и поддержку, пока растет новая ногтевая пластина.
При невозможности сохранения поврежденного ногтя, в ряде случаев может применяться протез ногтя, который постепенно будет продвигаться вперед по мере роста нового ногтя.
Пациентам с травмами ногтевого ложа может потребоваться курс антибактериальной терапии для предотвращения или лечения инфекции. В ряде случаев может понадобиться вакцинация против столбняка, а также выполнения рентгенографического исследования для исключения повреждения костей.
В зависимости от тяжести травмы полное восстановление может занять 6-9 месяцев.
Важно помнить, что отсутствие своевременной медицинской помощи хоть и не угрожает жизни пациентов в подавляющей большинстве случаев, но может приводить к нарушению или полному прекращению роста ногтя и формированию косметического дефекта.
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
От царапины до столбняка один шаг?
В наше время столбняк утратил былой «авторитет» среди людей: благодаря вакцинации многие забыли, насколько грозной может быть эта болезнь.
Теплые деньки – хороший повод для отдыха на природе. Взрослые с удовольствием выбираются на рыбалку или в поход в лес, дети достают запылившиеся на балконе велосипеды и самокаты, а противники активного отдыха всегда найдут, чем занять себя на даче.
Но, к сожалению, независимо от того, экстремально ли вы катаетесь на роликах по парку или меланхолично чините забор на приусадебном участке, травмы – это неизбежность, с которой стоит смириться. Смириться, но никак не игнорировать. Потому что иначе разбитые коленки станут меньшей из проблем, а большей – столбняк.
Если бы среди ядов биологического происхождения проводился конкурс, тетаноспазмин уверенно занял бы второе место, уступив по смертоносности только ботулотоксину.
Попав в кровь, он медленно и планомерно поражает нервную систему. А начинается все невинно: с повышения температуры, недомогания, пульсирующей боли в месте повреждения и легких судорог.
Затем происходит спазм мимических мышц, который в медицинских кругах носит название «сардоническая улыбка». Улыбка эта не имеет никакого отношения к радости, а наоборот: говорит о прогрессировании болезни. Потому что то, что происходит потом, приятным никак не назовешь: из-за спазма мышц глотки человек не может глотать, а болезненные судороги постепенно охватывают все тело. Спина выгибается, голова запрокидывается назад – такая судорожная поза называется опистотонус. Но и это еще не все.
Откуда споры столбняка попадают в землю? Клостридии живут и размножаются в кишечнике у некоторых теплокровных животных, кстати в кишечнике человека они тоже могут неплохо существовать. Во внешнюю среду споры выделяются с экскрементами, а при травме грязным гвоздем или, скажем, проволокой, возбудитель попадает в организм человека.
А что будет, если клостридию съесть? Да ничего, ферментами желудочно-кишечного тракта она не разрушится, но и слизистой кишечника не всосется, поэтому возбудитель столбняка безопасен при попадании в организм через рот.
Обширную глубокую рану с рваными краями хорошо обработать в домашних условиях получится вряд ли, поэтому лучше обратиться в лечебное учреждение, где проведут все необходимые мероприятия по предотвращению развития столбняка.
Если человек получил две прививки более 5 лет назад или одну более 2 лет назад или не привит вовсе, необходим не только противостолбнячный анатоксин, но и противостолбнячный иммуноглобулин человека (ПСЧИ) или сыворотка противостолбнячная лошадиная (ПСС) – это готовые антитела, которые начнут защищать организм сразу же.
Будьте внимательны: перед введением ПСС врач должен провести внутрикожную пробу с разведенной сывороткой, чтобы предотвратить развитие аллергической реакции на чужеродный белок.
Если же у человека на руках есть документальное подтверждение о полном курсе вакцинации, проведенном не более 5 лет назад, то он молодец и может порадоваться своей предусмотрительности в полной мере, потому что в таком случае экстренное введение препаратов не требуется.
Взрослым с 18 лет рекомендуются повторять прививку против столбняка каждые 10 лет.
В заключении о профилактике травм. Вряд ли получится избежать их вовсе, но осторожность еще никому не вредила. Внимательно относитесь к здоровью, вовремя прививайтесь, чтобы знать о столбняке только понаслышке.