что делать если ребенок снова заболел после выздоровления
Доктор Комаровский: Дети болеют ОРЗ чаще взрослых – это норма, это закон жизни
В специальной медицинской литературе нередко встречается аббревиатура ЧБД. Стандартная расшифровка – часто болеющие дети. Иногда употребляется выражение «часто и длительно болеющие дети».
Созревание иммунной системы
В поликлиниках часто болеющие дети находятся на особом диспансерном учете. Но посмотрим на ситуацию объективно: стоит ли беспокоиться или эта статистика условна? Взрослые ведут менее здоровый образ жизни, чем их дети, но болеют ОРЗ намного реже. Хотя каждому из нас мамы рассказывали, что в детстве мы болели по 10 раз в год, а потом реже и реже. Это закон жизни: дети болеют ОРЗ чаще взрослых – это норма.
Ребенок рождается с незрелой иммунной системой, нужно время на ее формирование. Малышей окружает много людей, каждый из которых – носитель огромного количества вирусов и бактерий. Ребенку предстоит выработать к этим микроорганизмам иммунитет. Но природа сделала все, чтобы частые детские болезни были не опасными. Организм детей легко справляется с ОРЗ. И каждая встреча с вирусом – это тренировка, формирование, совершенствование иммунитета. Чем все это закончится? Часто болеющий ребенок станет взрослым и здоровым родителем.
Терпеть или лечить?
Сколько бы я ни призывал родителей относиться к детским болезням спокойно, удается это не всем. Иной раз мама буквально не может посчитать, сколько раз за год ребенок болел ОРЗ – они просто не заканчиваются. Но родители должны знать, что врожденные нарушения иммунитета, так называемые первичные иммунодефициты – это большая редкость. Они проявляются не просто частыми ОРВИ, а тяжелыми ОРВИ с опаснейшими бактериальными осложнениями, которые с трудом поддаются лечению. Врожденный иммунодефицит – это состояние смертельно опасное и не имеет отношения к двухмесячному насморку. С другой стороны, частые ОРЗ могут быть следствием вторичного иммунодефицита – то есть ребенок родился здоровым, но какие-то внешние факторы мешают нормальному развитию его иммунитета.
Главный вывод: если нормальный от рождения ребенок не вылезает из болезней, значит, у него конфликт с окружающей средой. Есть два варианта помощи: попытаться с помощью лекарств примирить ребенка со средой или попробовать изменить окружающую среду, чтобы она ребенка устраивала.
Окружающая среда
Формирование и функционирование системы иммунитета ребенка обусловлено его образом жизни. Если ребенок часто болеет ОРЗ, никакими таблетками не решить эту проблему. Устраняйте конфликт с окружающей средой, изменяйте образ жизни.
Жилье. Организовать ребенку детскую комнату, где нет накопителей пыли, все подлежит влажной уборке и регулярному проветриванию. Ночная температура – 18°С, влажность – 50–70%. Мягкие игрушки – накопители пыли, аллергенов и микроорганизмов.
Питание. Никогда не заставлять ребенка есть. Идеально кормить тогда, когда еду выпрашивает. Пресекать перекусы, не злоупотреблять заморскими продуктами, слишком не разнообразить питание. В качестве сладостей – сухофрукты, а не шоколадки.
Питье. По желанию – минеральная вода, компоты, морсы, фруктовый чай. Температура напитков – комнатная.
Одежда. Достаточный минимум, поскольку потливость вызывает болезни чаще, чем переохлаждение. На ребенке не должно быть больше предметов одежды, чем на родителях.
Прогулки. Ежедневные, активные, желательно перед ночным сном.
Спорт. Идеальны занятия на свежем воздухе, а не в замкнутом пространстве. Плавание в бассейне нецелесообразно для ЧБД.
Профилактика ОРЗ. Частые болезни вызывает не холод, а вирусы. Надо избегать ненужных контактов с людьми, мыть руки, поддерживать местный иммунитет, провести вакцинацию всех членов семьи от гриппа.
Лечение ОРВИ
Лечить ОРВИ – это не значит давать лекарства, а значит создать условия, чтобы организм ребенка максимально быстро и с минимальными потерями справился с вирусом. Нужно обеспечить оптимальные температуру и влажность воздуха, тепло одеть, не перекармливать, активно поить. Солевые капли в нос и жаропонижающее лекарство при необходимости – этого достаточно. Любое активное лечение препятствует формированию иммунитета. Лекарственный препарат должен применяться лишь тогда, когда без него однозначно нельзя обойтись. Особенно это касается антибактериальной терапии.
Действия после выздоровления
Важно помнить: улучшение состояния и нормализация температуры не свидетельствуют о том, что восстановился иммунитет. Ребенок на следующий день после улучшения состояния идет в коллектив, где встречается с новым вирусом, и новая болезнь начнется в ослабленном организме. Она будет тяжелее предыдущей и потребует применения лекарств.
Когда стало лучше, надо еще неделю прожить нормальной жизнью – прогулки, «нагуливание» аппетита, здоровый сон, восстановление слизистых оболочек. Антитела к вирусу вырабатываются не ранее пятого дня болезни. Поэтому возобновлять посещение детского коллектива можно не ранее шестого дня от начала ОРВИ вне зависимости от ее тяжести.
Не бывает несадиковских детей
Когда произносится фраза «до трех лет не болел», значит, имеем абсолютно нормального ребенка. Пошли в садик, изменилась окружающая среда – начались болезни. Надо признать тот факт, что невозможно начать активно общаться с детьми и не заболеть. Постоянные болезни – значит, либо вы торопитесь с возвращением к детям после болезни, либо что-то принципиально неверно в самом детском саду.
Даже очень частые ОРЗ при правильном лечении не отражаются на здоровье ребенка. Но если каждый чих – повод для назначения десятка сиропов, таблеток и антибиотиков, повод для тщательного обследования и консультаций десятка специалистов, такие ОРЗ – однозначное и очевидное зло. Если ребенок болеет ОРЗ часто, пусть даже очень часто, но выздоравливает не с помощью лекарств, а естественным образом – так пусть болеет, пусть ходит в детский сад.
Повторные респираторные инфекции у детей (часто болеющие дети)
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Отечественная педиатрическая наука продолжает оперировать таким термином, как «часто болеющие дети» (ЧБД). В составе этой группы оказываются дети с повторными инфекциями верхних дыхательных путей. Таким образом, состояние, констатация факта повторных инфекций начинают восприниматься как диагноз. Восприятие явления повторных инфекций как диагноза нередко приводит к неоправданной полипрагмазии, отвлечению сил и средств медицинской службы от действительно больных детей. Часто действия врача по отношению к ЧБД оказываются эмпирическими и основываются на бездоказательных рекомендациях. Во избежание подобного роль дифференциальной диагностики и понимание полиэтиологичности заболевания для правильного выбора терапии становятся еще более значимыми.
Острые респираторные инфекции (ОРИ), или простудные заболевания, назофарингит, ринофарингит – инфекции верхних дыхательных путей с первичным и преимущественным поражением носа, сопровождающиеся кашлем, ринореей, конъюнктивитом, болями в горле, лихорадкой, разрешающиеся в подавляющем большинстве случаев самостоятельно в ближайшие 7–10 дней. Некоторые признаки могут сохраняться до 3 нед. Инфекции уха, горла, носа, а также бронхолегочные инфекции составляют основной перечень заболеваний в детском возрасте [1, 2]. Дети первых 5 лет жизни, посещающие дошкольные учреждения, переносят до 8 эпизодов ОРИ в год при полностью сохранном иммунитете [3, 4]. Сезонное увеличение числа случаев респираторных инфекций, которые в России, Европе и США традиционно трактуются как простудные (common cold), известно даже в тропиках в сезон дождей, и там точно также обсуждается та же самая проблема врачебной тактики [5].
Существует более 250 инфекционных агентов, вирусов и бактерий, вызывающих респираторные заболевания. Самый частый возбудитель ОРИ (до 80%) – риновирус, вариант пикорнавируса, насчитывающий более 90 серотипов. Часто выявляются коронавирусы, вирусы гриппа (10–15%), парагриппа, аденовирусы (5–7%), респираторный синцитиальный вирус, метапневмовирус и другие. Нередко у обследованных выявляется два и более вируса. Спектр инфекционных агентов достаточно стабилен, и частотное соотношение возбудителей ОРИ, обнаруженных независимыми исследователями в разных странах Европы и даже Африки, весьма сильно совпадает [6].
Чем теснее контактируют люди (детские сады, школа, общежития, перенаселенная квартира, транспорт мегаполисов), тем быстрее распространяется инфекция. Получена положительная корреляционная связь между длительностью пути на работу и респираторной заболеваемостью. ОРИ традиционно называются и трактуются как простудные заболевания. Но холод сам по себе не вызывает респираторных заболеваний. Их причина – вирусы или бактерии. Подъем заболеваемости в холодное влажное время года объясняют длительным нахождением аэрозольных капель во влажном воздухе, местными изменениями респираторного тракта в ответ на холод, сниженным иммунным ответом, длительным нахождением детей в помещении и началом занятий в школе.
Но в практических условиях педиатр всегда стремится исключить сложные заболевания, протекающие под маской рецидивирующих респираторных инфекций. Такие дети нередко направляются на консультативные приемы с подозрением на иммунодефицит (ИД).
Следует различать физиологическую и патологическую склонность к инфекции. В физиологических состояниях ребенок, даже переносящий повторные респираторные инфекции, растет и развивается нормально, будучи выведен из привычного коллектива на дачу, каникулы, перестает болеть. В семейном анамнезе нет родственного брака. Перенесенная инфекция оставляет иммунитет и защищает от реинфекции этим же вирусом. Живые вакцины не приводят к поствакцинальным инфекциям. Нет системных инфекций, нет персистенции инфекции и атипичных возбудителей, выздоровление – без дефекта. Вилочковая железа, миндалины, аденоиды, лимфатические узлы в период инфекции увеличиваются в размерах [7].
Для ИД [8] характерно необычное течение инфекций (высокая частота, затяжное и осложненное течение, оппортунистическая инфекция и т.д.). И при таком развитии заболевания часто рассматривается применение иммуномодулирующих препаратов. Но возможно необычное течение инфекций без признаков ИД. Это типично для следующих синдромов:
• нарушение кровообращения, в т.ч. на уровне микроциркуляции, врожденные и приобретенные пороки сердца и магистральных сосудов, тяжелые хронические анемии, сахарный диабет;
• обструкции полых органов: стенозы мочеточника или уретры, бронхиальная астма, бронхоэктазы, муковисцидоз, синдром нарушенного мерцания ресничек, нарушение проходимости евстахиевой трубы (анатомические вариации, аденоидные вегетации);
• дефекты питания и состояния с потерей белка, стрессы, мальнутриция любого генеза, нефротический синдром, белковотеряющая энтеропатия, экзема, ожоги, переломы больших костей;
• инородные тела: шунты вентрикулярные при гидроцефалии, внутрисосудистые стенты, катетеры, искусственные клапаны сердца, водители ритма, аспирированные или забытые при операциях инородные тела;
• необычная манифестация собственно микробного фактора: рост необычной флоры после ятрогенной элиминации привычных возбудителей, хроническая инфекция устойчивыми микроорганизмами, постоянная реинфекция (употребление зараженных продуктов или воды, пребывание в зараженной атмосфере птичников, зооферм, лабораторий и т.д., постоянный контакт с человеком или животным – носителями инфекции; контаминированные кондиционеры, ингаляторы и медицинский инструментарий).
Отправными пунктами для диагностики и дифференциальной диагностики первичных ИД являются рецидивирующие инфекции, их высокая частота, краткие или вообще отсутствующие бессимптомные промежутки, резистентность инфекции к терапии, необычное течение болезни или необычная инфекция, труднообъяснимые или тяжелые осложнения [9, 10]. Разработаны 10 настораживающих признаков первичных иммунодефицитных состояний:
1. Наличие у родственников больного первичных ИД, ранних смертей от тяжелых инфекций или одного из нижеперечисленных состояний.
2. Отставание грудного ребенка в весе и росте.
3. Персистирующая молочница или грибковое поражение кожи в возрасте старше 1 года.
4. Заболевания отитом не менее 6–8 раз за год.
5. Несколько подтвержденных серьезных синуситов (не менее 4–6 раз в течение года).
6. Более двух подтвержденных пневмоний.
7. Повторные глубокие абсцессы кожи и внутренних органов.
8. Потребность в длительной терапии антибиотиками для купирования инфекции (до 2 мес. или дольше).
9. Потребность во внутривенной антибиотикотерапии для купирования инфекции.
10. Не менее двух таких инфекций, как менингит, остеомиелит, сепсис.
Если у пациента обнаружено 2 и более только что перечисленных признаков, то диагноз ИД вероятен.
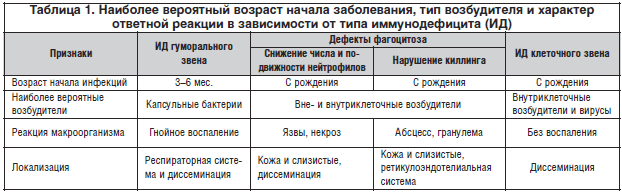
Для правильной диагностики имеют значение возраст дебюта патологии, общий статус пациента, преимущественная топическая локализация инфекции, ее вид и ответная реакция макроорганизма [11]. При первичных ИД, кроме В-иммунодефицита, нередко отмечается задержка умственного развития. Тип инфекции достаточно характерен для определенного вида ИД. Пневмококки и стрептококки излюбленно поражают людей с В-клеточным (антительным) дефицитом. Тяжелые вирусные, грибковые и другие оппортунистические инфекции указывают на Т-клеточный дефицит. Возвратные инфекции грамотрицательной флорой и стафилококками нередко сопровождают детей с нарушенным фагоцитозом, а Neisseria – с дефицитом компонентов комплемента (табл. 1). Типирование возбудителя должно строиться непосредственно на его выявлении, т.к. иммунологические методы в условиях невозможности антительного ответа или клеточной реакции могут дать ложноотрицательные результаты. Лабораторная диагностика ИД проводится по этапам (табл. 2):
1 этап – поликлинический и общие лечебные учреждения;
2 – специализированные учреждения.
Среди детей дошкольного возраста, наблюдаемых как часто болеющие респираторными вирусными инфекциями, до 30–40% составляют дети с бронхиальной астмой легкого течения [12]. Подтверждением этого является то, что большая группа т.н. ЧБД в поликлиническом звене нередко имеет в индивидуальных картах такие сопутствующие состояния, как «респираторный аллергоз», «обструктивный бронхит» и т.д. Поэтому при исключении случаев физиологической реакции на инфекцию следует помнить о возможной бронхиальной астме. Повторные ОРИ, наслаиваясь на аллергически воспаленную слизистую, способны у генетически предрасположенных людей вызывать гиперреактивность бронхов. Признаками респираторной аллергии могут быть только хронический ринит и кашель как эквивалент астмы. Респираторную аллергию следует исключать при наличии следующих признаков:
1. респираторные симптомы не сопровождаются лихорадкой. Отделяемое из носа водянистого характера;
2. регистрируются признаки атопии;
3. в индивидуальном анамнезе есть указания на атопический дерматит или непереносимость отдельных видов пищи;
4. в семейном анамнезе есть случаи атопического дерматита, экземы, аллергического ринита или астмы;
5. ухудшение состояния развивается сезонно или после экспозиции с определенным веществом, растением или животным;
6. антибиотики малоэффективны;
7. облегчение приносят антигистаминные препараты и бронходилататоры.
В случае исключения органических причин повторных респираторных инфекций встает проблема выбора оптимальной терапии, сочетающей эффективность и безопасность при общей доступности.
При определении тактики ведения детей с повторными случаями ОРИ необходимо исключить наличие аденоидитов, тонзиллофарингитов, требующих соответствующего лечения. После этого дискутируется возможность назначения иммуномодулирующей терапии. Наиболее часто применяемые в детской практике иммуномодуляторы относятся к препаратам синтетического и бактериального происхождения. Единственным лекарственным препаратом природного происхождения является натрия нуклеинат.
Этот биопрепарат имеет хорошую доказательную базу. Так, in vitro натрия нуклеинат продемонстрировал возможность снижения продукции провоспалительных цитокинов мононуклеарами периферической крови человека (IL-6, ИФ-γ), а также оказался эффективным ингибитором LPS-индуцированного сепсиса в экспериментах in vivo [17]. Кроме того, дальнейшее изучение натрия нуклеината выявило его способность увеличивать противовоспалительную функциональную активность моноцитов/макрофагов за счет регулирования синтеза активных форм кислорода [18]. В эксперименте также показана способность натрия нуклеината снижать активность процесса хронического воспаления, улучшая гистологические показатели его течения [15].
Длительность применения препарата в клинике с возможностью анализа его эффективности при различных состояниях позволила сделать оптимистические выводы [13, 14]. Назначение натрия нуклеината часто болеющим пациентам приводит к повышению качества жизни, общей активности, работоспособности, снижению утомляемости с положительным иммуномодулирующим и иммунопрофилактическим эффектом. Препарат назначался по 2 капсулы 2 раза/сут. и не вызывал побочных действий [16].
Помимо иммуномодулирующей терапии требуются режимные мероприятия, связанные с закаливанием, регуляцией контактов.
Таким образом, проблема часто и длительно болеющих детей является весьма актуальной. Требуется исключение состояний, имитирующих банальные респираторные инфекции и требующих специализированной помощи. Тактика врача определяется преморбидным состоянием ребенка, наличием аденоидита, тонзиллофарингита. В лечении наряду с общеукрепляющими процедурами обсуждается применение иммуномодулирующих препаратов как синтетического, так и природного происхождения.
Литература
1. Доклад о состоянии здоровья населения Москвы в 2008 г. / Правительство Москвы. Департамент здравоохранения. Управление Роспотребнадзора по городу Москве. М., 2009. 174 с.
2. Доклад о состоянии здоровья населения Москвы в 2009 г. / Правительство Москвы. Департамент здравоохранения. Управление Роспотребнадзора по городу Москве. М., 2010. 172 с.
3. Альбицкий В.Ю., Баранов А.А. Часто болеющие дети. Клинико-социальные аспекты. Пути оздоровления. Саратов, 1986. 165 c.
4. Rieger C., Hardt H. (Hrsg.) Padiatrische Pneumologie. Springer, Berlin, 1999. 1157 s.
5. Perera B. Bacterial immunostimulants in recurrent pediatric respiratory infections // Sri Lanka Journal of Child Health, 2011. Vol. 40. P. 43–44.
6. Siegenthaler W. (Hrsg.) Differentialdiagnose innnerer Krankheiten. 17. neubearbeitete Auflage. Stuttgart: Geirg Thieme Verlag, 1993.
7. Slatter M., Gennery A. Clinical Immunology Review Series: An approach to the patient with recurrent infections in childhood // Clin. Experim. Immunol. 2008. Vol. 152. P. 389–396.
8. Кондратенко И.В., Бологов А.А. Первичные иммунодефициты. М.: Медпрактика-М, 2005. 232 с.
9. Champi C., Primary immunodeficiency disorders in children: prompt diagnosis can lead to lifesaving treatment // J. Pediatr. Health Care. 2002. Vol. 16. P. 16–21.
10. Rich R., Fleisher Th., Shearer W. et al. (Ed.) Clinical immunology. Principles and practice. London: Mosby, 2003. Vol. 1, 2.
11. Beers M., Berkow R. (Eds.) The Merck Manual of Diagnosis and Therapy. 17-th Edition, 1999. 2833 p.
12. Зиновьева Н.В., Давыдова Н.В., Щербина А.Ю. и др. Часто болеющие дети: чем они больны на самом деле // Трудный пациент. 2007. № 2. С. 40–43.
13. Земсков А.М., Передерий В.Г., Земсков В.М. и др. Иммунокорригирующие нуклеиновые препараты и их клиническое применение. Киев: Здоровье, 1994. 232 с.
14. Катеруша Е.И. Клинико-иммунологические особенности и эффективность иммунотерапии у больных рецидивирующими формами зоба: автореферат дисс… к.м.н. Саратов, 2012. 28 с.
15. Шевченко А.Н., Коваленко Л.И. Клеточно-тканевая динамика воспаления на фоне введения натрия нуклеината // Український морфологічний альманах. 2011. Т. 9, № 4. С. 149–151.
16. Семидоцкая Ж.Д., Чернякова И.А., Бездетко Т.В. и др. Опыт применения нуклеината в лечении длительно и часто болеющих пациентов // Новости медицины и фармации. 2007. № 16.
17. Jukic T., Abidov M., Ihan A. A. tetrahydrophthalazine derivative «sodium nucleinate» exerts a potent suppressive effect upon LPS-stimulated mononuclear cells in vitro and in vivo // Coll Antropol. 2011 Dec; 35 (4):1219–23.
18. Jukic T., Ihan A., Jukic D. Tetrahydrophthalazine derivative «sodium nucleinate» exert its anti-inflammatory effects through inhibition of oxidative burst in human monocytes // Coll Antropol. 2012 Jun; 36 (2): 409–12.
Воздействие ОРВИ на детский организм: помощь при восстановлении
Маленький ребёнок отличается от взрослого человека незрелостью иммунной системы. А любая биологическая защита на этапе своего становления несовершенна. Так и здесь — часто острые респираторно–вирусные инфекции провоцируют в организме ребёнка осложнения. Грипп и простуда могут перерасти в болезни лор–органов, дыхательных путей, мочевыводящей системы и органов зрения, реже, но случаются бактериальные поражения оболочек мозга.
Сегодня все бактериальные инфекции принято лечить антибиотиками. Эти противомикробные препараты уничтожают патогенные микроорганизмы или препятствуют их размножению. Выздоровление наступает быстро, принося облегчение и избавляя от вредных бактерий. Особенно важными становятся целебные свойства антибиотиков, когда болеет ребёнок. Каждый родитель готов пойти на всё, чтобы избавить своё дитя от болезненных ощущений. Мамы и папы обоснованно переживают, не обратится ли бушующая инфекция во что–то более серьёзное.
Когда уместна антибиотикотерапия при ОРВИ
Страх за здоровье ребёнка заставляет родителей применять антибиотики в профилактических целях при ОРВИ, что чаще всего провоцирует нарушения работы пищеварительной системы. Антибиотик действует губительно не только на патогенные микроорганизмы, но и на лакто– и бифидобактерии. Последние называют «хорошими» бактериями за целый спектр защитных свойств, за положительное воздействие на обменные процессы и активный вывод из организма токсинов и отравляющих веществ.
Как помочь ребёнку быстрее восстановиться после ОРВИ
Юному организму довольно сложно после перенесённой острой респираторно–вирусной инфекции поддерживать естественный баланс микрофлоры. Вдвойне сложнее ему выполнять эту задачу, если речь идёт об осложнении после ОРВИ и лечение антибиотиками. Поэтому взрослому человеку следует позаботиться об укреплении естественной защиты ребёнка — его микробиоты.
Он безопасен для ребёнка, поскольку не содержит аллергенных и вредных консервантов, красителей, лактозы. Лактобаланс® содержит не менее 3 миллиардов живых лакто– и бифидобактерий 9–ти штаммов, его можно принимать детям с 3 лет. Однократный приём во время еды возможен вместе с соками, кисломолочными напитками и отварами в разбавленном виде. Однако не следует высыпать содержимое капсулы в горячую воду — высокие температуры губительны для живых микроорганизмов.
Продолжительность приёма зависит от состояния ребёнка и от задачи, которую нужно решить. В целом, положительный эффект наступает на 3–4 неделе приема Лактобаланс®.
Антибиотики — это лекарства, которые трудно заменить чем–то ещё. Обезвреживая бактерии, они наносят ущерб пищеварительной системе, что в свою очередь ослабляет и без того слабый организм ребёнка, делает его неспособным сопротивляться вирусам и бактериям. Профилактика нарушений микрофлоры ЖКТ важна не только в период антибиотикотерапии, но также и в сезон простуд — это действенный способ создать естественный защитный барьер изнутри. Здоровая микрофлора — залог крепкого иммунитета, а каждая мама хочет видеть своего ребёнка здоровым. Защита Вашего малыша доступна, всё в Ваших руках!
Детская простуда (ОРВИ): что делать, а что – нет
Поделиться:
ОРВИ — явление обыденное, особенно во время эпидемиологического сезона. И все же, когда простужается ребенок, родители нередко наступают на одни и те же грабли.
О норме
Каждая мама и каждый папа должны запомнить раз и навсегда, что, во-первых, все дети болеют ОРВИ, причем гораздо чаще взрослых. Среднестатистический ребенок «подхватывает» простуду от 3 до 8 раз в год. И неизменно выздоравливает. Поэтому драматизировать очередной эпизод не нужно.
Во-вторых, простуда относится к тем немногим заболеваниям, которые могут проходить сами собой, без всякого постороннего вмешательства. Бегают вокруг дитяти мамки да няньки с пилюлями и сиропами или не бегают — как правило, не имеет значения: в подавляющем большинстве случаев и тяжесть ОРВИ, и ее длительность вовсе не зависят от лечения, которое получает ребенок.
Поэтому вместо того, чтобы скармливать горсти таблеток и спаивать флаконы микстур, лучше перейти к действиям, имеющим реальный практический смысл, — а их не так уж и много. Основная задача родителя: своевременно купировать симптомы простуды и создать оптимальные условия для быстрого выздоровления.
Снижаем температуру
К лихорадке у больного простудой ребенка нужно относиться спокойно. Согласно рекомендациям Всемирной организации здравоохранения, температуру до 38,5 градусов при ОРВИ у детей снижать не следует, поскольку на фоне лихорадки активизируется иммунный ответ. Однако если у ребенка сильный озноб и слабость, имеет смысл дать жаропонижающее, не дожидаясь рекомендуемых показателей.
Если ребенок после снижения температуры тела чувствует себя прекрасно, это хороший знак. И напротив, вялость и разбитость, сохраняющиеся после купирования лихорадки, — сигнал тревоги: здесь лучше не мешкать с консультацией педиатра.
Для купирования лихорадки у детей применяют два препарата — ибупрофен (Нурофен) и парацетамол (Панадол). Нимесулид, мефенаминовую или ацетилсалициловую кислоту оставьте для взрослой практики. Об аспирине (ацетилсалициловой кислоте) следует сказать особо. При его назначении детям младше 15 лет на фоне вирусных заболеваний резко возрастает риск развития опасной для жизни острой печеночной недостаточности (синдрома Рейе).
Обеспечиваем питьевой режим
Лихорадка приводит к серьезным потерям жидкости, которые чрезвычайно важно вовремя и полноценно компенсировать. Ребенку младше 2 лет необходимо пить не менее 1 литра в сутки, а старше — от 1,5 до 2 литров. В ход могут идти морсы, компоты, соки, молочные коктейли, чаи. Не нужно накладывать табу и на холодное питье: оно не навредит, а напротив, поможет уменьшить выраженность боли в горле за счет уменьшения чувствительности.
Создаем комфортные условия
Попытки согреть ребенка, надев на него побольше одежды и предусмотрительно закрыв все форточки, лишь усугубляют течение простуды. Чтобы адекватно бороться с лихорадкой, малыш должен должен отдавать избыточное тепло в окружающую среду. Если заботливо укутать его в шарфы и пледы, неизбежен перегрев, что приводит к дальнейшему повышению температуры тела.
Не менее важно обеспечить в доме достаточную влажность. Благодаря нещадному центральному отоплению и наглухо задраенным форточкам в квартирах формируется особый осенне-зимний микроклимат, в котором очень быстро пересыхают слизистые оболочки респираторного тракта. Чтобы ребенку было комфортно болеть и выздоравливать, влажность воздуха должна колебаться в пределах 60–70 %, а температура — 21–22 градусов.
Читайте также:
Гулять с ребенком при простуде?
Не мешать выздоравливать
Несмотря на протесты педиатров, родители по-прежнему не только кутают больных детей в тулупы и лишают их глотка свежего прохладного воздуха, но и прибегают к процедурам, остающимся в памяти до глубоких седин.
Интересно, что и сами взрослые порой хранят в детских воспоминаниях эмоции, которые переполняли их, когда мама лепила на нежную кожу обжигающие горчичники, парила ноги крутым кипятком или сыпала в носочки дурно пахнущую горчицу. И тем не менее они свято блюдут «родительские традиции» и прибегают к подобной терапии применительно теперь уже к своим детям.
А между тем давно уже доказано, что все эти приемы не имеют ничего общего с лечением ОРВИ. Как не имеют отношения к нему закапывание в нос сока лука, пичканье горячим молоком с маслом и медом и прочие народные методики. Зато часто подобное «лечение» имеет последствия для здоровья, такие как ожог кожи при «испытании» горчичниками или слизистой оболочки миндалин и глотки после «пытки» горячим питьем.
Еще одна популярная мера, усложняющая жизнь ребенку, — «охранительный» режим. Родители отказывают чаду в прогулках на улице, переживая, что оно простудится еще больше. Но и этого им мало: они не позволяют ему искупаться, тревожась, что водные процедуры приведут к переохлаждению. Эффект запретительных мер такой же, как результат припарок и примочек со странно пахнущими снадобьями: простуда идет свои чередом, а немытый, запертый в душном помещении ребенок страдает от скуки и родительского упорного стремления побыстрее «вылечить» дитя.
Педиатры настаивают: больного простудой ребенка можно и нужно купать, если он достаточно хорошо себя чувствует для водных процедур. Так же следует поступать и с прогулками: они одинаково полезны и нужны как здоровым, так и больным детям, за исключением случаев, когда малыш слишком слаб.
Лечение простуды практически сводится к отсутствию лечения: вместо него активность родителей лучше направить на обеспечение питьевого режима, на соблюдение оптимальных температурных условий и влажности и, конечно, на контроль за состоянием ребенка.
Красные флажки
К сожалению, к вирусной инфекции может присоединяться бактериальная. При первых признаках осложнения нужно показать ребенка врачу, который, возможно, назначит антибиотики. Чтобы не упустить момент, родители должны следить за течением простуды.
Дело принимает опасный оборот, когда в состоянии происходят резкие негативные перемены. Так, заподозрить неладное нужно, если после нескольких дней субфебрильной температуры (до 37,5) столбик термометра внезапно подпрыгивает до высоких цифр или на фоне «спокойной» простуды вдруг возникает сильный влажный кашель, особенно с гнойной мокротой. Срочная помощь врача требуется и когда у начавшего выздоравливать ребенка вновь сильно повысилась температура.
Когда же болезнь идет «по плану» и не сопровождается ухудшением, родителям нужно просто дождаться выздоровления, стараясь как можно меньше вмешиваться в этот неизбежный процесс.




 Читайте также:
Читайте также: 
