что делают при трещине в кости руки
Лечение при травмах запястья
Травмы запястья составляют около 40% в общей статистике травматизма верхних конечностей, при этом 50% из них приводят к пожизненному снижению функциональности кисти или даже инвалидности.
В большинстве случаев лечение при травмах запястья осуществляется в соответствии с общими принципами лечения травм, о чём подробнее будет рассказано далее. Высокий уровень посттравматических осложнений объясняется, в первую очередь, особенностями анатомического строения запястной зоны, оставляющем немного шансов на лёгкие формы переломов, вывихов или растяжений запястья.
Кратко об анатомии запястья
Запястье — это отдел кисти, располагающийся между пястью (пястными костями) и предплечьем (локтевой и лучевой костями). Запястье образовано восемью губчатыми костями, расположенными в два ряда: головчатая, гороховидная, крючковидная, ладьевидная, полулунная, трапеция, трапециевидная и трёхгранная.
Кости запястья прочно скреплены связками, благодаря чему энергия удара, нанесённого по одной из кости, равномерно распределяется по всему запястью. Это служит своеобразной системой защиты, в первую очередь — от переломов. Вместе с тем, если перелом или вывих запястья всё-таки случился, то из-за большой скученности костей и, соответственно, связок, травма всегда получается более обширной чем, например, при простом переломе лучевой кости.
Виды травм
Травмы запястья механической этиологии классифицируются по характеру повреждения:
Общие принципы лечения
При любых травмах запястья лечебно-терапевтические меры проводятся в следующей последовательности:
В случае размозжения тканей может быть поставлен вопрос о проведении эндопротезирования (замена кости имплантатом) или ампутации с последующим протезированием конечности.
Роль бандажей и ортезов
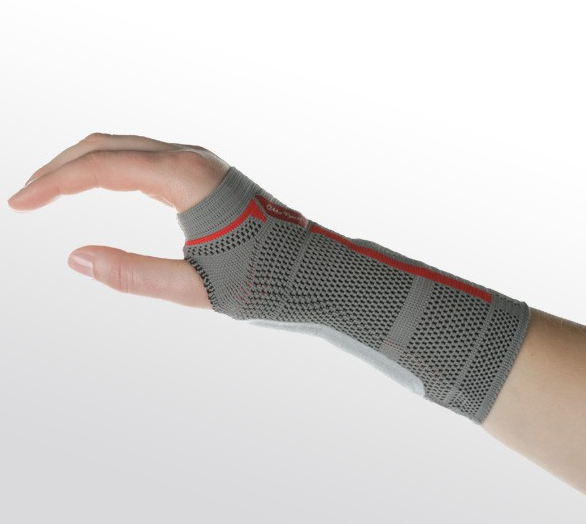
Основным условием восстановления повреждённых тканей запястья является снижение нагрузки на указанную область или полная её иммобилизация. Современная травматология решает обе названные задачи при помощи специальных ортопедических изделий — бандажей и ортезов.
Бандажи
Мягкие или полужёсткие изделия, позволяющие стабилизировать запястье в анатомически правильном положении и ограничить движения кисти руки, без полной её иммобилизации. Главная задача лучезапястного бандажа заключается в максимальной разгрузке мышц и суставно-связочного аппарата запястья, чтобы не препятствовать процессам регенерации повреждённых тканей.
Ношение бандажей на кисть руки показано при сильных ушибах запястья, частичных разрывах связок, лёгких формах вывихов и подвывихов без повреждения суставной капсулы, а также поздних этапах реабилитации после переломов.
Преимущества
Ортезы
Полужёсткие или жёсткие изделия, гарантирующие полную иммобилизацию кисти для обеспечения повреждённым тканям максимального покоя на весь период реабилитации. Необходимость в ношении ортезов возникает при переломах, невправимых формах вывихов запястья или полном разрыве связок.
Отдельно рассматривается вопрос фиксации большого пальца руки. Необходимость ограничивать его подвижность возникает не всегда, а потому и сделать это позволяют не все модели ортезов.
Преимущества
Правила оказания первой помощи
При получении травмы запястье нужно максимально обездвижить, приложить на повреждённую область холод и как можно скорее доставить больного в травмпункт. При наличии сильного кровотечения накладывается жгут выше уровня раны.
Категорически не рекомендуется:
Ну и конечно же покупка ортеза или бандажа, при всех достоинствах этих ортопедических изделий, не может служить альтернативой посещению врача, поскольку результативное лечение травм кисти, и запястья в частности, требует точной диагностики и комплексной терапии.
Переломы трубчатых костей кисти (переломы пястных костей и фаланг пальцев)
Перелом кости – это полное или частичное нарушение целостности кости, которое является следствием воздействия нагрузки, превышающей прочность кости. Переломы пястных костей и фаланг пальцев кисти являются наиболее частыми переломами верхней конечности. Существует множество типов переломов пястных костей и фаланг пальцев и еще больше их сочетаний.
Рис.1. Различные переломы трубчатых костей кисти
Симптомы:
Самым главным симптомом при любом переломе костей является боль. Боль носит острый характер, усиливается при попытке движений. Нарастает отек травмированной области. Движения в суставах, наиболее близких к месту травмы становятся резко ограниченными или невозможными. При переломах со смещением наблюдается видимая невооруженным взглядом деформация в области перелома.
Диагностика
Чаще всего для постановки диагноза достаточно тщательного изучения характера травмы и осмотра пациента. Золотым стандартом при в диагностике переломов является рентгенограмма по которой определяется тип перелома, наличие и степень смещения отломков. В некоторых случаях для уточнения диагноза, определения дальнейшей тактики лечения требуется проведение дополнительных исследований, таких как компьютерная томография, магнитно-резонансная томография.
Рис.2. Рентгенограмма пациента с множественными переломами пястных костей
Рис.3. Рентгенограмма пациента с переломом основной фаланги 4 пальца
Лечение
Большинство переломов пястных костей и фаланг пальцев могут быть вылечены без операции. Некоторые переломы все-таки требуют оперативного лечения. Выбор тактики лечения зависит от множества факторов, таких как локализация перелома (внутрисуставной или нет), типа перелома (косой, спиральный, поперечный, оскольчатый), наличия и типа деформации (угловая, ротационная, укорочение), характера перелома (открытый или закрытый), есть ли сопутствующие повреждения костей и мягких тканей и степени стабильности перелома. Так же должны учитываться индивидуальные особенности пациента (возраст, уровень активности, наличие сопутствующей системной патологии и т.п.).
Перелом без смещения отломков (трещина).
Если перелом без смещения отломков, то есть по типу трещины и относится к стабильным переломам, то накладывается жесткая повязка из гипса или пластика на 3-6 недель для фиксации ближайших к перелому суставов на срок заживления кости. Обязательно проведение контрольных рентгенограмм на сроке 7-10 суток после травмы для контроля правильного положения отломков. Важно, чтобы повязка не ограничивала движений здоровых пальцев и локтевого сустава. После сращения кости назначается курс реабилитационного лечения, который включает в себя лечебную физкультуру, парафинотерапию, физиотерапевтические процедуры и массаж.
Перелом со смещением отломков:
Любой перелом со смещением отломков должен быть отрепонирован – то есть смещение должно быть устранено.
Закрытая репозиция отломков одна из наиболее часто выполняемых процедур в травматологических пунктах и приемных отделениях больниц. Выполняется она чаще всего под местной анестезией – укол анестетика делается в место перелома. Иногда применяется другие виды анестезии. Врач-травматолог выполняет маневр, в результате которого кости встают на место, накладывается жесткая повязка из гипса или пластика. После чего выполняется контрольная рентгенограмма. Если контрольная рентгенограмма подтверждает, что смещение устранено и нет показаний к хирургическому вмешательству (внутрисуставной перелом, раздробление кости и др.), то лечение можно продолжить в жесткой повязке сроком на 6-8 недель. Обязательно проведение контрольных рентгенограмм на сроке 7-10 суток после травмы для контроля правильного положения отломков. Важно, чтобы повязка не ограничивала движений здоровых пальцев и локтевого сустава. После сращения кости назначается курс реабилитационного лечения, который включает в себя лечебную физкультуру, парафинотерапию, физиотерапевтические процедуры и массаж.
Хирургическое лечение
В случае если консервативное лечение оказалось не эффективным (на контрольных рентгенограммах сохраняется смещение отломков) или если тип перелома требует фиксации оперативным путем (нестабильный перелом, косой, внутрисуставной и т.д.), то это является показанием к хирургическому вмешательству.
Цель хирургического вмешательства – анатомическое восстановление целостности кости, что необходимо для полного восстановления функции кисти и конечности в целом. Это выполняется путем удержания отломков в правильном положении в течение всего срока сращения кости с помощью различных металлоконструкций.
Типы операций при переломах пястных костей и фаланг пальцев.
Существует несколько видов операций при переломах костей кисти. Выбор тактики хирургического лечения лежит на хирурге и зависит от типа перелома, от запросов и потребностей пациента. Окончательное решение принимается после обсуждения с пациентом.
Закрытая операция:
Закрытая репозиция отломков и фиксация спицами (под анестезией, выполняется репозиция костей и их фиксация с помощью специальных спиц из медицинского металла. Операция проводится под флюороскопическим контролем (портативный рентген-аппарат находится в операционной и позволяет выполнить рентгенографию во время операции и удостовериться в правильном положении костей и металлоконструкции). После операции накладывается жесткая повязка из гипса или пластика на срок сращения кости. Металлические спицы удаляются после сращения перелома и назначается реабилитационное лечение, которое включает в себя лечебную физкультуру, парафинотерапию, физиотерапевтические процедуры, массаж.
Другой вид закрытой операции – наложение дистракционного миниаппарата (по типу Илизарова). Аппарат накладывается на область перелома и растягивает отломки в противоположных направлениях, что приводит к натяжению мягких тканей и репозиции отломков. Натяжение сохраняют на протяжении всего срока заживления перелома. Тип анестезии выбирается исходя их локализации и типа перелома, чаще всего это местная анестезия. Операция проводится под флюороскопическим контролем (портативный рентген-аппарат находится в операционной и позволяет выполнить рентгенографию во время операции и удостовериться в правильном положении костей и металлоконструкции). После сращения кости аппарат удаляется и назначается реабилитационное лечение, которое включает в себя лечебную физкультуру, парафинотерапию, физиотерапевтические процедуры, массаж.
Открытая операция:
В месте перелома выполняется разрез кожи и отломки сопоставляются под контролем зрения. Фиксируются отломки спицами, металлической пластиной или винтами. Операция проводится под флюороскопическим контролем (портативный рентген-аппарат находится в операционной и позволяет выполнить рентгенографию во время операции и удостовериться в правильном положении костей и металлоконструкции). Чаще всего выполняется под проводниковой анестезией (блокада плечевого сплетения). После операции накладывается жесткая повязка из гипса, пластика либо снимаемый ортез. Спицы удаляются после сращения перелома, а внутренние фиксаторы (пластина или винты), если не доставляют дискомфорта, то остаются пожизненно. Если использовался стабильный остеосинтез (пластина или винты), то реабилитацию можно начинать уже через несколько дней после операции и сроки восстановления значительно сокращаются.
Рис.4-5. Рентгенограммы пациента с переломом 3 пястной кости до и после фиксации пластиной и винтами
Первая помощь при трещинах в кости, их диагностика и лечение
Трещины кости — нарушение целостности костной ткани, которое образуется из-за травм. Причинами появления трещин в кости становятся сильные механические удары или падения с большой высоты. Такие травмы получают в драках, автомобильных авариях, несчастных случаях на производстве, при неосторожном падении с кровати или с высоты собственного роста.
Симптомы трещин кости схожи с клинической картиной других травм. Их характеризует сильная боль, которая обычно локализуется в месте повреждения и усиливается при движениях или нажатии на кожу в месте, в котором образовалась трещина. В спокойном состоянии боль тупая и приглушенная, при движении или нажатии — острая. Также в месте повреждения развивается отек, может возникнуть гематома. Реже проявляются разнообразные ограничения подвижности.
Методы лечения
Первая помощь
Сразу после получения травмы следует оказать пациенту первую помощь: обеспечить состояние покоя поврежденной конечности или области и приложить холод к месту, в котором чувствуется боль.
Иммобилизация
Врачи фиксируют поврежденную конечность, чтобы обеспечить ей покой и оградить от любых нагрузок. Это поспособствует быстрому заживлению костной ткани. Для иммобилизации используют специальные ортопедические конструкции — лангеты или гипсовые повязки. Срок их ношения зависит от характера повреждения, глубины и длины трещины, возраста и состояния пациента.
Медикаментозная терапия
Чтобы ускорить процесс заживления и снять симптомы, врачи назначают лекарственные средства. В их числе:
Лечебная физкультура
Чтобы вернуть костной ткани функциональность и укрепить мышечный каркас, врачи рекомендуют пациенту выполнять специальные упражнения. Комплекс гимнастических упражнений зависит от ряда факторов, в числе которых место и степень повреждения. Например, при трещине в лучевой кости можно немного сгибать и разгибать ладонь, а затем — руку.
Лечение переломов лучевой кости
Перелом лучевой кости – один из «любимых» переломов травматологов. Переломы нижней трети лучевой кости даже называют «переломами в типичном месте», настолько часто с ними встречаются врачи-травматологи. По статистике, почти 20% случаев переломов связано именно с лучевой костью.
Лучевая кость – это парная кость в составе предплечья, которая на пару с локтевой костью участвует в образовании двух суставов: локтевого и лучезапястного. Перелом лучевой кости случается, как правило, ближе к лучезапястному или, как еще говорят, кистевому суставу.
Какие действия при переломе?
Важно помнить, что срок лечения перелома составляет 3 дня, поэтому не затягивайте с обращением к врачу.
Если после травмы у вас есть подозрение на перелом, то вам необходимо обратиться в травмпункт. Там вам сделают рентген и в случае, если перелом произошел без смещения, то наложат гипс. В нашей клинике вы также можете сделать рентген и наложить современный полимерный гипс. Если же перелом произошел со смещением, то необходима операция, чтобы правильно установить кости на место.
В нашей клинике мы можем предложить оперативное лечение перелома лучевой кости. Как правило операция стоит около 140 тысяч рублей. Сюда включена стоимость пластины для фиксации кости, пребывание, наркоз, наблюдение и медицинское сопровождение.
Причины переломов лучевой кости
Количество подобных травм возрастает при гололеде. Такая сезонность не удивительна, ведь именно в этот период случаются самые неудачные приземления. А травмы лучевой кости чаще всего случаются именно «в полете» – когда человек автоматически вытягивает руку, чтобы предотвратить падение.
Лучевая кость в принципе не отличается достаточной прочностью, но, кроме того, имеет и весьма слабое место – у лучезапястного сустава. Именно там чаще всего случается перелом, поскольку это «звено» достаточно легко ломается под тяжестью тела при падении.
Травмы не редки при активных занятиях спортом – лыжи и коньки, велосипед и мотоцикл. Кроме того, подобные переломы часто встречаются при «легких» авариях, когда человек инстинктивно выпрямляет руки даже при небольшом ударе по машине сзади.
Пожилые люди более подвержены переломам, поскольку тонкая лучевая кость становится еще более хрупкой с возрастом.
Виды переломов лучевой кости
1) В зависимости от направления смещения отломка (сломанного фрагмента кости):
2) В зависимости от локализации перелома:
Классификация переломов лучевой кости
Переломы лучевой кости настолько многообразны, что существует даже их квалификация – от типа А (самых простых) до С (сложных, раздробленных, со смещением). Если сильно не углубляться в систематизацию, можно разделить все травмы на несколько основных блоков:
Блок I.
Блок II.
Блок III.
Симптомы переломов лучевой кости
Перелом лучевой кости (особенно если это закрытый перелом) может не сопровождаться яркими симптомами. Но если у вас была травмирующая ситуация, следует обратить внимание на следующие моменты:
Клиническая картина при закрытом переломе без смещения достаточно невыразительна и может проявляться только припухлостью и небольшими болезненными ощущениями в запястье. В этом случае основные двигательные функции сохраняются, хоть и немного ограничиваются.
Первая помощь при переломе лучевой кости
Первое, о чем нужно знать – поврежденная рука должна находиться в покое.
Диагностика перелома лучевой кости
Как правило, для подтверждения перелома достаточно обычной рентгенографии.
Дополнительные диагностические методы – такие, как компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) – необходимы только при сложных переломах для точной оценки сочетанных повреждений. Кроме того, подобные методы используются для предоперационного планирования и послеоперационного контроля.
Лечение перелома лучевой кости
Основные методы лечения переломов: консервативные и оперативные.
Консервативное лечение
Консервативное лечение – это наложение на травмированную руку иммобилизационной повязки (стандартной гипсовой или облегченной полимерной). Такое лечение сопровождает переломы, не требующие хирургического вмешательства. После наложения гипса необходимо, во-первых, следить за тем, насколько вам комфортно (не сдавливает ли гипс руку), а во-вторых, обязательно после спадения отека (на 5-7 сутки) сделать рентген, чтобы вовремя выявить непреднамеренное смещение.
Хирургическое лечение
Хирургическое лечение проводится при нестабильном переломе, склонном к смещению, при серьезных внутрисуставных повреждениях и многочисленных отломках.
Основной метод лечения переломов – репозиция (сопоставление костных фрагментов).
Закрытая репозиция. Закрытая репозиция, по сути, больше относится к консервативному лечению, поскольку вправление отломков происходит при помощи исключительно рук специалиста, без хирургического вмешательства – врач-травматолог специальными движениями «собирает» ваш перелом.
Закрытая репозиция должна быть осуществлена с высокой точностью, поскольку очень важно полностью восстановить анатомию лучевой кости. Именно от этого зависит успех лечения.
Открытая репозиция. Открытая репозиция проводится при отсутствии возможности устранить перелом другим методом – это чисто хирургическое лечение. Во время операции делают разрез над местом травмы, чтобы был доступ к сломанной кости и проводят мобилизацию костных отломков, устраняют смещение и фиксируют его при помощи специальной конструкции – проводят остеосинтез.
Остеосинтез, проведенный вовремя и хорошим специалистом, дает возможность выздороветь в достаточно короткие сроки, в некоторых случаях, даже раньше, чем при обычном консервативном лечении.
Существует несколько методик остеосинтеза:
После лечения перелома лучевой кости
После наложения гипса некоторое время могут сохраняться болезненные ощущения различной интенсивности. Как правило, прием обезболивающих препаратов помогает устранить боль на первоначальном этапе, а с течением времени болевой синдром стихнет. Руку желательно держать в приподнятом положении, чтобы не усугубить отек.
Необходимо следить за своими ощущениями – не перетягивает ли гипс руку, не бледнеют ли пальцы и сохраняется ли их чувствительность. В случае возникновения подобных симптомов, важно быстро обратиться к врачу.
Реабилитация
После того, как будет снят гипс, обязательно нужно потратить время, чтобы добиться полного восстановления. Оно будет невозможно, если не прислушаться к рекомендациям вашего лечащего врача и не провести полный реабилитационный курс. В каждом конкретном случае количество занятий, их интенсивность, а также подбор упражнений строго индивидуальны.
Как правило, к реабилитационным методам, позволяющим быстрее восстановиться, относится лечебная физкультура (ЛФК), физиотерапевтические средства, массаж.
Травмы (переломы) лучевой кости
Наши специалисты свяжутся с вами в ближайшее время
Виды повреждений
Перечень заболеваний и травм, связанных с лучевой костью:
Любой тип перелома может быть как со смещением костных отломков, так и без смещения. Перелом лучевой кости без смещения чаще всего происходит в виде трещины в костной ткани.
Важно знать, что болезни и травмы лучевой кости зачастую сопровождаются схожими болезнями локтевой кости, поэтому при обнаружении проблем с одной костью следует обследовать и другую.
Симптоматика
Клиническая картина переломов лучевой кости следующая:
К какому врачу обращаться
В случае возникновения серьезной травмы следует незамедлительно доставить пострадавшего в отделение травматологии, где ему будет оказана квалифицированная медицинская помощь.
Специалисты, которые Вам помогут:
Диагностика
Диагностика при травмах лучевой кости включает в себя:
Варианты лечения
Ключевые методы лечения переломов: консервативные и хирургические.
Консервативное лечение назначается при закрытых переломах без смещения и представляет собой наложение иммобилизующей гипсовой повязки на травмированную область после спадания отека. Вместе с этим врач назначает прием обезболивающих средств, противовоспалительных нестероидных препаратов и при необходимости антибиотиков. Сроки срастания неосложненных переломов варьируются от 4-х до 5-и недель. После снятия гипса доктор назначает восстановительное лечение.
Хирургическая операция необходима при переломах со смещением и оскольчатых переломах. Основная цель всех лечебных мероприятий – восстановление функциональности поврежденной руки (как было до травмы).
Основным методом лечения переломов является репозиция. Суть метода заключается в возвращении смещенных отломков лучевой кости на прежние места и дальнейшей их фиксации. Репозиция бывает закрытой и открытой. Открытая репозиция предполагает осуществление разреза на месте повреждения, сопоставление отломков костей и скрепление их специальными конструкциями (спицами, дистракционными аппаратами (например, аппарат Илизарова), пластинами). Эта операция называется остеосинтезом.
После снятия гипсовой повязки назначается курс реабилитации, индивидуальный для каждого пациента. Реабилитация может включать в себя: физиотерапевтические процедуры (электрофорез, УВЧ, парафинотерапия и др.), массаж рук, лечебная физкультура (со специальным комплексом восстановительных физических упражнений), соблюдение рекомендуемой врачом диеты.
Записаться на прием к профильным специалистам в Москве Вам предлагает клиника ЦКБ РАН.