что коронавирус делает с сосудами
Сосудистые осложнения после коронавируса
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
Новая коронавирусная болезнь, вызванная штаммами SARS-СоV-2, тесно коррелирует с различными осложнениями со стороны системы кровообращения. При этом уязвимы не только пациенты с хроническими кардиоваскулярными патологиями, но и люди, ранее не имевшие проблем со здоровьем. Почему же страдают сосуды после ковида, с чем связаны критерии высокого риска и как их можно минимизировать?
Рассказывает специалист РЦ «Лаборатория движения»
Дата публикации: 28 Октября 2021 года
Дата проверки: 28 Октября 2021 года
Содержание статьи
Причины сердечно-сосудистой патологии после коронавируса
Существует несколько потенциальных эффектов коронавируса, вызывающих патологические изменения в сердце и сосудах:
Сосудистые осложнения при коронавирусе чаще встречаются у пациентов с хроническими соматическими заболеваниями. Существует гипотеза, что прием гиполипидемических препаратов (статинов) увеличивает поглощение холестерина, тем самым облегчая инвазию вируса в стенку сосуда. Кроме того, некоторые лекарственные средства, использующиеся в борьбе с COVID-19, обладают кардиотоксическим эффектом. Негативные последствия у ранее здоровых людей связывают с нарушением гемостаза, внутрисосудистым свертыванием и формированием кровяных сгустков.
Наиболее распространенные кардиоваскулярные осложнения после коронавируса
У пациентов, перенесших коронавирусную болезнь, существует риск развития следующих сердечно-сосудистых нарушений:
Характерно то, что осложнения на сосуды после коронавируса чаще встречаются у пациентов с тяжелой пневмонией, нуждающихся в интенсивной терапии и искусственной вентиляции легких.
Диагностика и оценка риска кардиоваскулярных расстройств
Комплекс диагностических мероприятий, направленных на выявление нарушений со стороны системы кровообращения, включает:
Для оценки риска отдаленных сердечно-сосудистых осложнений после коронавируса выздоровевшим рекомендуется длительное диспансерное наблюдение.
Как восстановить сосуды после коронавируса
Чтобы ускорить регенерацию поврежденных тканей, стабилизировать артериальное давление и восстановить функциональность сердца и сосудов, применяется специальный комплекс реабилитационных мероприятий:
Обязательным условием восстановления является отказ от вредных привычек, ограничение приема соли, коррекция веса и поддержание оптимальной массы тела.
Как коронавирус атакует сосуды, сердце, мозг, кровь и легкие
Мы думаем о Covid-19 как о респираторном вирусе, который поражает исключительно легкие.
Ученые задаются вопросом, в потоке медицинских статей, опубликованных за последние несколько недель, что если инфекция может проникнуть глубоко в нашу сосудистую систему и даже в наш мозг?
«Мы наблюдаем ряд заболеваний на фоне инфицирования коронавирусом; у некоторых людей возникают тромбы, у других — сердечные приступы или почечная недостаточность», — сказал доктор Аджай Шах, профессор BHF и кардиолог-консультант в больнице Королевского колледжа в Лондоне. «Есть еще много неизвестных, но количество исследований, которые предпринимаются, уже в скором времени позволят понять, что именно происходит с пациентами с Covid19».
Так как коронавирус атакует?
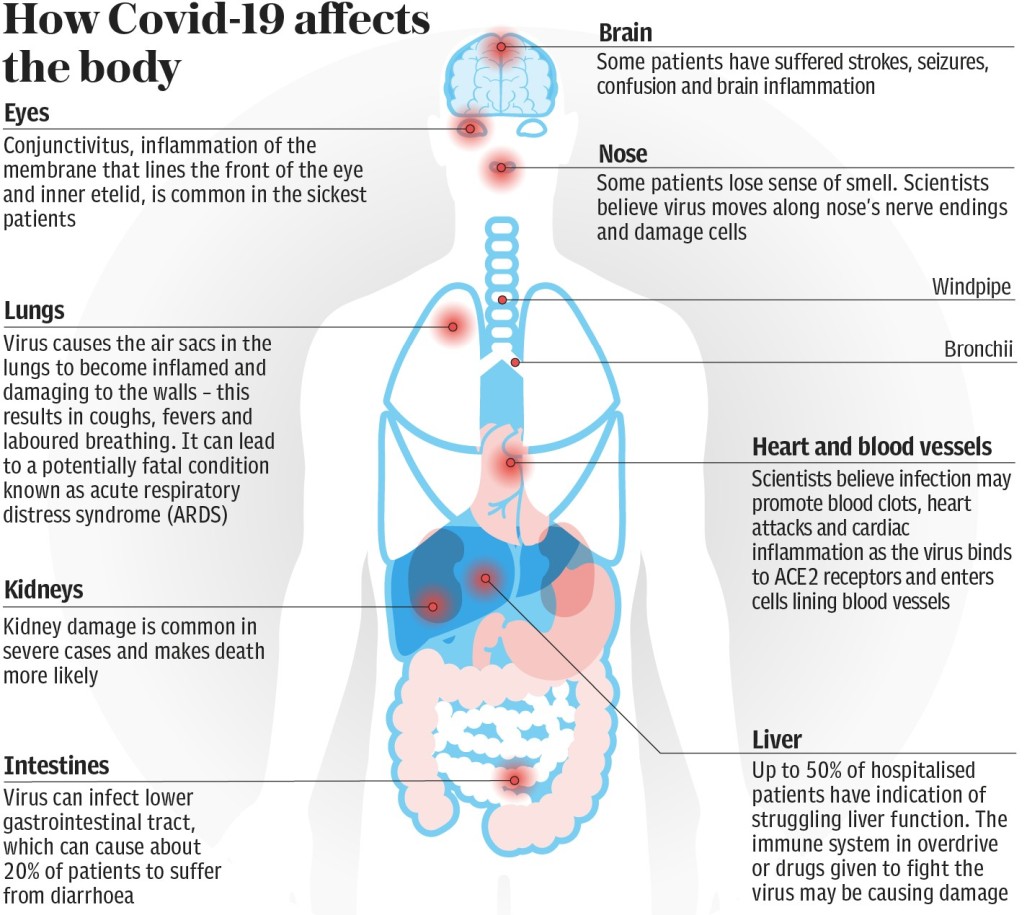
Нос и горло
Именно здесь начинается инфекция, колонизируя верхние дыхательные пути, часто блокируя наше обоняние, прежде чем попасть в горло. Клетки верхних дыхательных путей содержат фермент, известным как белок ACE2. Этот белок позволяет короновирусу Sars-Cov-2позволяют фиксироваться на рецепторе клетки, проникать в клетку. Проникнув в клетку? вирус начинает размножаться с большой скоростью воспроизводя клетки вируса.
В этот момент пациенты очень заразны, но, возможно, еще не страдают какими-либо симптомами? кроме потери обоняния (потеря обоняния наблюдается у многих заразившихся). Это одна из самых хитрых и необычных уловок этого вируса — заставить жертву своей атаки, человека, распространять его среди людей, не давая зараженному человеку понять, что он болен и способен заразить того, для которого это, возможно, будет трагично.
Легкие
Если иммунная система организма человека не убивает вирус Sars-Cov-2 на этой ранней стадии, вирус распространяется по дыхательным путям в легкие. Именно внутри легких вирус становится очень опасным. Он проникает в миллионы крошечных воздушных мешочков в легких, вызывая их воспаление.
«Это то, что мы бы назвали пневмонией — воспалением тканей легких — и он препятствует поступлению кислорода, это делает легкие влажными и тяжелыми», — сказал д-р Дункан Янг, профессор медицины интенсивной терапии в отделении клинической неврологии клиники Наффилда.
Для некоторых пациентов это может привести к острому респираторному дистресс-синдрому (ARDS) — потенциально смертельному состоянию, когда уровень кислорода в крови снижается до опасно низкого уровня.
К сожалению, для многих людей иммунная система чрезмерно реагирует на инфекцию, вызывая «цитокиновую бурю», при которой организм по сути атакует сам себя.
«Этот воспалительный процесс во всем теле, «цитокиновая буря», вызывает учащенное сердцебиение, перегрузку кровеносных сосудов вероятно, именно это вызывает у людей проблемы с сердцем. Это то, что заставляет 20 процентов людей, страдающих почечной недостаточностью, ухудшает работу почек», — сказал доктор Янг. «Поэтому, когда пациенты умирают в отделении интенсивной терапии, они в основном умирают от реакции организма на «цитокиновую бурю». Они умирают от полиорганной недостаточности».
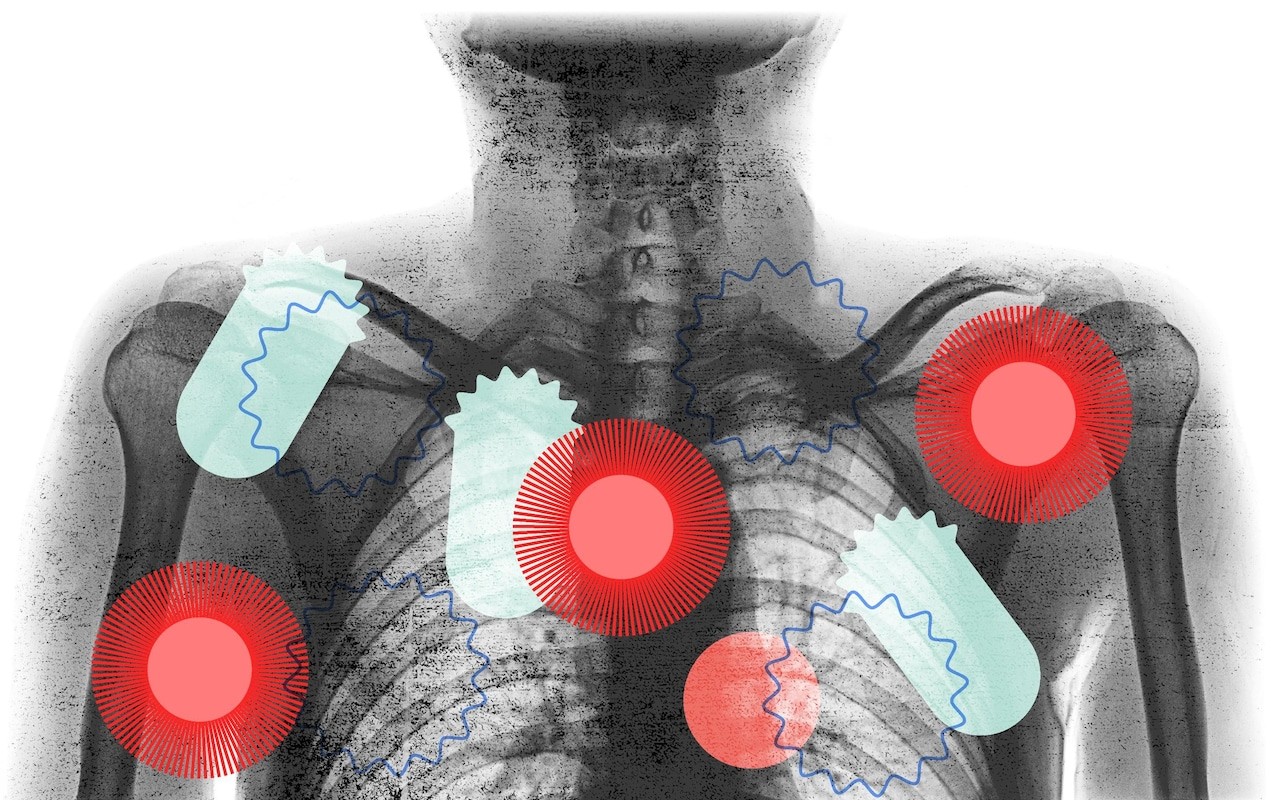
Сердце и кровеносные сосуды
Легкие могут быть эпицентром Covid-19, но ученые считают, что он также может проникать в кровеносную систему, проникая в наши артерии.
Как именно вирус атакует сердце и кровеносные сосуды, остается загадкой, но эксперты полагают, что инфекция может вызывать сгустки крови, сердечные приступы, поскольку вирус связывается с рецепторами ACE2 на клетках, выстилающих наши кровеносные сосуды и сердце.
«Пациенты, больные Covid в больнице, демонстрируют признаки серьезных сердечных и сосудистых проблем», — сказал профессор Шах. «Мы видим, что у значительной части пациентов образуются тромбы в артериях, входящих в сердце».
Одно исследование опубликованное в научном журнале JAMA Cardiology показало, что у 20 процентов из 416 пациентов, госпитализированных в Ухань с коронавирусом, было повреждение сердца.
«Повышенная вероятность образования тромбов, по-видимому, является одной из особенностей тяжелой болезни Ковида», — добавил профессор Шах. «Мы также видим, как пациенты получают тромбы в других местах, включая ноги и легкие».
Это может объяснить, почему пациенты с диабетом и сердечно-сосудистыми заболеваниями подвергаются риску тяжелой болезни с Covid-19, поскольку их сосудистая система уже находится в дополнительном напряжении.
Печень
Повышенные уровни ферментов в печени наблюдались в значительном количестве госпитализаций Covid-19, что указывает на поражение органа. Не ясно, вызвано ли это повреждением иммунной системы при «цитокиновой буре», лекарствами для борьбы с симптомами Covid-19 или даже самим вирусом.
Почки
В тяжелых случаях Covid-19 может вызвать повреждение почек — одно предварительное исследование 85 госпитализированных пациентов в Ухани показало, что у 27 процентов была обнаружена почечная недостаточность.
Неясно, происходит ли это потому, что вирус поражает почки напрямую — в органе имеется множество рецепторов ACE2 — или это реакция организма на что-то еще, например, падение артериального давления.
В любом случае это может значительно увеличить потребность на диализные аппараты.
Головной мозг
Доктора до сих пор не знают, как вирус влияет на мозг, но исследования показали, что пациенты с Covid-19 переносили инсульт, судороги, спутанность сознания и воспаление мозга.
«Из наблюдения за пациентами, у многих пациентов проявляются симптомы нарушения мозгового кровообращения», — сказал доктор Янг. «Влияет ли вирус непосредственно на мозг или эти симптомы являются признаком того, что уровень кислорода слишком низок, мы пока не знаем».
В Японии одно тематическое исследование сообщило о следах вируса в спинномозговой жидкости пациента Covid-19, у которого развился менингит и энцефалит. Это говорит о том, что Sars-Cov-2 может проникать в центральную нервную систему.
Воронежский врач рассказал, кому и как после ковида проверяться на тромбоз
Хирург-флеболог Максим Быков рассказал о том, когда и у кого после ковида появляется тромбоз, по каким признакам его можно заподозрить и почему назначать себе антикоагулянты самостоятельно — смертельно опасно
Читать все комментарии
Войдите, чтобы добавить в закладки
Почему коронавирус оборачивается тромбозом?
Причин сразу несколько. Первая — вирус поражает клетки эндотелия, выстилающего сосуды изнутри. Сосудистые стенки повреждаются, а организм реагирует на это повреждение, как на любую травму — образованием тромбов. Ведь в обычных условиях это естественная защитная реакция, предотвращающая кровотечения.
Вторая причина — гипервоспаление, возникающее при коронавирусе, приводит к тому, что иммунные клетки начинают «нападать» на собственные ткани. Опять же в результате образуются сгустки крови. Наконец, ухудшает ситуацию тот факт, что тяжелобольные люди по многу часов, а иногда и дней проводят, не вставая с постели. Кровь застаивается и густеет.
Кто больше подвержен тромбообразованию?
В группе риска следующие категории:
— люди старше 60 лет;
— ведущие малоподвижный образ жизни;
— женщины, принимающие противозачаточные препараты, особенно по многу лет;
—те, кто имеет склонность к тромбообразованию, в частности тромбофилию;
— лица, которые уже перенесли инфаркт, инсульт, тромбоэмболию лёгкого — то есть состояния, связанные с тромбозом.
Среди лиц до 60 лет тромбообразованию больше подвержены мужчины. Это объясняется тем, что у женщин кровь регулярно обновляется во время менструаций.
Можно ли распознать у себя тромбоз?
Примерно в 80% случаев тромбоз возникает в ногах. Поэтом особое внимание надо обратить на следующие симптомы:
— сильный, не спадающий отёк нижней конечности или её части;
— боли или зуд на определённом участке ноги;
— бледная кожа или, наоборот, покрасневший и горячий участок на голени или бедре;
Отметим, что иногда тромбоз до поры до времени вообще никак себя не проявляет — и в этом его коварство.
Я заболел ковидом, надо ли мне принимать антикоагулянты?
— Тем, кто попадает в больницу, практически в ста процентах случаев назначают такие препараты. Кстати, части пациентов антикоагулянты не помогают, они лишь очень сильно разжижают кровь, и врачам очень сложно их лечить. Также лекарства, разжижающие кровь, доктор может назначить и тем, кто болеет коронавирусом на дому в лёгкой форме. Без назначения доктора я бы ни в коем случае не рекомендовал принимать эти препараты даже людям из групп риска!
Дело в том, что их бесконтрольный приём может вызвать кровотечения, причём как наружные (из носа, к примеру), так и внутренние, самые опасные. И не всегда человека в этом случае можно спасти. Пациентов, которые сами себе прописали антикоагулянты в больших дозах я «узнаю» по многочисленным синякам на теле — это тоже последствия самолечения. Могу сказать: если пациент не относится к группам риска и болеет коронавирусом в лёгкой форме, чаще всего ему антикоагулянты просто не нужны!
Нужно ли обследоваться на тромбоз после коронавируса?
Чем смертельно опасен тромбоз, какие меры профилактики предпринять больным коронавирусом, чтобы не допустить образования тромбов, возникает ли эта патология у детей и какое главное заблуждение связано с антикоагулянтами — читайте в «МОЁ! Плюс».
«Внутрисосудистое свертывание крови при COVID-19 определяет весь ход болезни»
 Беседа с академиком А.Д. Макацария, крупнейшим специалистом в области клинической гемостазиологии
Беседа с академиком А.Д. Макацария, крупнейшим специалистом в области клинической гемостазиологии
Сегодня известно, что при COVID-19, в первую очередь, страдает свертывающая система крови. Вот почему у всех умерших от осложнений новой коронавирусной инфекции находят большое количество тромбов. Как это объяснить? Почему это заметили не сразу? Каким образом и почему это происходит? Можно ли предотвратить развитие такого осложнения? Об этом – наш разговор с А.Д. Макацария, академиком РАН, одним из крупнейших в мире специалистов по изучению нарушений свертываемости крови, создателем Школы клинической гемостазиологии, заведующим кафедрой Сеченовского университета. Александр Давидович и его ученики активно сотрудничают с университетом Сорбонны, Венским, Римским, Миланским и Тель-Авивским университетами, Технион в Хайфе. Под его руководителем защищено 150 кандидатских и докторских диссертаций. Автор более 1200 научных трудов, в том числе 40 монографий.
– Александр Давидович, в последнее время во всем мире появляется всё больше сообщений о том, что при COVID-19 страдает свертывающая система крови. Так ли это, и если да, то чем вы объясняете этот феномен?
– Безусловно, это так. Более того, хочу сказать, что практически нет такой инфекции (вирусной или, тем более, бактериальной), которая бы не влияла на свертывание крови. Доказательство тому – учение о сепсисе и септическом шоке как универсальной модели ДВС-синдрома – синдрома диссеминированного внутрисосудистого свертывания крови. Степень тяжести тромботических нарушений зависит от особенностей возбудителя и организма-хозяина (иммунная система, система гемостаза, наличие сопутствующих заболеваний и т.д.).
– Но ведь не у всех пациентов развивается сепсис и септический шок?
– Конечно, не у всех. Поэтому очень актуальным и далеко не изученным в настоящее время является механизм патогенеза осложнений, вызванных коронавирусной инфекцией. Во многом это обусловлено особенностями вируса, а также особенностями организма человека, начиная от количества и качества рецепторов, представленных у человека и их способностью связываться с этим вирусом. Безусловно, на исходы заболевания огромное влияние оказывает коморбидность, то есть наличие сопутствующих хронических заболеваний у пациента.
– Почему, по вашему мнению, эта особенность течения болезни проявилась не сразу?
— Я считаю, что все это проявилось сразу, но не было адекватно оценено врачами изначально: еще не было такого количества вскрытий и широкого тестирования на гемостазиологические маркеры. Надо сказать, мы занимаемся изучением этой проблемы довольно давно, практически с самого начала эпидемии. Еще в самом начале апреля мы опубликовали работу, основанную на первых наблюдениях наших китайских коллег. Работа называлась «COVID-19 и синдром диссеминированного внутрисосудистого свертывания крови». Она имела чрезвычайно широкий резонанс, поскольку уже тогда врачи начали понимать роль свертывающей системы крови в инфекционном процессе.
– Каков механизм тромбообразования при covid-19 и отличается ли он от этого процесса при других патологиях?
– Это очень непростой вопрос. На сегодняшний день однозначно можно утверждать – при этом вирусе с самого начала имеет место активация гемостаза, внутрисосудистое свертывание крови и тромбообразование в сосудах мелкого калибра жизненно важных органов. При этом повреждаются не только легкие, а блокада микроциркуляции и ее необратимый характер определяют исход заболевания. Позднее начало антикоагулянтной терапии является неблагоприятным фактором. Причем этот процесс внутрисосудистого свертывания в капиллярах легкого играет важную роль в развитии острого респираторного дистресс-синдрома (ОРДС), о котором все говорят. Но далеко не все с самого начала уловили связь между внутрисосудистым свертыванием крови и ОРДС.
В западной литературе даже появился термин «легочная интраваскулярная коагуляция». Практически во всех случаях имеет место активация системного воспалительного ответа. Это общебиологическая реакция, которая особенно проявляется в ответ на инфекцию, вирусные возбудители. Международные организации признали, что коронавирусная инфекция – это сепсис.
Таким образом, цитокиновый и тромботический шторм усугубляют состояние больного и определяют степень тяжести. Но есть и особенности. Возможно, при COVID-19 в первую очередь повреждается фибринолиз – часть системы гемостаза, которая обеспечивает процесс разрушения уже сформированных кровяных сгустков, тем самым, выполняя защитную функцию предотвращения закупорки кровеносных сосудов фибриновыми сгустками. Отсюда синдром фибринирования при меньшей частоте геморрагических осложнений. И отсюда же открывается перспектива применения тромболитиков, о чем сейчас так много говорят и пишут. А впервые предложили такую схему наши американские коллеги.
– А ведь есть немало людей с нарушениями свертываемости крови. Сейчас, во время эпидемии, для них настали трудные времена.
– Это так. В нашей популяции есть люди не только с явными, но и со скрытыми нарушениями гемостаза, предрасполагающими к тромбозам – генетические тромбофилии, антифосфолипидный синдром и ряд других заболеваний, сопровождающихся избыточной активацией системы гемостаза; а также люди с высокой готовностью к супервоспалительному ответу (врожденные факторы и ряд ревматологических и иммунных заболеваний). Им сейчас важно контролировать своё состояние, а врачам не забывать об этом.
Вообще надо сказать, что открытие NET расширило горизонты в понимании биологии нейтрофилов и роли этих клеток в организме. Использование организмом хозяина хроматина в сочетании с внутриклеточными белками в качестве естественного противомикробного агента имеет древнюю историю и меняет наше представление о хроматине как только о носителе генетической информации. Благодаря избыточному и неконтролируемому формированию NET, нейтрофилы могут способствовать развитию патологического венозного и артериального тромбоза, или «иммунотромбоза», а также играют важную роль в процессах атеротромбоза и атеросклероза. Высвобождение NET является, как выяснилось, одной из причин тромбообразования при таких состояниях, как сепсис и рак. Наличие NET при этих заболеваниях и состояниях дает возможность использовать их или отдельные компоненты в качестве потенциальных биомаркеров. NET и их компоненты могут быть привлекательны в качестве терапевтических мишеней. Дальнейшие исследования нейтрофилов и NET необходимы для разработки новых подходов к диагностике и лечению воспалительных и тромботических состояний.
– Размышляя о высокой летальности у пациентов, которым пришлось применить ИВЛ, вы констатируете, что мы, возможно, пошли не тем путем. А какой путь может оказаться более верным?
– Да, я имел в виду, что при оценке вентиляционно-перфузионных нарушений при COVID-19 превалируют перфузионные нарушения, нарушения микроциркуляции, а это значит, что главная терапевтическая мишень – восстановление нормальной перфузии тканей, то есть противотромботическая терапия, а возможно, даже и фибринолитическая. Механическая вентиляция не может решить вопрос перфузионных нарушений.
– Видите ли вы, что в связи с эпидемией стали более частыми проблемы тромбообразования в акушерско-гинекологической практике?
– Случилось так, что во многом и благодаря нашим стараниям (лекциям и публикациям), большинство акушеров сегодня осведомлены о том, что беременность – это состояние так называемой физиологической гиперкоагуляции, и этим пациенткам нередко назначаются антикоагулянты во время беременности. Тем не менее, требуются дальнейшие исследования для вынесения суждения о частоте тромбозов у беременных с COVID-19.
Вообще надо сказать, что большинство осложнений беременности либо обусловлены, либо сочетаются с высоким тромбогенным потенциалом. Генетические факторы свертывания крови, особенно антифосфолипидный синдром, являются факторами риска огромного количества осложнений беременности – это и внутриутробные гибели плода, и неудачи ЭКО, и задержка внутриутробного развития плода, и преждевременная отслойка плаценты, что приводит к тяжелым тромбогеморрагическим осложнениям, это, наконец, тромбозы и тромбоэмболии. Поэтому, конечно, можно ожидать, что в условиях COVID-19 эти осложнения могут представлять собой еще большую опасность. Ведь вирус может быть фактором, активирующим факторы свертываемости крови. Конечно, тут нужны обобщающие исследования, но уже сейчас наши отдельные наблюдения говорят о том, что риск таких осложнений возрастает.
– Являются ли, на ваш взгляд, одним из проявлений этой проблемы случаи тяжелого течения covid-19 в педиатрии (состояния, похожие на синдром Кавасаки)?
– Глава ВОЗ Тедрос Аданом Гебрейесус призвал врачей всех стран обратить особое внимание на сообщения о том, что у некоторых детей, заразившихся коронавирусом, проявляются симптомы, схожие с еще одним заболеванием — синдромом Кавасаки (мультисистемным воспалительным синдромом). Действительно, в сообщениях из Европы и Северной Америки говорилось, что некоторое число детей поступало в отделения интенсивной терапии с мультисистемным воспалительным состоянием, с некоторыми симптомами, похожими на синдром Кавасаки и синдром токсического шока.
Синдром Кавасаки был впервые описан в 1967 году японским педиатром по имени Томисаку Кавасаки. Он обычно поражает детей до пяти лет. При этом синдроме у пациента начинается воспаление кровеносных сосудов (васкулит) и лихорадка. Болезнь Кавасаки имеет четко выраженный набор симптомов, включая постоянно высокую температуру, покраснение глаз и области вокруг рта, сыпь на теле и покраснение и отек ног и рук.
13 мая нынешнего года в авторитетном медицинском издании The Lancet было опубликовано исследование итальянских врачей, которые сообщили, что в провинции Бергамо, одной из наиболее пострадавших от эпидемии коронавируса, была зафиксирована вспышка синдрома Кавасаки или схожего с ним синдрома.
Важно, что в большинстве случаев дети также имели положительный результат теста на антитела к КОВИД-19, предполагая, что синдром последовал за вирусной инфекцией.
Болезнь Кавасаки имеет тенденцию проявляться в группах генетически похожих детей и может выглядеть немного по-разному в зависимости от генетики, лежащей в основе группы. Это говорит о том, что различные триггеры могут вызывать воспалительную реакцию у детей с определенной генетической предрасположенностью.
Вполне возможно, что атипичная пневмония SARS-COV-2, вызванная вирусом COVID-19, является одним из таких триггеров. Это важный вопрос, требующий пристального изучения.
– Александр Давидович, как вы думаете, почему у всех COVID-19 проявляется по-разному?
– Тут очень важна проблема факторов риска. Всё дело в том, что, помимо видимых болезней типа сахарного диабета или гипертонии, существуют болезни невидимые, о которых мы зачастую даже не подозреваем. В последние годы большое распространение получило учение о генетической тромбофилии. Во всем мире это примерно до 20 процентов людей, которые являются носителями той или иной формы генетической тромбофилии. С этим можно жить сто лет, но если возникает инфекция, травма, делается операция – больной может погибнуть от тромбоэмболии, даже если операция выполнена на высочайшем техническом уровне. Причиной тому – скрытая генетическая тромбофилия – мутация, которая делает её носителя подверженным высокому риску тромбообразования.
Высокая контагиозность вируса и большое количество заболевших поневоле «позволяет» вирусу выявить людей с изначальной явной или скрытой предрасположенностью к тромбозам. Это пациенты не только с генетической тромбофилией или антифосфолипидным синдромом, но и с сахарным диабетом, ожирением, ревматическими болезнями и другими патологическими состояниями, ассоциированными с повышенным свертыванием и/или воспалением.
– Какие методы профилактики и лечения covid-19 вы считаете перспективными?
– Помимо уже названных, это противовирусная терапия, терапия специфическими иммуноглобулинами, противотромботическая терапия и лечение, направленное на снижение воспаления (так называемые антицитокиновые препараты). Многое нам предстоит ещё понять об этом новом для нас заболевании, но постепенно мы движемся в сторону лучшего объяснения многих его механизмов. Вы знаете, я всегда много работал, но, пожалуй, никогда ещё я не был так занят исследовательской и практической работой, как сейчас. Уверен, что она даст свои важные результаты.
Беседу вела Наталия Лескова.



 Беседа с академиком А.Д. Макацария, крупнейшим специалистом в области клинической гемостазиологии
Беседа с академиком А.Д. Макацария, крупнейшим специалистом в области клинической гемостазиологии