что надо делать при инсульте первая помощь
Первая помощь при инсульте: как распознать, признаки, лечение
Чтобы понять, что у человека инсульт, нужно быть достаточно внимательным. Все потому, что симптоматика может и вовсе отсутствовать. Поэтому многие люди с инсультом и не подозревают о том, что он уже развился. Очень важно уметь вовремя распознать инсульт и оказать первую помощь.
Инсульт – это закупорка или разрыв сосудов в головном мозге. Вследствие недостатка кислорода нейроны головного мозга начинают отмирать. Но понять, что именно происходит с человеком, достаточно сложная задача.

Внешними проявлениями инсульта может быть необычное и немного странноватое поведение человека. Со стороны, кажется, что человек пребывает под воздействием алкоголя. При этом самочувствие может и вовсе не меняться, человек искренне не понимает, что смущает окружающих. Он всячески убеждает всех, что чувствует себя отлично, и поводов для беспокойства нет.
Основные симптомы инсульта
Важными элементами в диагностике инсульта есть улыбка, разговор и движения человека.
Кроме этого, есть еще два варианта, как распознать инсульт:
Что делать до приезда скорой помощи?
Не стоит просто стоять до приезда кареты скорой помощи. В первую очередь, нужно положить человека на ровную поверхность в горизонтальное положение. Если человек упал, то нужно только придать ему более удобного положения. Важно контролировать дыхание. При его полном отсутствии положить человека на бок, очистить ротовую полость от остатков пищи, рвоты или протезов. Они могут быть барьером для нормального дыхания. Для облегчения дыхания также нужно расстегнуть блузку или другие тугие вещи. Желательно ослабить ремень. Открыть окно и обеспечить поток свежего воздуха.

При наличии тонометра под рукой нужно немедленно померять давление и записать показания. При высоком давлении нужно приподнять голову, а при низком – ноги. Если у человека возникли судороги, ни в коем случае нельзя пытаться удержать человека. Просто положите под голову что-то мягкое, чтобы не травмировать голову. Единственное, что стоит сделать в конце судорог, это повернуть человека на бок.
Категорически запрещается разжимать челюсть, пытаться вставить в рот любые предметы или фиксировать язык. Такие действия приведут только к причинению вреда человеку, который оказывает помощь. Не стоит переживать по поводу асфиксии через заглатывание языка, в момент судороги это не возможно.
При остановке дыхания и сердцебиения нужно немедленно начать СЛР. Все реанимационные действия нужно выполнять вплоть до приезда скорой помощи.
Что запрещено делать?
Главное правило при оказании помощи – не навреди! Поэтому не стоит проводить следующие манипуляции:
При появлении хотя бы одного симптома инсульта у вас или ваших близких – срочно вызывайте скорую помощь!
Инсульт: первая помощь, симптомы инсульта, что делать до приезда скорой
Ежегодно в России около 450 тысяч человек сталкивается с инсультом. И лишь немногие из них способны вернуться к прежней жизни. Подробнее о болезни, ее симптомах и восстановлении рассказал врач-ангионевролог, доктор медицинских наук и руководитель службы «СТОП-Инсульт» Евгений Широков.
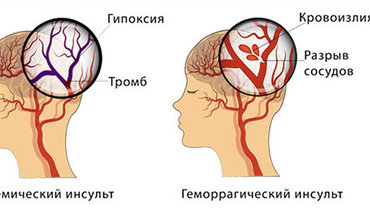
Что такое инсульт: ишемический и геморрагический
Инсульт — это острое нарушение мозгового кровообращения, в результате которого возникает повреждение головного мозга с соответствующей клинической картиной: нарушениями речи, движений, координации, сознания и так далее. Это клинический синдром, возникающий в результате сосудистых проблем нарушений гемодинамики (движение крови по сосудам).
Ишемический инсульт возникает из-за сужения или окклюзии сосудов. Его еще называют инфаркт мозга. Ишемические инсульты подразделяются на несколько вариантов в зависимости от причин возникновения. Прежде всего выделяют инсульт тромботический (или атеротромботический ), когда в крупном сосуде, артерии головного мозга возникает тромб. Он закупоривает движение крови, и в бассейне этого сосуда возникает очаг некроза (повреждение клетки).
Кроме того, существует еще как минимум 20-30 различных вариантов острого нарушения мозгового кровообращения, протекающих по ишемическому типу, которые вызываются различными причинами. Например, высокая вязкость крови (густая кровь), в результате этого происходит закупорка мелких артерий, также это воспалительные заболевания мелких сосудов (васкулиты) и разрывы сосудистой стенки.
В чем разница между инсультом и микроинсультом
Микроинсульт — это народное понятие, в медицине его называют «малый инсульт». Малый инсульт — тот же самый инсульт только с очень маленьким участком поражения мозга. Обычно так называют кратковременные нарушения, которые заметны и клинически значимы, но они довольно быстро — в течение нескольких недель или месяца — полностью уходят и восстанавливаются.
Таким образом, подводя итоги, можно сказать, что по своей тяжести острые нарушения мозгового кровообращения подразделяются на варианты:
— транзиторная ишемическая атака с быстрым и полным возвращением здоровья;
— малый инсульт (микроинсульт), когда независимо от механизма возникновения нарушения мозгового кровообращения симптоматика уходит, и пациент возвращается к обычной жизни;
— инсульт, который по своей тяжести, как правило, несет серьезные повреждения и необратимую клиническую картину.
Считается, что после перенесенного ишемического или геморрагического инсульта 40% больных умирают в течение года и лишь 12-15% возвращаются к обычному образу жизни. Остальные теряют подвижность, имеют грубые нарушения когнитивных функций, испытывают проблемы с памятью, речью и так далее.
Предынсультное состояние
Предынсультное состояние — это различные нарушения со стороны системы кровообращения, которые могут сигнализировать о неблагополучии и возможном обострении декомпенсации мозгового или коронарного обращения. Например, чаще всего это нестабильность артериального давления. Это когда у больного нет постоянных приемлемых цифр (должно быть меньше 130 на 90).
Также больного могут беспокоить гипертонические кризы. Можно заметить и нарушение сердечного ритма, так называемые перебои: тахикардия (частые сердечные сокращения) или, наоборот, брадикардия (редкие сердечные сокращения). Это самые близкие признаки со стороны гемодинамики, которые можно обнаружить перед инсультом.
Как распознать симптомы инсульта
Есть ряд признаков перед инсультом, которые могут иметь чисто клиническое значение. Это частые головные боли, нарушение сна, появившееся головокружение, быстрая утомляемость, снижение работоспособности, непереносимость физических нагрузок и прочее.
Следующий метод исследования — это электрокардиограмма. Она может показать нарушения ритма или коронарного кровообращения. Третий метод — это визуализация крупных артерий, показывающая, есть ли у больного атеросклероз и как он себя ведет. Это определяет ультразвуковое исследование на дуплексном сканировании сонных и позвоночных артерий. Это крупные артерии, в которых раньше всего возникают различные признаки атеросклероза. Там можно увидеть толщину сосудистой стенки, атеросклеротические бляшки и какие они — опасные, неопасные.
Первая помощь пострадавшему при инсульте
Прежде всего до приезда врачей нужно установить сам факт инсульта, потому что следующие действия во многом определят судьбу больного. Либо он попадает в специализированный сосудистый центр и ему оперативно проведут растворение тромба или хирургическую операцию, либо он туда не попадет. Чтобы определить наличие тромболизиса и успеть на операцию, у больного есть всего 3-3,5 часа.
Для того чтобы выявить признаки инсульта, используется так называемая шкала FAST (Face-Arm-Speech-Test). Ее рекомендовано знать не только медикам. Первая буква в этом слове Face («лицо») — нужно посмотреть на лицо больного и определить, симметрично ли оно или есть выраженная асимметрия (опущена одна половина лица или уголка рта). Вторая буква означает Arm («рука»). Нужно попросить человека поднять обе руки. Если он не поднимает или задерживает одну руку, то это будет говорить о том, что у него инсульт. А дальше — Speech («речь»). Если человек не может разговаривать, путается в словах, есть заметные нарушения речи, то тоже речь идет об инсульте. Данная шкала помогает правильно оценить состояние больного.
По действующим ныне клиническим рекомендациям больному, у которого есть картина инсульта, никакие лекарства в рот нельзя давать. Нужно положить его, если он на улице, тогда еще стоит укрыть его, чтобы он не простыл. Также надо повернуть больному голову набок, если вдруг у него произойдет рвота, чтобы он не захлебнулся. Дальше стоит ждать приезда «Скорой помощи». Уже в больнице больному оказывается помощь в расчете прежде всего на тромболизис.
Как восстановиться после инсульта
Восстановление от инсульта — процесс сложный. Стоит говорить о целом комплексе процедур. Когда проходит острый период, примерно 18-20 дней и больной уже не нуждается в лечении в специализированном неврологическом отделении, его, как правило, отпускают домой. Если пациент нуждается в реабилитации, то его могут после больницы отправить в специализированный центр. На третьем этапе — это обычно санаторий. Туда отправляются через полгода после перенесенного инсульта.
Восстановление, как правило, занимает месяца три. Но в России отмечается проблема: больных много, а реабилитационных центров мало. А в них проводятся необходимые программы, включающие в себя физические нагрузки, беседы с психологом, работу с логопедом. Поэтому обычно больной сразу после стационара отправляется домой, куда к нему приходит врач. Доктор дает советы по физической реабилитации (это массаж, лечебная физкультура). Все зависит от состояния больного.
Выбор реабилитационного центра
Чтобы выбрать реабилитационный центр, следует ориентироваться на отзывы, также можно приехать в клинику и пообщаться с медицинским персоналом. Важно проверить, есть ли специалисты неотложной помощи, какой спектр услуг предоставляется больному.
Стоит учитывать, есть ли услуги психолога для родственников больного.
Сейчас многие центры оснащены современными технологиями. Обращаем внимание, есть ли ReoAmbulator (роботизированная нейрореабилитационная система, которая позволяет начать восстанавливать навык ходьбы максимально рано), беговые дорожки AlterG, тренажерная платформа COBS Physiomed.
Оформление инвалидности после инсульта
Человек, перенесший инфаркт, имеет право оформить инвалидность на основе заключения медико-социальной экспертизы. Правда, получить ее могут не все.
Основаниями для присвоения инвалидности могут быть:
— частичное или полное отсутствие возможности самостоятельно передвигаться;
— нарушение пространственной ориентации;
— неспособность контролировать свое поведение;
— неспособность выполнять элементарные действия, обслуживать себя в быту;
— проблемы с речью, слухом, зрением и прочее.
Если больной получил инвалидность, стоить помнить, что согласно действующему законодательству (распоряжение Правительства РФ № 2347-р) человеку при необходимости предоставляется техническое средство реабилитации (трости, костыли, опоры, поручни, кресла-коляски, протезы, противопролежневые матрацы и подушки, собаки-проводники, медицинские термометры, кресла-стулья с санитарным оснащением и другое).
Человек с инвалидностью имеет право также получать:
— льготы на образование;
— льготы на лекарства;
— льготы по жилищному законодательству;
— льготы на санаторно-курортное лечение.
Профилактика инсульта
Профилактика инсульта заключается в том, чтобы исключить наиболее значимые факторы риска. К ним относятся высокое артериальное давление, плохая работа сердца, нарушение его ритма, курение и малоподвижный образ жизни. Эти факторы позволяют во многом предотвратить появление инсульта, стоит только обратить на них внимание.
Даже соблюдение таких элементарных правил, как полноценный сон, правильное питание, отказ от алкоголя и курения, значительно снижает риски инсульта.
Инсульт: как избежать и что делать, если он уже случился
Сердечно-сосудистые заболевания долгое время лидируют в рейтинге причин смертности. По оценкам Всемирной организации здравоохранения в 2016 году от болезней сердца умерло 17,9 миллионов человек. Причина 85% всех этих смертей — инфаркты и инсульты. По данным Фонда по борьбе с инсультом (ОРБИ) в России каждые полторы минуты кто-то переносит инсульт.
Весной 2019 года эта статистика перестала быть для журналистки Саши Васильевой абстрактными цифрами — у ее папы случился инсульт. Она рассказывает о том, что папе пришлось пережить, разбирается в видах, признаках и факторах риска инсульта и объясняет, что можно сделать для профилактики.
Что такое инсульт
Мозгу человека, как и всем остальным тканям и органам, нужен кислород и питательные вещества. Они переносятся током крови по артериям.
Жизненно важно, чтобы этот постоянный процесс циркуляции крови не прерывался — клетки мозга (и не только они), оставшись без кислорода, быстро погибают. Состояние, при котором мозговое кровообращение нарушено, называется инсультом.
Основные виды развития событий таковы.
Ишемический инсульт
Кровь может не поступать в мозг, потому что артерия, питающая его, частично или полностью заблокирована. Это ишемический инсульт. Он встречается более чем в 80% случаев. Артерию закупоривает сгусток крови — тромб. Он может быть «хозяином» этой артерии — возникать там из-за повреждений стенки. Или кровяной сгусток — эмбол — может быть «гостем», примчавшимся из другого места организма. Такой «гость» путешествует по кровеносным сосудам мозга до тех пор, пока не достигнет самого узкого, чтобы в нем застрять.
Геморрагический инсульт
Другой вид инсульта, геморрагический, происходит, например, когда ослабленный кровеносный сосуд, питающий мозг, разрывается. Иными словами, происходит кровоизлияние в мозг: кровь заливает ближайшие зоны мозга, повреждая их. Те клетки мозга, что расположены за местом разрыва, лишаются кровоснабжения и кислорода и тоже страдают. При ещё одном виде геморрагического инсульта кровь попадает в пространство между мозгом и костями черепа.
Транзиторная ишемическая атака
Такое близкое к инсульту состояние называется транзиторной ишемической атакой. Она обычно проходит за несколько минут, не разрушает клетки мозга, но может быть предвестником грядущего инсульта, потому списывать на случайность подобные симптомы нельзя.
22 мая ночью меня разбудил телефонный звонок от папы. Я удивилась и немного встревожилась: просто «поболтать» папа в такое время бы не позвонил. Его голос был слабым, прерывистым, а речь невнятной. Он сказал: «Саша, мне плохо. Онемела правая сторона тела». Муж уехал к папе первым, на ходу вызывая скорую помощь. Оставив ребенка бабушке, я поехала следом с бешено бьющимся сердцем. В голове уже сидела зудящая мысль: «Это может быть инсульт»
Действуй быстро
Основные симптомы инсульта по-английски описывают словом F. A. S. T. — для лучшего запоминания последовательности действий.
Face (лицо) — попросите человека улыбнуться. При инсульте один угла рта будет опущен.
Аrms (руки) — попросите поднять обе руки. При инсульте одна рука будет слабее, либо человек и вовсе не сможет ей управлять.
Speech (речь) — попросите человека произнести свое имя или простое предложение из нескольких слов. Речь человека с инсультом покажется вам странной и непонятной.
Time (время) — при любом из этих симптомов, даже если они были временными и уже миновали, нужно немедленно вызывать скорую помощь. Быстрая реакция родных вкупе с действиями врачей дают надежду, что последствия инсульта будут не такими разрушительными.
Кроме того, инсульт также могут сопровождать сильная головная боль, рвота, потеря сознания, судороги, головокружение, общая слабость. Подробнее о симптомах на русском языке можно почитать на сайте фонда ОРБИ.
Приехавшие медики с трудом понимали папину речь. Он не мог глотать, скопившуюся слюну сплевывал на платок.
Мне сказали собрать папе вещи в больницу и позвать соседей, которые помогли бы его вынести из квартиры на носилках. Возле машины скорой помощи я наконец решилась спросить у врача папин предполагаемый диагноз.
— Скорее всего инсульт, — сообщил доктор буднично.
МРТ в приемном покое не оставило никаких сомнений в диагнозе.
В спешке собранные вещи в больнице папе не понадобились, потому что его сразу увезли в реанимацию. Майку на нем разрезали ножницами, чтобы снять как можно быстрее.
Доктор, который дежурил в ту ночь, сказал, что состояние папы очень серьезное — он может умереть.
Кто в группе риска?
Существуют факторы, которые во много раз увеличивают вероятность того, что в вашей жизни случится инсульт. На некоторые из них мы повлиять не можем.
Возраст. Начиная с 55 лет каждое новое десятилетие удваивает риск инсульта. К сожалению, инсульты могут происходить и в более молодом возрасте — моему папе 52 года, и даже случаться у подростков и маленьких детей (самый высокий риск развития инсульта у детей — во внутриутробном периоде и первые несколько недель жизни).
Пол. У мужчин риск инсультов выше, чем у женщин. Но, поскольку у мужчин инсульты, как правило, случаются раньше,то выживают они чаще — у женщин более высокий риск умереть от инсульта.
Семейная история сердечно-сосудистых заболеваний также увеличивает риск инсульта и других болезней сердца. Если у кого-то из ваших ближайших родственников (родителей, братьев, сестер) был инсульт, особенно в молодом возрасте, вы тоже можете быть в группе риска.
Хорошая новость в том, что на некоторые факторы все же можно воздействовать.
Среди них — артериальная гипертензия (высокое давление), зависимость от сигарет и пассивное курение, высокий уровень холестерина, ожирение, низкая физическая активность, сахарный диабет, синдром обструктивного апноэ во сне, мерцательная аритмия, атеросклероз, уже перенесенные инсульт, транзиторная ишемическая атака и другие ССЗ.
«Инсульт локализован в стволе головного мозга. Это место, в котором расположены жизненно важные центры — дыхание, сердцебиение», — позже объяснял мне заведующий отделением реанимации.
Артериальная гипертензия. Кровяное давление — сила, с которой кровь давит на стенки сосудов, проходя по ним. Высокое давление повреждает сосуды и сердце, что во много раз увеличивает вероятность развития инсульта, других ССЗ, почечной недостаточности.
Гипертония является причиной примерно половины всех инсультов и 47% всех случаев ишемической болезни сердца.
Согласно рекомендациям American College of Cardiology и American Heart Association (ACC/AHA), выпущенных в 2017 году, нормальным считается давление ниже 120/80 мм.рт.ст., повышенным — давление 120-129/ниже 80 мм.рт.ст. Люди с повышенным давлением находятся в зоне риска развития гипертонии и всех сопутствующих ей осложнений.
130-139/80-89 мм.рт.ст. — это I степень артериальной гипертензии, больше 140/90 мм.рт.ст. — II степень.
Высокое давление не болит, потому контроль этих показателей — ответственность человека. Подробнее о высоком давлении, правилах его измерения, мифах и лечении, можно прочитать в материале медицинского журналиста Дарьи Саркисян.
Курение. Из-за курения в крови снижается количество кислорода, что дает сердцу дополнительную нагрузку, артериальное давление растет. Кровь сгущается, а это повышает риск образования тромбов.
Табак может влиять на уровень холестерина, повышая «плохой» холестерин. Также растет риск развития атеросклероза — заболевания, при котором проходимость артерий сужается, чаще формируются кровяные сгустки.
По данным британской Stroke Association, благотворительной организации, помогающей людям, пережившим инсульт, курение 20 сигарет в день в 6 раз повышает вероятность инсульта.
Холестерин. Высокий уровень липопротеинов низкой плотности («плохого» холестерина) может вызвать накопление холестерина в кровеносных сосудах, что снова возвращает нас к атеросклерозу.
Сахарный диабет, особенно неконтролируемый, также увеличивает риск развития болезней сердца, в частности инсульта. Высокий уровень сахара может повреждать кровеносные сосуды, делая их тверже и уже.
Мерцательная аритмия — вид нерегулярного сердечного ритма, при котором кровь застаивается в предсердия — камерах сердца — и может формировать сгустки. Они, в свою очередь, могут попасть в мозг и вызвать инсульт.
Синдром обструктивного апноэ во сне — остановки дыхания во время сна, часто сопровождающиеся храпом. В это время кислород в организм не поступает, а углекислый газ не выводится. Есть несколько объяснений, как это состояние связано с вероятностью инсульта. Например, синдром обструктивного апноэ во сне может усугублять другие факторы риска инсульта: среди людей с этой проблемой наблюдается повышенная распространенность системной гипертензии, диабета, мерцательной аритмии.
Если человек уже перенес инсульт, к сожалению, высока вероятность повторной катастрофы. В США статистика такова: 795 000 человек, переносят инсульты каждый год, у 185 000 из них нарушение мозгового кровообращения случается не впервые. Как правило, повторный эпизод тяжелее и чаще приводит к смерти, потому что часть мозга уже повреждена.
Мой папа — курильщик с большим стажем. На высокое давление никогда не жаловался, как впрочем, и не измерял его. Накануне инсульта он сдавал анализы для ежегодного медосмотра на работе, результаты я потом показывала врачам реанимации. Уровень общего холестерина был очень высоким — 9, 2 мммоль/л при норме 3-5 мммоль/л.
Также судя по всему, за пару дней до инсульта папа испытал транзиторную ишемическую атаку. Он шел пешком на автобусную остановку, спешил на работу. «Вдруг меня резко повело вправо. Это длилось несколько секунд, а потом прошло. Я пошел дальше», — рассказал папа, вскоре после того, как его перевели из реанимации в обычную палату
Как снизить риск
Что делать, чтобы снизить риск инсульта? Менять образ жизни и влиять на модифицируемые факторы риска: правильно питаться, не курить, не пить много алкоголя, заниматься спортом, следить за своим весом, контролировать диабет, артериальное давление, мерцательную аритмию и другие состояния, повышающие риск.
Рацион должен состоять из большого количества фруктов и овощей, цельнозерновых продуктов, бобовых, орехов, мяса птицы. Потребление красного мяса и других продуктов, богатых, насыщенными жирами, нужно снизить. Избыточное количество соли в рационе повышает артериальное давление, потому относительно безопасная доза соли в день — около 6 г, что примерно равно чайной ложке.
Умеренная физическая нагрузка 150 минут в неделю (быстрая ходьба, танцы, активные игры с детьми или прогулки с домашними животными) будет большим вкладом в профилактику болезней сердца.
Лечение инсульта
Один из главных методов лечения ишемического инсульта — тромболитическая терапия. Человеку вводят лекарства, которые растворяют тромб. Проводить такое лечение имеет смысл только в первые часы после инсульта.
Лечение геморрагического инсульта сводится к контролю за кровотечением и снижению давления на мозг. Методы зависят от причины инсульта — высокого давления, травмы головы, приема антикоагулянтов — разжижителей крови, тонкого места в стенке кровеносного сосуда — аневризме.
Позже мне сказали, что мы привезли папу вовремя. Ему провели тромболитическую терапию, чтобы удалить тромб, заблокировавший артерию. Но у папы случился отек мозга, и врачи реанимации не давали прогнозов. Говорили лишь, что произойти может все, что угодно.
В реанимации папа провел почти четыре недели, большую часть этого времени — на аппарате ИВЛ
Жизнь после
Последствия инсульта могут быть совершенно разными — зависит от того, сколько времени кровообращение было нарушено, и какие области мозга пострадали. Так, инсульт может вызвать полную или частичную утрату движений в руках и ногах, мышечную слабость, нарушения речи, трудности при глотании и другие проблемы.
У папы пострадала правая сторона тела. Лицо справа словно заморожено, речь порой становится невнятной. Рука и нога не парализованы, но полноценно управлять ими у папы не выходит. Они словно чужие и ощущаются как через вату. Зато любые прикосновения к правой руке папа ощущает болезненно четко. Левая же почти ничего не чувствует, хотя управляет левой стороной тела папа уверенно. Как-то на прогулке он коснулся железных перил беседки: для правой руки перила показались обжигающими, для левой — чуть теплыми. На самом же деле температура этих перил была где-то посередине.
Папе трудно стоять на ногах без поддержки — нарушены равновесие и координация движений
Реабилитация
— В России реабилитация развита слабо, в некоторых больницах ее нет почти совсем. После стационара пациентов часто отправляют в санаторий, но и там из-за нехватки знаний, специалистов и оборудования реабилитация редко проводится достаточно активно и в соответствии с современными рекомендациями. Вместо нее пациентам часто назначают ноотропные препараты в капельницах, инъекциях или таблетках: эффективность этих препаратов после инсульта не доказана, в странах с развитой медициной они не используются, — объясняет кардиолог Артемий Охотин.
Затем папу отправили в лечебно-реабилитационный центр. Капельницы, уколы и физиотерапия (магниты и другие прогревания) там действительно были в достатке — мне не удалось убедить папу, что они неэффективны, и не было тренажеров. Но с папой несколько раз в день занималась специалист по лечебной физкультуре. И она была гораздо более внимательной и вовлеченной в свое дело, чем ее коллега из больницы. Папа тренировал мышцы и мелкую моторику — развязывал и завязывал бантики, раскручивал и закручивал гайки разных размеров, учился стоять, ходить и держать равновесие
Вторичная профилактика инсульта
Главной задачей жизни после инсульта должна стать не только реабилитация, но и профилактика повторного нарушения мозгового кровообращения. По оценкам American Stroke Association, второй инсульт случается у каждого четвертого.
Вероятность повторения оценивается в каждом случае отдельно, важное значение имеет этиология (причина) инсульта. Если ее удается установить, то именно на нее направлена профилактика повторного инсульта: антикоагулянтная терапия при мерцательной аритмии, статины и антиагреганты при атеросклеротических инсультах, гипотензивные препараты при инсульте на фоне артериальной гипертонии. Если причина инсульта остается неясной, медикаментозная вторичная профилактика нацелена на наиболее вероятный вариант — атеросклероз.
Отказ от курения, физическая активность, изменение рациона и другие описанные методы профилактики актуальны и для тех, кто уже пережил инсульт.
Причину папиного инсульта пока не выяснили, но назначили препараты, которые теперь нужно будет принимать всегда. Все это «больничное» время папа не курит и, надеюсь, больше никогда не вернётся к этой привычке. Теперь его жизненный план такой: по максимуму восстановиться и главное, избежать повторного инсульта.