что нельзя делать при сердечной недостаточности
Что такое сердечная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
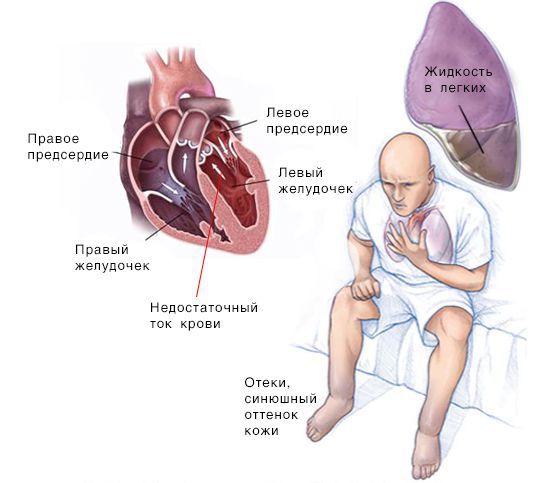
Сердечная недостаточность — синдром, при котором нарушена способность сердца перекачивать кровь. Заболевание проявляется одышкой, повышенной утомляемостю, хрипами в лёгких, отёками голеней и стоп.
Выделяют острую и хроническую формы:
Распространённость
В России хроническая сердечная недостаточность чаще регистрируется у женщин. Возможно, это связано с более пристальным их вниманием к своему здоровью.
Причины хронической сердечной недостаточности
Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии.
Другие факторы риска:
Причины острой сердечной недостаточности
Острая сердечная недостаточность может возникнуть как обострение хронической формы заболевания, а также на фоне инфаркта миокарда, разрыва хорд митрального клапана и других тяжёлых состояний.
Симптомы сердечной недостаточности
В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках.
Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя.
Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром.
Патогенез сердечной недостаточности
Сердце, подобно насосу, нагнетает кровь в сосуды и перекачивает её из одной части тела в другую:
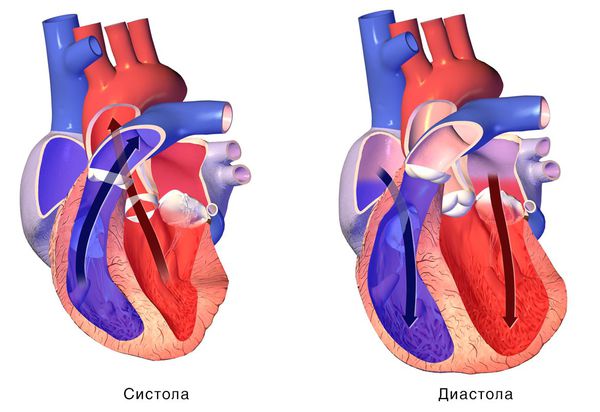
При сокращении сердечной мышцы, называемой систолой, кровь выталкивается из сердца. При расслаблении сердечной мышцы, или диастоле, она возвращается в сердце.
Если расслабляющая или сократительная способность сердца уменьшается, то развивается сердечная недостаточность. Это происходит, как правило, из-за слабости сердечной мышцы и/или потери её эластичности. В результате сердце качает недостаточно крови. Она может также накапливаться в тканях и вызывать застой.
Скопление крови, поступающей в левую часть сердца, приводит к застою в лёгких и затруднению дыхания. Скопление крови, приходящей в правую половину сердца, вызывает застой жидкости в других частях тела, например в печени и ногах.
При сердечной недостаточности, как правило, поражены обе половины сердца. Но одна из них может страдать от заболевания сильнее, чем другая. В таких случаях выделяют правостороннюю и левостороннюю сердечную недостаточность.
Классификация и стадии развития сердечной недостаточности
Выделяют следующие формы сердечной недостаточности:
Недостаточность левого желудочка сердца
Левосторонняя сердечная недостаточность бывает левожелудочковой и левопредсердной. Для неё свойственно снижение выброса левого желудочка и/или застой крови на пути к левым отделам сердца, то есть в венах малого круга кровообращения.
Симптомы при левосторонней сердечной недостаточности (СН): слабость, головокружения, бледность кожи, одышка и быстрая утомляемость.
Недостаточность правого желудочка сердца
Симптомы при правосторонней СН: периферические отёки, цианоз и скопление жидкости в брюшной полости.
Изолированная сердечная недостаточность встречается редко и кратковременно. В последующем нарушение затрагивает все камеры сердца и развиваются типичные симптомы болезни.
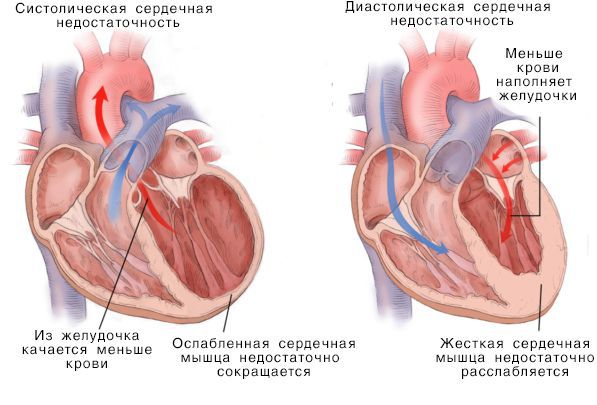
Систолическая и дистолическая сердечная недостаточность
Нарушение насосной функции левого желудочка может быть вызвано систолической и диастолической дисфункцией. Систолическая дисфункция более распространена и связана со снижением сократимости миокарда — мышечной ткани сердца. В большинстве случаев причиной систолической хронической сердечной недостаточности становится ИБС, сочетаясь с артериальной гипертензией и сахарным диабетом.
Помимо привычных терминов “диастолическая сердечная недостаточность” и «систолическая сердечная недостаточность», используются названия “сердечная недостаточность с сохраненной фракцией выброса ЛЖ (СНСФВ)” и «сердечная недостаточность со сниженной фракцией выброса (СН СФВ)».
Острая и хроническая сердечная недостаточность
Симптомы при хронической и острой СН различаются лишь интенсивностью и сроками развития.
Стадии развития сердечной недостаточности
Современная классификация хронической сердечной недостаточности объединяет модифицированную классификацию Российской кардиологический школы по стадиям, которые могут только ухудшаться (В. Х. Василенко, М. Д. Стражеско, 1935 г.), и международную классификацию по функциональным классам, которые определяются способностью больного переносить физическую нагрузку (тест с 6-ти минутной ходьбой) и могут ухудшаться или улучшаться (Нью-Йоркская классификация кардиологов). [2]
Классификация ХСН Российского общества специалистов по сердечной недостаточности
| ФК | ФК ХСН (могут изменяться на фоне лечения) | НК | Стадии ХСН (не меняются на фоне лечения) |
|---|---|---|---|
| 1ФК | Ограничений физической активности нет; повышенная нагрузка сопровождается одышкой и/или медленным восстановлением | 1 ст | Скрытая сердечная недостаточность |
| 11ФК | Незначительное ограничение физической активности: утомляемость, одышка, сердцебиение | 11а ст | Умеренно выраженные нарушения гемодинамики в одном из кругов кровообращения |
| 111ФК | Заметное ограничение физической активности: по сравнению с привычными нагрузками сопровождается симптомами | 11б ст | Выраженные нарушения гемодинамики в обоих кругах кровообращения |
| 1У ФК | Симптомы СН присутствуют в покое и усиливаются при минимальной физической активности | 111 ст | Выраженные нарушения гемодинамики и необратимые структурные изменения в органах-мишенях. Финальная стадия поражения сердца и других органов |
Классификация сердечной недостаточности Нью-Йоркской кардиологической ассоциации
Класс I. Заболевание сердца не ограничивает физическую активность. Обычная нагрузка не вызывает усталость, сердцебиение и одышку.
Класс II. Болезнь незначительно ограничивает физическую активность. В покое симптомов нет. Обычная физическая нагрузка вызывает усталость, сердцебиение или одышку.
Класс III. Физическая активность значительно ограничена. В покое симптомов нет. Небольшая физическая активность вызывает усталость, сердцебиение или одышку.
Осложнения сердечной недостаточности
Осложнения хронической сердечной недостаточности:
Диагностика сердечной недостаточности
Лечение сердечной недостаточности
Этапы оказания помощи пациенту с острой сердечной недостаточностью
При сердечной недостаточности не стоит заниматься самолечением. Своевременное обращение к врачу поможет избежать негативных последствий.
Цели терапии
Правильно подобранная медикаментозная терапия способна улучшить качество жизни и значительно продлить её продолжительность у больных даже с тяжелыми формами хронической сердечной недостаточности (по данным литературы — до 10 лет). [4]
Стандарты диагностики и лечения сердечной недостаточности, которые утверждены Минздравом, предписывают определенные исследования и манипуляции для пациентов, обратившихся с симптомами, напоминающими сердечную недостаточность; там же есть список лекарственных средств, но без указания, кто и как должен это лечить. Терапевты в поликлиниках не имеют соответствующей подготовки и не могут грамотно оказывать помощь этим больным.
Нужна ли госпитализация при сердечной недостаточности
Причиной госпитализации является декомпенсация — выраженное нарастание отёков и одышки, тахикардия и нарушение сердечного ритма.
В России сегодня почти нет специализированных отделений, где принимали бы больных с этим заболеванием, проводили бы дифференциальную диагностику и подбирали лечение (в Западной Европе введена врачебная специальность «специалист по сердечной недостаточности»). Кто реально занимается индивидуальным подбором лекарственных препаратов для больного? Терапевт, который назначает преимущественно фуросемид (мочегонный препарат), выводящий калий, снижающий давление и ускоряющий наступление летального исхода?
Кардиологические отделения районных больниц, куда с огромным трудом можно госпитализировать тяжелого больного на очень короткий срок, где опять же назначат фуросемид и лишь выведут избыточно накопленную жидкость, а через 1-2 месяца опять наступит ухудшение (правило 4-х госпитализаций: время между каждой последующей госпитализацией сокращается, состояние ухудшается, после 4-й госпитализации больных не остается!) В то время как современные препараты в постепенно повышающихся дозах могут обеспечить гемодинамическую разгрузку сердца, улучшить состояние пациента, уменьшить потребность в госпитализациях, продлить жизнь больного.
При хронической сердечной недостаточности показано сохранять режим питания и нагрузок и непрерывно принимать лекарственные препараты. Одно-двухдневный пропуск может ухудшить состояние, симптомы могут вернуться, и станет неизбежной госпитализация. Хроническая сердечная недостаточность часто встречается у людей пожилого возраста и сочетается с энцефалопатией, и помощь близких может значительно повысить их приверженность к лечению. Нужно обучение правильному питанию, режиму дня, контролю за задержкой жидкости (за рубежом эти функции выполняет специально обученная медсестра, которая осуществляет патронаж больного).
Острая или тяжелая форма хронической сердечной недостаточности подразумевает постельный режим, полный психический и физический покой. В остальных случаях показаны умеренные нагрузки, которые не сказываются на самочувствии. Следует потреблять не более 500-600 мл жидкости в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание, олигомерные питательные смеси.
Медикаментозное лечение
Если развивается приступ острой сердечной недостаточности левого желудочка (отёк легких), больной подлежит госпитализации, где ему оказывают неотложную помощь. Лечение заключается в введении диуретиков, нитроглицерина, препаратов, которые повышают сердечный выброс (добутамин, дофамин), проводятся ингаляции O2.
Если развивается асцит, показано проведение пункционного удаления жидкости из брюшной полости, при возникновении гидроторакса — плевральная пункция.
Поскольку сердечная недостаточность сопровождается выраженной гипоксией тканей, пациентам показана кислородная терапия. [10]
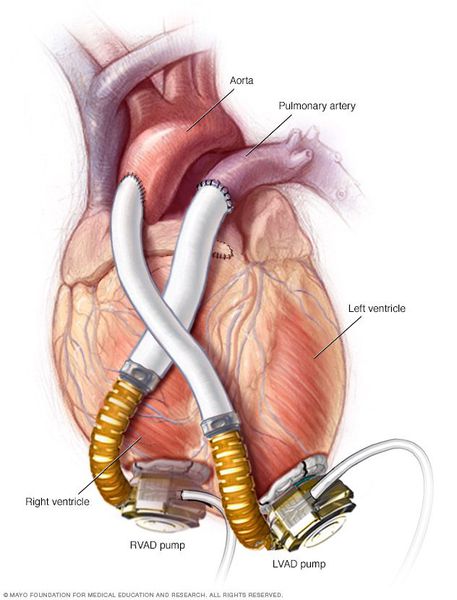
Хирургические и механические методы лечения
Питание и режим дня при сердечной недостаточности
Пациенту с сердечной недостаточностью следует уменьшить употребление жидкости до одного литра в сутки. Также следует исключить солёности, пряности и копчёности.
При заболевании нужно больше двигаться и выполнять посильные нагрузки: чаще ходить пешком и заниматься лёгкой гимнастикой.
Прогноз. Профилактика
До 1990-х годов 60 − 70 % пациентов с хронической сердечной недостаточностью умирали в течение пяти лет. Современная терапия позволила уменьшить смертность: сейчас в России при этой болезни она составляет 6 % в год, а среди пациентов с клинически выраженными формами — 12 % [16]
Отдалённый прогноз зависит от степени тяжести заболевания, образа жизни, эффективности подобранного лечения и приверженности ему, сопутствующих заболеваний и т. д.
Успешное лечение на ранних стадиях может полностью компенсировать состояние пациентов; при третьей стадии сердечной недостаточности прогноз самый печальный.
Чтобы сердечная недостаточность не прогрессировала, нужно соблюдать рекомендованный режим физической активности, регулярно и без пропусков принимать назначенные лекарства и регулярно наблюдаться у кардиолога.
Диеты при сердечно сосудистых заболеваниях
Диета при сердечно-сосудистых заболеваниях важна также, как лечебная физкультура, психологическая стабильность и меры профилактики. Доказано исследованиями: образ жизни, режим, качество и объем питания – важные факторы в борьбе с ССЗ.
Какие бывают диеты при сердечно-сосудистых заболеваниях?
При любых кардиологических болезнях хорошо зарекомендовала себя средиземноморская диета. Ее рекомендуют врачи всего мира, поскольку продукты этой диеты богаты на витамины, антиоксидантные вещества и микроэлементы, полезные для сердца и сосудов. Диета включает огромное разнообразие овощей и фруктов, а также масло оливы. Риски приобретения сердечно-сосудистых заболеваний снижаются, если в меню есть продукты с омега-3, например, орехи и соя. Однако один компонент не гарантирует безопасность. Жиры животного происхождения людям с диагнозом рекомендуется заменить растительным маслом — льняным или оливковым.
Меню диеты при сердечно-сосудистых заболеваниях может включать:
Соблюдая диету при заболевании сердца, важно обращать внимание не только на продукты, но и на способ приготовления пищи. Можно запекать на гриле и в духовке, готовить на пару, варить. Жареное при ССЗ недопустимо.
При артериальной гипертензии рекомендуется диета при заболеваниях сердечно-сосудистой системы DASH. Эта система питания разработана для поддержания в норме АД. Потребление фруктов и овощей, как и при средиземноморской диете, не ограничено. Особенно полезны кальций, магний, калий, а содержание натрия необходимо свести к минимуму. Диета DASH помогает поддерживать здоровье и снижать вес без голодания, поскольку включает богатые белком продукты и поддерживает стабильный уровень сахара. Принципы питания по диете DASH:
Диеты DASH можно придерживаться всю жизнь, не только в период обострения, т.е. сделать ее стилем жизни. Диета при заболеваниях сердца и сосудов подходит людям любого возраста, и в этом ее преимущество. Основной принцип DASH-диеты — снижение натрия. Хотя снизить количество потребляемой соли стоит не только при повышенном давлении, но и при любом типе ССЗ. Низкосолевая диета снижает риск инсульта и сердечной недостаточности. Стоит помнить, что много соли содержат консервированные продукты, копчености, колбасы. Недостаток соли восполняется природными добавками, такими как ароматные травы.
Диета при заболевании сердца. Примерное меню
Правильное питание и диета при сердечно-сосудистых заболеваниях — обязательный компонент в профилактике и программе лечения. В первую очередь поддерживать баланс помогают овощи и зелень, если нет противопоказаний со стороны ЖКТ.
Диета при сердечно-сосудистых заболеваниях: стол при артериальной гипертензии:
Диета при заболеваниях сердца: меню при ишемической болезни сердца:
При атеросклерозе важно снизить количество плохого холестерина (LDL) без снижения уровня хорошего холестерина (HDL). Большое количество природных жиров содержится в молоке и мясе. Особенно вредны искусственные транс-жиры промышленного производства. Снизить уровень липидов и насытить организм помогают богатые клетчаткой продукты: бобы, фрукты, овсяная и перловая каши. Не вредны природные углеводы в сочетании с клетчаткой, т.е. сладкие фрукты, а рафинированные углеводы вроде сахара нарушают баланс глюкозы и липидов. Полностью отказываться от жиров нерационально, главное, чтобы их потребление не превышало 30% от всего рациона. При недостатке липидов снижается уровень HDL, возникает дефицит витамина Е.
Вывод
Питание при ССЗ должно быть дробным небольшими порциями. Если сердечно-сосудистое заболевание осложнено ожирением, назначают низкокалорийную диету. Нередко врачи настаивают на полном отказе от алкоголя или снижении доз в перерасчете на спирт до 20 г у мужчин и 10 г у женщин. Количество воды также стоит ограничивать, особенно при отеках, до 1,5 л в сутки.
Хотя некоторые диеты, показанные при сердечно-сосудистых заболеваниях, разрешены всем, перед изменением рациона стоит проконсультироваться с лечащим врачом и узнать, нет ли противопоказаний для перехода на средиземноморский тип питания или DASH-диету. Диету необходимо подбирать индивидуально, особенно при уже имеющихся ССЗ, после перенесенных инсультов, инфарктов, операций. Получить грамотные консультации кардиолога в Московской области вы можете в «Чеховском сосудистом центре». Здесь применяются новейшие методики лечения заболеваний сердца и сосудов. Больные могут получить рекомендации по профилактике, а также пройти лечение у высококвалифицированных врачей.
Питание при сердечно-сосудистых заболеваниях: все в наших руках
Может ли определенная диета улучшить состояние человека с заболеванием сердца или это очередной миф? Чтобы ответить на вопрос, достаточно вспомнить данные ВОЗ о том, что образ жизни оказывает до 50% влияния на здоровье. А рацион – такая же значимая часть образа жизни, как и физическая активность, наличие или отсутствие стрессов. Диета при сердечно-сосудистых заболеваниях (или ССЗ) помогает поддерживать вес тела в норме, защищает от развития сахарного диабета, повышенных значений «плохого» холестерина. Наладить свой рацион и следить за ним может каждый человек.
Изменения в организме и принципы диеты
Повышенное давление «изнашивает» стенки сосудов. Они становятся более плотными. Возникают аневризмы (расширения просвета), стенка в этих местах истончается и может легко «рвануть» при колебании артериального давления.
Процесс образования атеросклеротических бляшек на стенках сосудов начинается уже в младенчестве, но их размер и стабильность зависят от возраста, образа жизни, наследственных особенностей. Тренд на негативное отношение к холестерину уже отходит в прошлое, но стереотип, что «лучше без него» все еще жив. Эндокринологи говорят, что около 85% циркулирующего в крови холестерина синтезируется в организме клетками печени и лишь около 15-20% поступает извне.
Жиры – это не только «наполнитель» холестериновых бляшек, но и материал для построения всех клеточных мембран, гормонов. Это витамины и естественная защита внутренних органов от смещения (амортизация), а самого человека – от переохлаждения. Значит, полный отказ от животной пищи может не улучшить, а ухудшить состояние здоровья. Но что можно изменить? Можно повлиять на количество и состав жиров, поступающих в организм.
Говоря о повреждении стенок сосудов при гипертонической болезни, атеросклерозе, надо вспомнить о белках коллагене и эластине. Они отвечают за их упругость и эластичность, гладкость внутреннего слоя стенки сосудов. Развитие атеросклероза приводит к тому, что стенки сосудов становятся более жесткими, поток крови уменьшается, сердцу «приходится» прикладывать больше усилий, чтобы протолкнуть необходимый объем. Ухудшается кровоснабжение, растет нагрузка на сердце. Процесс восстановления сосудистой стенки связан не только с достаточным количеством белков в пище, но и с наличием аскорбиновой кислоты, принимающей участие в синтезе своих структур организма.
Углеводы нужны организму, в первую очередь, как быстрый способ восполнения энергии. Но избыточное количество сахаров никуда не «уходит»: они становятся материалом для жиров. Вес человека растет, вместе с ним увеличивается нагрузка на сердце.
Согласно последним рекомендациям ВОЗ, количество поваренной соли (или хлорида натрия), которое человек получает в сутки, не должно превышать 5 г. Большее количество приводит к отекам, повышению нагрузки на сердце. К сожалению, люди привыкли считать солью лишь содержимое солонки. Они забывают, что хлорид натрия может с легкостью «спрятаться» в майонезе, кетчупе, куске колбасы или даже в творожном сыре.
Перечислив изменения, которые происходят в тканях, можно сказать, что диета для сердца и сосудов должна отвечать следующим требованиям:
Снабжать организм всеми питательными веществами.
Не выходить за пределы рекомендованной суточной калорийности.
Предотвращать задержки жидкости (отеков).
Содержать минимальное количество «вредных» жиров.
Обеспечивать организм достаточным количеством белка.
Витаминотерапия, прием минералов и микроэлементов оправданы лишь в тех случаях, если рацион не обеспечивает поступление их с пищей в достаточном количестве.
Отдельного внимания заслуживают калий и магний: эти ионы благотворно влияют на сердце, «успокаивают» нервную систему. Это означает, что нужно позаботиться о включении продуктов, богатых ими, в свой рацион.
Что можно и нельзя есть пациентам с заболеваниями сердца
Как же требования к диете могут соотноситься с общими рекомендациями по питанию? Эндокринологи описывают рацион как максимально приближенный к известной средиземноморской диете (зеленые салаты, овощи, морепродукты, оливковое масло). Кардиологи опираются на лечебный стол № 10.
В целом рацион для пациента с ССЗ должен отвечать следующим требованиям:
Достаточное количество растительной и животной белковой пищи. Следует отдавать предпочтение рыбе и другим морепродуктам, включая их в рацион 2-3 раза в неделю.
Отказ от жирной и жареной пищи, изделий из белой муки.
Включение в ежедневный рацион не менее 500 г свежих овощей и фруктов.
Отказ от продуктов с высоким содержанием соли, трансжиров.
Полезные продукты для сердца и сосудов
Разделяя привычные блюда на «полезные» и «вредные», человек с заболеванием сердца должен составить перечень продуктов для своего нового рациона. В него будут входить:
продукты, богатые калием: курага, бананы, печеный картофель (в кожуре), томаты;
орехи и сухофрукты;
ягоды и фрукты: лимон и все цитрусовые, калина, гранат, виноград;
некрахмалистые овощи (перец, редис, огурец, кабачок, баклажан, тыква);
ароматические травы и зеленые салаты;
Натуральные кисломолочные продукты (без сахара, наполнителей, ароматизаторов), творог с жирностью 2-5%;
рыба, в том числе жирные сорта (скумбрия, лосось);
продукты-источники незаменимых омега-6 жирных кислот или масла, изготовленные из них (кунжут, авокадо, оливки, арахис, фундук).
Отвечая на вопрос, какие же продукты помогают снизить холестерин, натуропаты перечисляют: морковь, томаты, орехи, горох, лосось и чеснок. Возможно, степень пользы некоторых из них преувеличена.
Вредные продукты
Составив список рекомендуемых продуктов, пациенты кардиолога должны так же хорошо запомнить, что нельзя есть при ССЗ. Исключению или существенному ограничению подлежат:
Алкоголизация тесно связана с риском ССЗ. Но означает ли это, что пациент с неосложненной гипертонической болезнью должен совершенно отказаться от вина? Нет, не должен. Вред здоровью возникает при злоупотреблении спиртным. Периодическое употребление 25-30 мл крепкого алкоголя, 100 мл вина или 280 мл пива (в сутки) допустимо.
Говоря о жирах, кардиологи советуют ограничить количество трансжиров до 2 г/сутки. Эти соединения повышают уровень плохого холестерина (ЛПНП), способствуя прогрессированию атеросклероза. Основными источниками могут быть маргарин, глазурь, конфеты, хлеб и выпечка. Транс-жиры, такие как пальмовое масло, нередко используют для фальсификации молочной продукции. Диетологи призывают не терять бдительность у прилавка с привлекательными сырами, творогом или сгущенным молоком. Кроме того, большое количество даже самого полезного масла скорее принесет вред, чем пользу.
Потребление 5 и выше г соли в день увеличивает риск ССЗ на 15-17%. С особым вниманием необходимо относиться к количеству хлорида натрия в пище лицам, перенесшим инфаркт, операцию по стентированию коронарных сосудов.
Как готовить пищу
Способы обработки продуктов влияют на свойства готовых блюд. Вот основные рекомендации:
Перед приготовлением необходимо удалить (срезать) жир с мяса, у птицы – снять кожу.
Способы приготовления: отваривание, запекание в духовке, фольге, на гриле. Овощи лучше употреблять в свежем виде.
Для приготовления на сковороде следует использовать посуду с антипригарным покрытием. Чтобы избежать большого количества жиров в пище, необходимо класть продукты на разогретую поверхность, лишь смазанную маслом или доливать в сковороду немного воды.
Количество растительного масла на 3-5 л супа не должно превышать 1 столовой ложки. Готовить следует на овощном бульоне и лишь перед снятием с плиты добавлять порезанное отварное мясо.
Охлаждать приготовленную пищу, в которой может содержаться большое количество жира (например, запеченная свинина). Снять и выбросить жир, который застынет на поверхности.
Необходимо отказаться от использования спредов, майонеза, кокосового масла. Следить за жирностью молочных продуктов.
Меню для профилактики инфаркта
Средиземноморская диета рекомендована пациентам из группы высокого риска по развитию инфаркта. Зарубежные клинические исследования, результаты которых были опубликованы в New England Journal of Medicine еще в 2013 году, подтвердили, что переход на такой рацион позволяет снизить вероятность приступа на 30%. Кардиологи связывают пользу диеты с высоким содержанием пищевых волокон, мононенасыщенных жиров и низким – насыщенных жиров.
Что же советуют включать в меню в достаточном количестве, а что – убрать или употреблять умеренно? Вот основные рекомендации:
Пищу разделяют на 3 основных приема, в качестве перекусов можно использовать орехи, овощи или фрукты.
Следует придерживаться стандартного соотношения БЖУ, особое внимание уделить составу жиров: количество насыщенных – не более 8% от общей суточной калорийности.
Основу рациона должны составлять овощи, фрукты, зерна, бобовые, морепродукты, рыба, орехи и оливковое масло.
Употребление в умеренных количествах: яйцо, мясо птицы, сыры и другие молочные продукты. Красное мясо разрешено не чаще 1-2 раз в неделю.
Допустимые напитки: чистая вода, чай или кофе без сахара и молока, красное вино – не более 1 порции (100 г) в сутки.
Полностью исключить полуфабрикаты, колбасу, кондитерские изделия, белый хлеб. Источниками углеводов кроме овощей и фруктов могут стать цельнозерновой хлеб и макароны, крупы.
Пример рациона при заболеваниях сердца
Согласно актуальным рекомендациям по лечению ССЗ (Приказ №330 МЗ РФ «О мерах по совершенствованию лечебного питания…» от 2003 г.) в условиях стационара назначают различные варианты диеты №10, адаптированные под состояние пациента. Наряду с со стандартными меню существуют и специализированные диеты: бессолевая, разгрузочная, калиевая, магниевая.
Кроме того, человек с ССЗ вправе адаптировать рекомендуемый рацион с учетом личных привычек: количество приемов пищи, пристрастия и непереносимость тех или иных продуктов. Так питание при гипертонии может быть скорректировано следующим образом: низкосолевая или бессолевая диета, ограничение калорийности при наличии избыточного веса, повышенное содержание белка при системных заболеваниях.
В таблице ниже приведен пример рациона на 1 неделю.
Завтрак: омлет из 2 яиц со шпинатом и помидорами, 1 кусок цельнозернового хлеба, зеленый чай
Обед: щи с курицей, салат из свеклы со сметаной, хлеб, томатный сок.
Ужин: творог с зеленью, компот из яблок.
Завтрак: Сырники со сметаной, кофе.
Обед: борщ с курицей, рис с котлетой из рыбы, зеленый чай.
Ужин: овощной салат с кусочком запеченной курицы, апельсиновый сок.
Завтрак: пшенная молочная каша, кусок отварного мяса, компот из шиповника.
Обед: постный борщ, курица с цветной капустой, морковный сок.
Ужин: салат из капусты с морковью, отварная курица, чай.
Завтрак: овсянка на воде с ягодами, морковный сок, кофе.
Обед: щи с грибами, перловка с отварной рыбой, апельсиновый сок.
Ужин: брокколи и шампиньоны, приготовленные на гриле, кусок отварной говядины, чай.
Завтрак: Макароны твердых сортов с куском курицы, кофе.
Обед: Суп-пюре из брокколи с сухариками, гречка с рыбой, кефир.
Ужин: Творог с тостами и зеленью, апельсин, компот из сухофруктов.
Завтрак: овсянка на воде, 2 вареных яйца, чай.
Обед: Суп со щавелем, гречка с курицей, хлеб, апельсиновый сок.
Ужин: Морковная запеканка, творог, компот из сухофруктов.
Завтрак: рисовая каша на молоке, яблоко, отвар шиповника.
Обед: овощной салат, дикий рис с лососем, черный чай.
Ужин: говядина нежирная с тушеной капустой, бокал красного вина.
Развитие ССЗ нередко связывают с особенностями образа жизни человека. Формирование здорового рациона позволит облегчить болезненные проявления. Возможность адаптировать даже лечебную диету под свои пищевые пристрастия и самостоятельно следить за тем, что оказывается на тарелке, под силу каждому.