что нужно делать чтобы не было онкологии
Профилактика рака: как не заболеть
Любую болезнь легче предупредить, чем лечить. В отношении рака это утверждение более чем верно – победить злокачественную опухоль непросто и не всегда возможно. Поэтому профилактика онкологических заболеваний была и остается приоритетным направлением для систем здравоохранения.
Что такое предраковые состояния? Есть ли у них симптомы? Какие меры нужно предпринять, чтобы снизить риск развития рака? Собрали ответы на эти и другие вопросы.
Здоровый образ жизни – базовая основа профилактики онкологических заболеваний
Отсутствие вредных привычек, правильное питание и двигательная активность играют ведущую роль в предупреждении многих видов рака.
Выполнение этих действий поможет вам снизить риск:
Профилактика рака в группах риска
Риск рака увеличивается с возрастом – после 40–50 лет всем людям необходимы скрининговые обследования. У некоторых людей есть генетическая предрасположенность к определенным онкологическим заболеваниям. В группы риска также попадают люди с неблагоприятным семейным анамнезом – те, у кого онкологическими заболеваниями болели ближайшие родственники. Прежде всего, это касается рака яичников, молочной железы, толстого кишечника. В этом случае скрининговые обследования нужно начинать раньше – обратитесь к врачу, чтобы определить сроки, периодичность и методы скрининга.
Предраковые состояния
Как правило, некоторые онкологические заболевания начинаются с предраковых состояний. Предрак почти всегда можно успешно вылечить, а значит – избежать развития рака. Единых симптомов у предраковых состояний нет. Но есть группа анатомических и функциональных нарушений, которые которые могут указывать на предрак. Среди наиболее распространенных:
Тактика предупреждения развития рака может включать операции и вакцинацию. Например, профилактическая вакцинация от ВПЧ в подростковом возрасте сводит к минимуму риск развития дисплазии и рака шейки матки, обеспечивая защиту более чем в 80% случаев. Удаление папиллом кожи и слизистых оболочек, включая полипы кишечника, предупреждает их перерождение в злокачественные опухоли.
Научный редактор текста: Екатерина Коробейникова, онколог-химиотерапевт, резидент Высшей школы онкологии
Как предотвратить рак? Топ-5 обследований
Рак – вторая причина смертности населения в развитых странах. Этот диагноз пугает, но каждый человек в силах снизить риск заболеть. Для этого необходимо следить за своим образом жизни и регулярно проходить обследования у врачей. Но какие именно обследования? Что именно и кому конкретно из людей нужно проверять? В этих вопросах мы разбирались вместе с Ольгой Александровной Гончаровой ‒ врачом-онкологом высшей категории консультативно-диагностического центра НМИЦ онкологии им. Н.Н. Петрова.
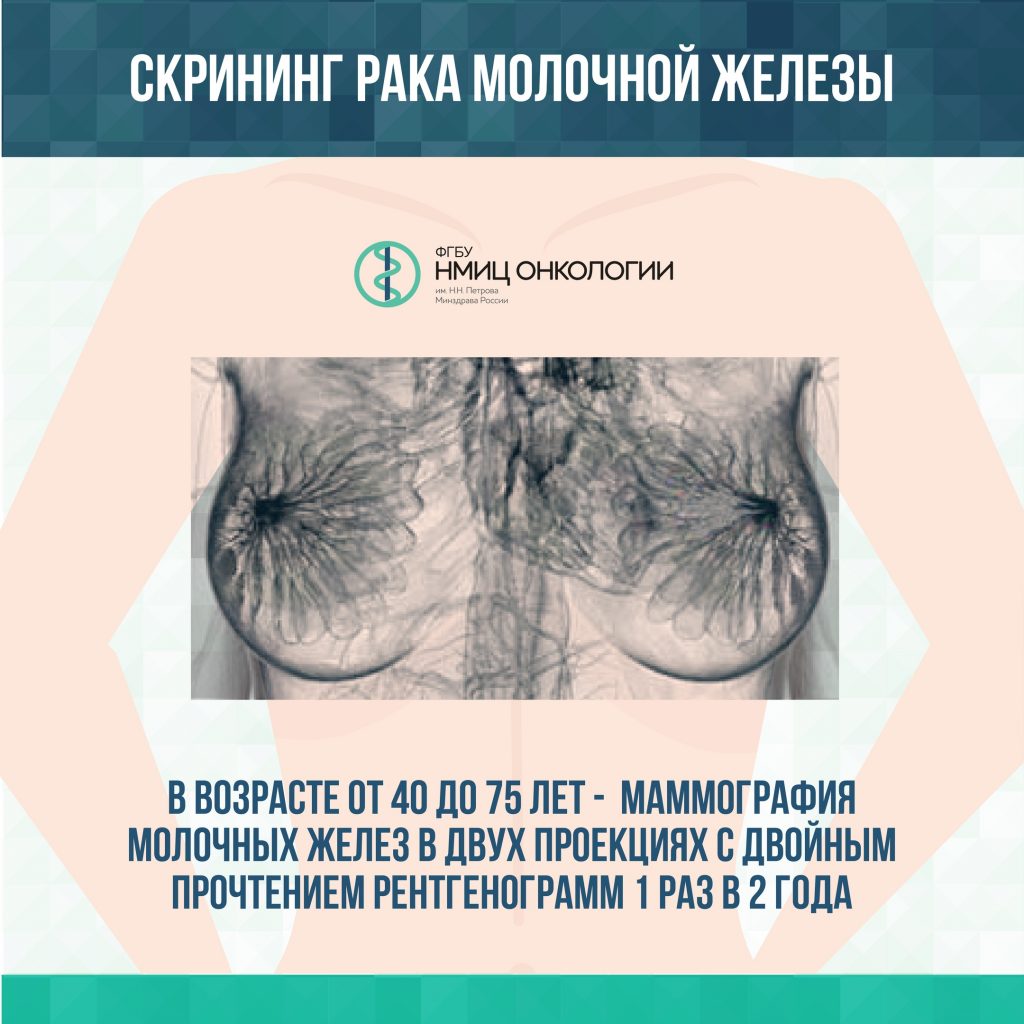
Маммография в двух проекциях
Что выявляет: рак молочной железы
Кому нужно проходить: каждой женщине после 40 лет
Как часто обследоваться: 1 раз в 2 года
Факторы риска: наследственность
Рак груди – самая распространенная онкопатология среди женщин во всем мире. Для ранней диагностики новообразований в молочной железе применяется маммография – низкодозное рентгенологическое исследование. Полученные снимки позволяют врачам обнаружить изменения в тканях, размер, характер и распространенность новообразований. Также в диагностике помогают и современные технологии – специальное программное обеспечение анализирует маммографические снимки и осуществляет поиск признаков злокачественной опухоли.
Маммографию рекомендуется регулярно проходить женщинам старше 40 лет. Девушкам до 40 лет выполнять маммографию бесполезно – плотность тканей молочной железы просто не позволит увидеть онкопатологии, поэтому по показаниям может назначаться УЗИ или МРТ с введением контрастного вещества.
Маммография входит в бесплатную диспансеризацию населения России.
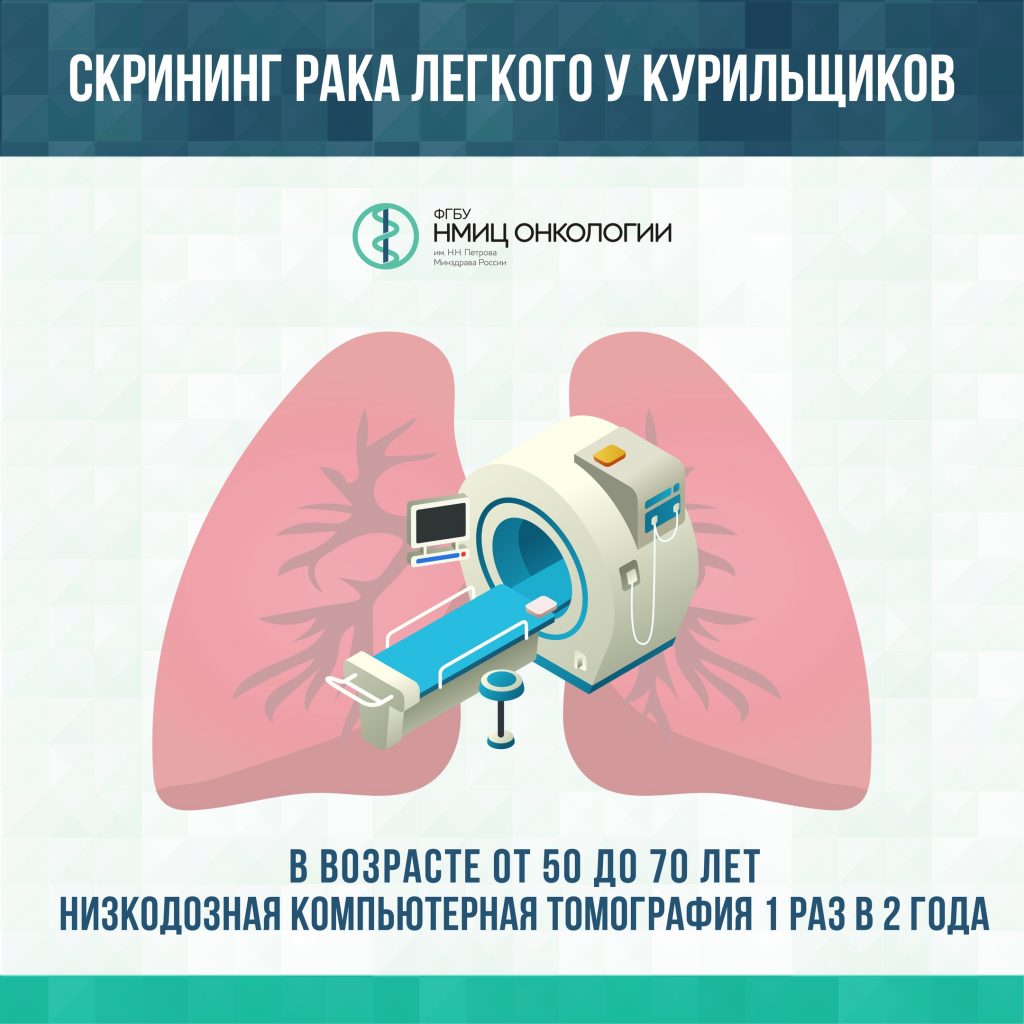
Низкодозная компьютерная томография легких
Что выявляет: рак легких
Кому нужно проходить: курильщикам старше 50 лет
Как часто обследоваться: 1 раз в 2 года
Факторы риска: курение, работа на «вредных» производствах
Рак легкого, трахеи и бронхов – одни из самых распространенных онкозаболеваний в России. Чем раньше обнаружена болезнь – тем выше шанс спасти пациента. Самый эффективный метод выявления рака легкого на ранних стадиях – проведение низкодозной компьютерной томография органов грудной клетки.
Существует заблуждение, что рак легкого можно выявить с помощью флюорографии, которую большинство из нас проходит ежегодно в рамках профосмотра на работе. Флюорография может показать воспаление легких, туберкулез, но, к сожалению, не рак на ранней стадии.
Низкодозная компьютерная томография не выполняется в рамках бесплатной диспансеризации населения.
Эндоскопия
Что выявляет: рак желудка, рак пищевода, рак двенадцатиперстной кишки
Кому нужно проходить: людям после 45 лет
Как часто обследоваться: один раз в 45 лет, далее по показаниям врача
Факторы риска: злоупотребление алкоголем, ожирение, хронический гастрит, инфицирование бактерией Helicobacter Pylori
Рак желудка – также одно из распространенных онкологических заболеваний. Для ранней диагностики используется всем знакомый метод исследования – эндоскопия (эзофагогастродуоденоскопия).
Эффективность исследования доказана на примере Японии. В стране восходящего солнца еще 30 лет назад была высокая заболеваемость и смертность именно от рака желудка. Вопрос был решен благодаря введению всеобщего регулярного прохождения скрининга. Обследование позволило спасти миллионы жизней.
Зачастую пациенты жалуются на дискомфорт во время проведения эндоскопии, ведь «глотать трубку» не очень приятно. Ученые и врачи трудятся над разработкой альтернативного метода исследования. В начале 2000-х в мире появилась капсульная видеоэндоскопия. Пациент вместо шланга глотал капсулу с видеокамерой, которая позже покидала организм естественным путем. Однако такое исследование не показывает полную картину состояния слизистой желудка и двенадцатиперстной кишки, ведь перепроверить сомнительные участки тканей врач не может. Поэтому достоверным методом по прежнему остается эндоскопия.
Эндоскопия входит в бесплатную диспансеризацию для людей в возрасте 45 лет. Если у пациента есть жалобы на работу ЖКТ, либо выявлены случаи рака ЖКТ у близких родственников, стоит обратиться к гастроэнтерологу – он назначит исследование по медицинским показаниям.
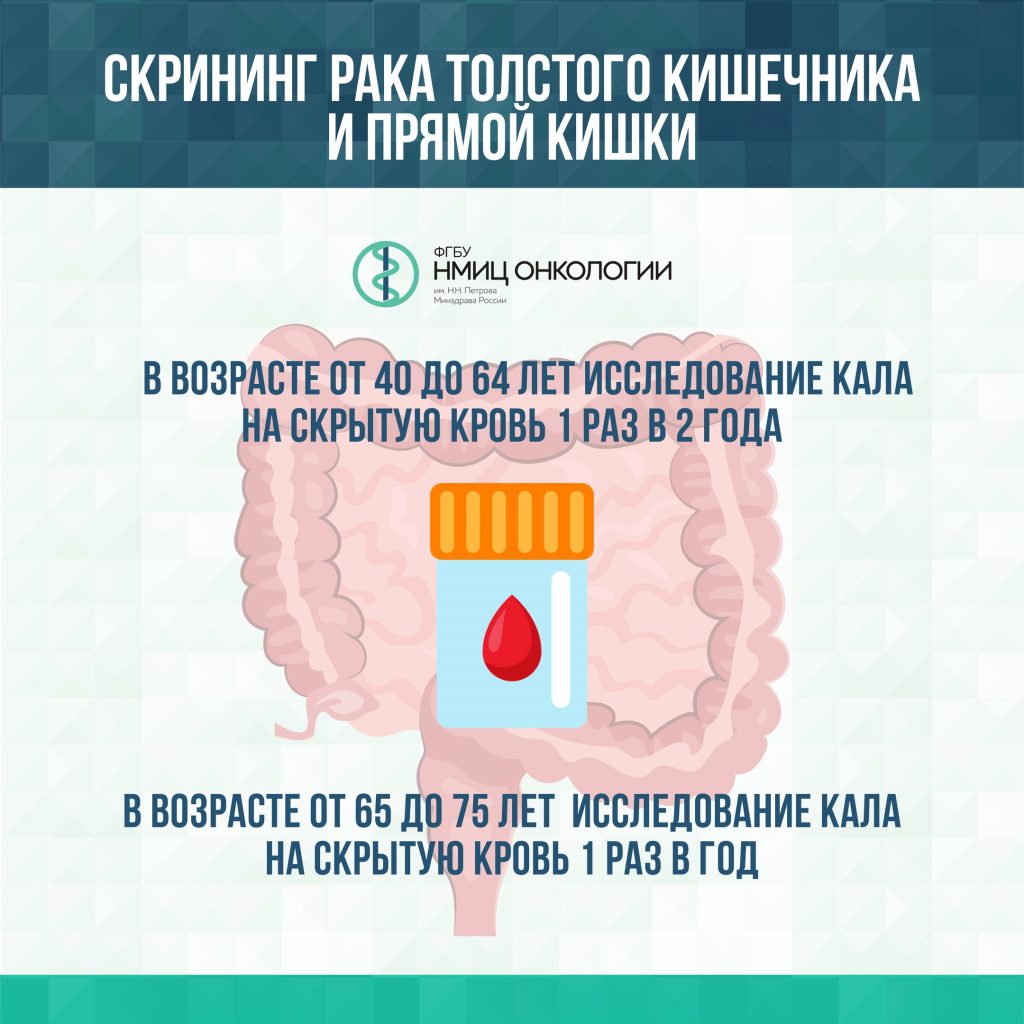
Колоноскопия
Что выявляет: колоректальный рак (рак толстой кишки)
Кому нужно проходить: людям после 45 лет
Как часто обследоваться: один раз в 45 лет, далее по показаниям врача
Факторы риска: ожирение, гиподинамия, переедание, наследственность
Эксперты прогнозируют, что заболеваемость раком толстой кишки будет расти ускоренными темпами. Виной тому современный образ жизни – многие люди переедают, имеют лишний вес и мало двигаются. Еще одним фактором риска становится наследственность: если близкие родственники имеют в анамнезе онкологические заболевания ЖКТ, то шанс заболеть этим типом рака выше.
Колоректальный рак развивается из полипов, которые позволяет найти именно колоноскопия. Колоноскопия входит только во второй этап бесплатной диспансеризации населения. Направление на исследование получают те, у кого на первом этапе выявляется высокий риск возникновения злокачественных новообразований толстой кишки.
Но обратиться к проктологу можно и не дожидаясь диспансеризации. При необходимости специалист назначит проведение исследования по медицинским показаниям.
Стоит отметить, что кроме колоноскопии людям после 45 лет следует раз в два года сдавать иммунохимический анализ кала на скрытую кровь. Это также позволит своевременно отследить любые сбои в работе организма.
Цервикальный скрининг
Что выявляет: рак шейки матки
Кому нужно проходить: женщинам в возрасте 25-65 лет
Как часто обследоваться: раз в три года
Факторы риска: ожирение, гиподинамия, переедание, наследственность
По данным ВОЗ ежегодно диагноз рак шейки матки ставится свыше 500 тысяч женщин по всему миру. Заболевание особенно коварно отсутствием симптомов на первых стадиях, а ведь именно в этот период противоопухолевое лечение максимально эффективно.
Рак на ранней стадии позволяет выявить позволяет цервикальный скрининг. Он включает в себя комплекс мер: осмотр врачом-гинекологом, цитологическое (прим. – клеточное) исследование мазка с поверхности шейки матки, кольпоскопия, анализ на вирус папилломы человека (ВПЧ). Регулярное обследование позволяет выявить болезнь на стадии «предрака», избежать калечащих операций и развития более серьезных патологий.
Введение такого скрининга в Европе и Северной Америке имело положительный результат: смертность от рака шейки матки снизилась на 40%.
Россиянки в возрасте от 21 года до 69 лет могут пройти цервикальный скрининг бесплатно в рамках диспансеризации – цитологический мазок с шейки матки берут раз в три года. Если у женщины по результатам анализов выявлены опасные типы ВПЧ, то мазок нужно сдавать чащей – раз в год.
Список литературы
1.Приказ Министерства здравоохранения РФ от 13 марта 2019 г. № 124н «Об утверждении порядка проведения профилактического медицинского осмотра и диспансеризации определенных групп взрослого населения»
2.»Организация проведения профилактического медицинского осмотра и диспансеризации определенных групп взрослого населения. Методические рекомендации» (утв. Минздравом России 22.10.2019)
3. Клинические рекомендации «Рак шейки матки». Одобрено на заседании научно-практического совета Министерства здравоохранения Российской Федерации, 2020
4. Клинические рекомендации «Рак молочной железы». Одобрено на заседании научно-практического совета Министерства здравоохранения Российской Федерации, 2020
5. Клинические рекомендации «Злокачественные новообразования ободочной кишки и ректосигмоидного отдела». Одобрено на заседании научно-практического совета Министерства здравоохранения Российской Федерации, 2020
6. Клинические рекомендации «Злокачественные новообразования бронхов и легкого». Одобрено на заседании научно-практического совета Министерства здравоохранения Российской Федерации, 2020
7. Руководство по ранней диагностике рака. Всемирная организация здравоохранения, 2018
ИОАННА ЧЕРНОВА
специалист по связям с общественностью НМИЦ онкологии им. Н. Н. Петрова
Санкт-Петербургский государственный университет
8 простых способов не заболеть раком
Даже если вы станете курить не 20 сигарет в сутки, а хотя бы 10, это снизит риск заболевания на 27 процентов, подсчитали в Американской медицинской ассоциации. Отсутствие пагубной привычки, конечно, не аннулирует вероятность онкологии, но так жить будет намного спокойнее.
Жирам здесь не место
Пачка сладких конфет и мясной бургер вредят не только вашей талии: как только появляется избыточный вес, возрастает риск получить один из девяти видов рака, в том числе пищевода, почек и желчного пузыря. Дело в том, что жировая ткань производит белки, которые вызывают воспаление. Они-то и способствуют росту клеток раковых заболеваний.
Доктор медицинских наук Патриция Ганц, которая возглавляет Центр исследований и профилактики рака в калифорнийском медуниверситете, уверена, что сегодня людям намного труднее держать себя в хорошей физической форме, чем когда-либо: «Фастфуд теперь дешевле, чем здоровая пища, к тому же мы больше времени проводим у телевизора и за компьютером, чем на свежем воздухе».
Попотеть хотя бы полчаса в неделю
Треть всех смертей от рака связаны не только с нарушенным рационом питания, но и с низкой активностью. Медики, как правило, советуют уделять физической нагрузке по 2,5 часа в неделю, но последние исследования показывают, что редкие, но меткие тренировки не менее эффективны.
К примеру, полчаса энергичного бега в неделю достаточно, чтобы уменьшить риск развития рака молочной железы у женщин. Это позволяет снизить любые воспалительные процессы в 35 процентах случаев.
Не пить с горя
В толстой кишке бактерии могут преобразовывать горячительный напиток в больших количествах в ацетальдегид. Это химическое вещество, которое вызывает рак у лабораторных животных. Такое соединение встречается в кофе, спелых фруктах и хлебе, но вред наносит лишь при окислении этанола.
У женщин, которые частенько прикладываются к бутылке, повышается уровень эстрогена, а следом появляются спайки (волокнистые полосы соединительной ткани, которые развиваются при воспалении или повреждении). Это потенциальная угроза рака груди. Чтобы избежать похода к онкологу, нужно снизить употребление алкоголя минимум до нескольких раз в неделю.
Полюбить брокколи
Овощи не только очищают желудок, но и предотвращают появление раковых опухолей. Американские медики рекомендуют есть больше двух плошек овощей и фруктов в сутки. Крестоцветные овощи, в том числе брокколи и брюссельская капуста, содержат много глюкозинолатамов (глюкоза + азот + сера), которые обладают противораковым действием. Эти соединения уменьшают рост аномальных клеток шейки матки.
Держать организм в тонусе помогают также помидоры и арбузы, где есть ликопин, и баклажаны, которые богаты антиоксидантами.
А вот от красного мяса лучше отказаться в пользу тех же томатов. Исследования показывают, что рацион, включающий более полукилограмма этого продукта в неделю, является причиной рака прямой кишки.
Не только на солнце есть пятна
Женщины в возрасте от 18 до 39 лет сильнее всего подвержены раку кожи. За последние 40 лет заболеваемость среди них взлетела на 800 процентов. Чтобы не испытывать на себе пагубное действие солнечных лучей, достаточно пользоваться кремом от загара.
Только без нервов
Стресс сам по себе не вызывает злокачественные опухоли, но он может изменить процессы в организме таким образом, что болезни будет проще к вам подобраться.
Медики в университете Огайо обнаружили, что хроническое переутомление и неврозы меняют активность иммунных клеток, которые начинают в избытке вырабатывать кортизол, когда это не нужно. Подобный процесс запускает воспаление, вызывая мутацию клеток.
Помогут избавиться от стресса не антидепрессанты, а занятия йогой после семи вечера каждый день.
Врач всему голова
В качестве вторичной профилактики рака, если у человека есть опасения, что он может заболеть или уже болен, профессор рекомендует следующее:
1. Современный метод визуального обследования стенок пищевода, желудка и двенадцатиперстной кишки после 50 лет каждые 2-3 года;
2. Обследование прямой кишки и нижних отделов толстой кишки с помощью специальной трубки после 50 лет каждые 3-5 лет;
3. Проверка кала на скрытую кровь после 50 лет ежегодно;
4. Проверка прямой кишки после 40 лет ежегодно.
На всякого мудреца довольно простаты

Раньше, когда этот маркер еще не был известен, мужчины обращались к врачу, когда уже появлялись симптомы заболевания. И в результате диагноз ставился уже на более поздней стадии болезни.
Какие симптомы могут говорить о том, что у человека рак простаты? Когда мужчине надо, не откладывая, бежать к урологу?
Этот вид рака не самый жестокий, он развивается медленно, его не сложно диагностировать. С раком простаты, это не секрет, люди сегодня могут жить и 10 лет, и больше.
Всеволод Матвеев: Сегодня в мире примерно каждый пятый мужчина имеет вероятность заболеть раком предстательной железы. Но умирает от него только каждый 30-й. Это говорит о том, что у большинства мужчин заболевание протекает в латентной форме и не приводит к смерти. Кроме того, появились эффективные методы лечения. Такое различие между заболеваемостью и смертностью характерно не для всех онкозаболеваний, а именно для рака предстательной железы.
Что может сделать сам мужчина, чтобы не пропустить болезнь? Должен ли он сам, к примеру, контролировать уровень ПСА?
Можете дать конкретные рекомендации?
Всеволод Матвеев: Мужчинам, особенно тем, кто в группе риска, нужно делать первый анализ на ПСА в 40-45 лет. Показатель в норме должен быть меньше единицы. Если он больше единицы, тогда его нужно повторять ежегодно. Если же все в порядке, в следующий раз его можно повторить через 8 лет.
Для мужчин 60 лет подход тот же, но нормы другие. Для них ПСА должен быть меньше 2. Если больше, то нужно повторять тест ежегодно и смотреть динамику. Если результат меньше 2, следующий контроль проводится в 68 лет.
Если в тесте ПСА есть отклонения, значит ли это, что пациента должны обследовать с прицелом на возможное онкозаболевание?
Всеволод Матвеев: В первую очередь анализ нужно повторить, и в случае если он по-прежнему повышен, расширить обследование для решения вопроса о необходимости выполнения биопсии. Возможно выполнение дополнительных тестов, таких как PHI (индекс здоровья простаты) и МРТ простаты (магнитно-резонансная томография).
Всем ли больным, если диагноз подтвержден, необходимо начинать лечение немедленно?
Онкозаболевания вызывают страх, близкий к ужасу, хотя нам и говорят, что сегодня рак лечится намного лучше. Но мы же видим, что люди по-прежнему от него умирают. Что мы имеем по части возможностей лечения рака простаты?
Всеволод Матвеев: Возможности лечения одинаковые во всем мире, и в России они абсолютно такие же, как и в других странах. Если мы говорим о начальных стадиях, то это лечение, направленное на излечение. Как правило, применяются хирургические и лучевые методы, при необходимости их сочетание: хирургическая операция плюс лучевая терапия. Хирургическая операция может выполняться открыто, лапароскопически, с использованием роботизированных систем. В лучевой терапии также много разных методик, и постоянно разрабатываются новые. Есть внутритканевая лучевая терапия, брахитерапия, есть дистанционная конформная лучевая терапия, не так давно стали использовать протонную терапию и т.д. Суть одна. Есть лучевая терапия и есть хирургия. Вот это два основных метода лечения рака предстательной железы.
Если говорить о более продвинутых стадиях рака, вплоть до четвертой стадии, то и здесь достигнуты большие успехи в лечении. Сегодня пациенты даже с распространенными метастазами в среднем живут пять лет, и конечно, крайне важно сохранить качество жизни таким больным. Помимо обычной гормональной терапии, которая применяется еще с 60-70-х годов, появились препараты второй, третьей и четвертой линии. Обычно начинают лечение, исходя из стадии, симптомов, возраста больного, переносимости лечения, возникающих побочных эффектов. Все это в совокупности дает возможность опытному онкологу решить, какой препарат предпочтительнее на первом этапе лечения, какой на втором и т.д. В идеале пациенты получают все существующие препараты, потому что каждый что-то добавляет для увеличения продолжительности жизни.
Насколько доступны у нас современные лекарства?
Всеволод Матвеев: Я могу сказать одно, ситуация постепенно улучшается. В Москве, например, правительство закупает огромное количество препаратов, наши пациенты неплохо обеспечены лекарствами. В других регионах ситуация хуже. Доступность многих препаратов ограничена. Конечно, надо решать вопрос о включении инновационных лекарств в стандарты и протоколы лечения, в различные ограничительные перечни, например в ЖНВЛП. Необходимо максимально использовать возможности высокотехнологичной медицинской помощи в области онкологии. Очень важно сделать так, чтобы нашим пациентам даже такая дорогостоящая терапия была доступна и предоставлялась бесплатно. И все же в целом, если посмотреть, что было пять лет назад и сейчас, ситуация улучшается.
Выпускник 1-го ММИ им. И.М. Сеченова. Занимается лечебной работой с 1990 года. Несколько лет работал урологом в Роял Фри госпитале, Лондон, получил сертификат стажера Королевского колледжа хирургов Англии. Доктор медицинских наук, профессор, член-корреспондент РАН. Имеет более 350 научных работ. Возглавляет отделение урологии ФГБУ «НМИЦ онкологии им. Н.Н. Блохина Минздрава России». Президент Российского общества онкоурологов. Эксперт Европейской ассоциации урологов (EAU) секции «Рак предстательной железы».
Что нужно делать чтобы не было онкологии
Онкологические заболевания занимают вторую строчку в списке причин смертности в развитых странах. Рак страшен и непредсказуем, но если не бездействовать, можно снизить вероятность заболеть им. Но что конкретно нужно делать? «РР» узнал у специалистов, возможно ли уберечь себя от рака, почему так важен баланс пользы и вреда и что делать, если риск онкологических заболеваний повышен.
Спасения нет?
Пугающее слово «рак» обозначает не одну болезнь, а огромное количество заболеваний — очень разных, но с похожим механизмом появления.
— В клетках нашего организма постоянно возникают мутации — изменения в геноме, происходящие под действием самых разных факторов. Из-за мутаций в процессе жизни в любом возрасте в организме образуются опухолевые клетки, — объясняет врач-онколог Национального медицинского исследовательского центра онкологии им. Н.Н. Петрова, эксперт Фонда профилактики рака Максим Котов.
Программа работы опухолевых клеток сломана, и они уже не способны образовать нормально функционирующие ткани организма. Конечно, организм защищается — отлавливает «плохие» клетки, в случае обнаружения мутации пытается починить испорченный генетический код или уничтожает клетку.
— Иногда эта система дает сбой, не справляется с потоком накопившихся мутаций — возникает опухоль. Чем дольше человек живет, тем больше мутаций накапливается. То есть основной фактор риска появления любого злокачественного образования — возраст, — добавляет Максим.
Есть ли возможность гарантированно защитить себя от развития опухоли? К сожалению, нет. Вероятность заболеть раком существует у каждого человека, и этот базовый риск увеличивается с возрастом.
— Обезопасить себя на 100% от развития рака не получится, это случайный процесс. Мы же не можем гарантировать, что при выходе на дорогу человека не собьет машина, даже если по этой дороге проезжает один автомобиль в день. Зато мы многое знаем о том, как снизить вероятность заболеть раком и умереть от него. На это и должны быть направлены наши практические действия, — объясняет Антон Барчук. — Однако даже раннее выявление опухоли не всегда автоматически означает положительный прогноз. Если мы видим маленькую опухоль, повышается вероятность, что не будет метастазов и лечение будет эффективным. Но гарантии нет.
Стоит ли рисковать?
К счастью, многое находится во власти человека, а не вероятностей. Самые главные риски онкологии давно и хорошо изучены: помимо возраста, среди них курение, употребление алкоголя, ожирение и избыточный вес, солнечное излучение.
Факторы риска и их влияние на организм подробно описаны в Европейском кодексе борьбы против рака, составленном Всемирной организацией здравоохранения. Там же даны рекомендации, как снизить риски, на которые мы можем повлиять, — их называют модифицируемыми.
— Курение повышает риск развития большой доли онкологических заболеваний — порядка 20% злокачественных опухолей так или иначе связано с курением. Причем у людей, которые не курят, но регулярно вдыхают табачный дым, риск рака тоже высок, — предупреждает Антон Барчук. — Другой фактор риска — употребление алкоголя. Долгое время считалось, что есть безопасная доза, употребляя которую человек ничем не рискует. Это, скорее всего, не так.
Ожирение и малоподвижный образ жизни вне зависимости от массы тела повышают риск развития колоректального рака, рака пищевода. В России сейчас заболеваемость этими видами рака повышается. Рак пищевода традиционно связывался с курением и алкоголем, но сейчас риск ассоциирован именно с ожирением.
Употребление красного мяса и переработанных мясных продуктов, таких как сосиски и колбасы, большого количества соли и сахара, тоже существенно повышает риск развития рака.
У женщин, которые не кормили грудью, может быть повышен риск развития рака молочной железы. Не всегда это можно модифицировать, но об этом надо помнить.
Еще одна причина многих онкологических заболеваний — вирус папилломы человека (ВПЧ). Он передается половым путем, но вызывает рак не только половых органов, но и опухоли головы и шеи. Сейчас распространенность онкозаболеваний, связанных с ВПЧ, в нашей стране растет, — перечисляет Антон Барчук.
Как работают факторы риска? Антон Барчук приводит упрощенную, но рабочую модель: фактор риска при постоянном воздействии на организм приводит к появлению предопухолевых изменений, затем опухолевых клеток; их количество растет, появляются симптомы заболевания, диагноз и его последствия.
Профилактика рака в идеале начинается с действий самого человека — нужно оценить свои риски и постараться их устранить. Нет фактора риска — вся цепочка не работает.
— Бросить курить или вообще не курить — значит устранить этот фактор риска, свести вероятность заболеть связанным с ним раком к минимуму (хотя и не к нулю, к сожалению). Рак шейки матки вызывается вирусом папилломы человека, а обезопасить себя от заражения ВПЧ можно с помощью вакцинации, раз и навсегда устранив этот фактор риска.
Зачем нужен скрининг
Следующий этап профилактики — скрининг рака. Его главная задача — предотвратить смерти от онкологических заболеваний, и он рассчитан на людей, у которых нет никаких симптомов.
— Мы можем находить предопухолевые изменения и устранять их — истинная опухоль тогда не появится. Например, так работает скрининг рака шейки матки и колоректального рака. В первом случае выявляют дисплазии, во втором — полипы, предшественники опухолей.
Иногда скринингом называют и выявление ранних опухолевых изменений. Например, скрининг рака молочной железы выявляет опухоль на раннем этапе, когда можно от нее избавиться без тех проблем, что несут продвинутые стадии рака. Снижение рисков называют первичной профилактикой, а скрининг — вторичной профилактикой, — объясняет Барчук.— Есть еще ранняя диагностика. Она направлена на выявление онкологических заболеваний у людей с минимальными симптомами или у людей из группы повышенного риска развития рака. А все последующие меры уже относятся к лечению.
— Важно понимать общее правило: чем раньше мы зайдем в тот сценарий, в котором развивается опухоль, тем выше будет эффективность наших действий, — заключает онкоэпидемиолог.
Баланс пользы и вреда
Итак, вы избавляетесь от вредных привычек и с завтрашнего дня начинаете заниматься спортом, но все равно хотите обследоваться, чтобы удостовериться, что онкологии у вас нет.
Есть несколько вещей, которые нужно знать о скрининге. Во-первых, он далеко не всегда сможет помочь. Так, по словам Антона Барчука, с помощью скрининга рака молочной железы можно предотвратить лишь 20% смертей. Во-вторых, важно знать о балансе вреда и пользы. Вред от скрининга тоже возможен — например, ложноположительные результаты теста, за которыми могут последовать ненужные операции, которые тоже несут свои риски, например риск смерти от анестезии. Поэтому все вмешательства и их риски нужно обсуждать с врачом.
Что делать
Если вы решили все же обследоваться, обратите внимание, что возможностей в нашем распоряжении не так уж много — на все виды рака провериться, увы, не получится.
— Есть пять доказанных способов снижения смертности от рака, причем из них только три показали себя в рамках больших скрининговых программ: это скрининг рака шейки матки, молочной железы и колоректального рака. Два остальных вызывают вопросы — скрининг рака легкого среди курильщиков и рака простаты методом ПСА. В некоторых случаях рак простаты не требует лечения, только наблюдения в динамике. Но если человек сдаст ПСА-тест и найдет у себя такую неагрессивную опухоль, скорее всего, он захочет ее удалить. А операция — это тоже риски.
ПСА-скрининг действительно снижает смертность от рака предстательной железы, но ценой гипердиагностики и ненужных операций, поэтому его не рекомендуют делать повально, а только после объяснения человеку, что его ждет. Чтобы он сам принял решение: «Я готов рискнуть и испортить себе жизнь ненужной операцией, которая приведет к недержанию мочи и к импотенции, но не умереть от рака простаты, хотя эта вероятность мала». К скринингу рака легкого тоже есть вопросы. Низкодозная компьютерная томография, в отличие от других методов скрининга, направлена только на заядлых курильщиков. Нужно знать не только возраст, но и статус курения — это затрудняет организацию программ, где принято высылать приглашения на скрининг. К тому же есть крайне эффективный способ профилактики рака — отказ от курения, поэтому для государства куда более эффективно поддерживать программы отказа от курения. Кроме того, в отличие от других программ, при скрининге рака легкого все заканчивается довольно инвазивной процедурой — биопсией легкого, поэтому скрининг будет работать, только если минимизировать такие вмешательства и осложнения, это требует крайне сложных процессов контроля качества, — говорит Антон Барчук.
— Почему для скрининга выбраны именно эти заболевания?
— Они наиболее распространены — это шанс снизить смертность в больших масштабах, а их стадии имеют значительную разницу в выживаемости Еще, например, есть опухоли, у которых прогноз неблагоприятный вне зависимости от стадии — это опухоли головного мозга (глиобластомы) или поджелудочной железы. А значит, скрининг здесь работать не будет, — объясняет Максим Котов.
— Какие процедуры включают в себя разные виды скрининга?
— Скрининг колоректального рака, как правило, двухэтапный. По достижении 50 лет раз в два года человеку предлагается сдать иммунохимический анализ кала на скрытую кровь. Если результат анализа положительный, нужно пройти колоноскопию — эндоскопическое исследование толстого кишечника. Колоректальный рак развивается из полипов в кишечнике. Во время колоноскопии эти полипы убирают, что сокращает риск развития рака толстой кишки,— продолжает Котов.
— Для скрининга рака шейки матки женщинам с 25 лет нужно проходить цитологическое исследование — с окраской по Папаниколау раз в три-пять лет в зависимости от качества исследования. С 30 лет — сдавать ВПЧ-тест раз в пять-десять лет. До 30 лет этот тест не надо делать: он дает слишком много положительных ответов, между тем как риск предраковых изменений крайне мал. Скрининг должен включать верификацию: после цитологии идет кольпоскопия, а после ВПЧ-теста — цитологическое исследование. Если осмотр шейки матки и биопсия подтверждают диагноз, выполняется конизация — удаление дисплазии или раннего рака.
Скрининг рака молочной железы начинается в 50 лет с маммографии раз в два года. Данная рекомендация исходит из баланса пользы и вреда: в 40 лет вероятность получить этот диагноз много меньше, чем в 50 лет. Возраст начала скрининга и интервалы установлены на основании данных исследований, проведенных за рубежом. В них постарались максимально соблюсти баланс. Начинать раньше или делать чаще одного раза в два года — значит, соглашаться на то, что нежелательных явлений будет больше ради крайне небольшой прибавки в снижении риска умереть от рака, — говорит Антон Барчук.
— Какие симптомы должны насторожить человека?
— Когда у человека есть жалобы, то мы уже занимаемся не скринингом, а ранней диагностикой. Если что-то беспокоит, нужно обратиться к врачу и пройти обследование. Например, человек заметил кровь в моче. Это может быть заболевание почек, острый цистит, а может — рак мочевого пузыря, — поясняет Максим Котов. — Любые симптомы, которые настораживают, беспокоят и не проходят со временем, требуют медицинского расследования. У курильщиков, например, меняются характеристики кашля, появляется кровь в мокроте. Когда где-либо кровь появляется — в стуле, в моче, в мокроте, — лучше обратиться к врачу. Если на теле появляются образования, родинки или пигментные пятна меняют форму или начинают кровоточить, — опять повод обратиться к врачу. Желательно раньше, чем позже.
— Чаще всего онкологические заболевания связаны с возрастом. И если такие симптомы проявляются в пожилом возрасте, обязательно нужно разбираться. Только не нужно сразу думать на любой симптом, что у вас рак: риск онкологии все-таки небольшой. Но обратиться к врачу и выяснить, что это, не помешает, — добавляет Антон Барчук.
К сожалению, даже если вы решили провериться на доступные скринингу виды рака, это сделать будет довольно сложно – из-за отсутствия в России грамотно организованных скрининговых программ.
По словам Максима Котова, в Москве уже запущен пилотный проект скрининга рака легкого методами низкодозной компьютерной томографии.
Чего делать не надо
— Какие методы скрининга онкологических заболеваний неэффективны?
— Скрининг рака щитовидной железы выявляет гигантское количество случаев рака, но все они неагрессивные — в большинстве своем их даже трогать не нужно. Огромный рост заболеваемости, никак не отражающийся на смертности. Опасней риски и последствия лечения, например лучевой терапии, ненужных операций.
— Были попытки внедрения скрининга рака полости рта — в том числе с помощью осмотра стоматолога, но смертности это не снижает, поэтому метод признан неэффективным. Самообследование при раке молочной железы по нынешним рекомендациям тоже неэффективно из-за низкой точности, — добавляет Максим Котов.
Рак по наследству
Кроме людей со средним риском развития злокачественных опухолей есть те, у которых этот риск повышен из-за генетических мутаций. Примерно 5–10% всех случаев рака возникает на фоне наследственной предрасположенности. Остальные случаи называются спорадическими (случайными).
— В основе любого рака лежат генетические изменения, но они в основном ненаследственные, так как находятся не в половых клетках организма. Но если такое генетическое нарушение возникает в половой клетке, то во всех клетках унаследовавшего ее организма ребенка будет присутствовать эта мутация. Риск развития определенного вида рака у такого человека существенно повышен — где-то в десятки раз. И рак будет начинаться раньше: ведь теперь клетке, чтобы стать раковой, нужно накопить, скажем, не 10 мутаций, а 9.
История, когда у человека есть мутация, увеличивающая риск развития рака, называется наследственным опухолевым синдромом. В США у женщины средний риск заболеть раком молочной железы — около 12%. А если у нее соответствующий опухолевый синдром, риск возрастает до 70–90%. Описано и изучено примерно два десятка опухолевых синдромов. Их носителями являются несколько процентов всей популяции — сколько точно, никто не знает, — поясняет Антон Тихонов, кандидат биологических наук, научный директор генетической лаборатории yRisk.
— Как заподозрить, что у человека может быть опухолевый синдром?
— Рак появляется скорее в раннем возрасте, чем в позднем — до 50 лет. Редко, но бывает, что у человека возникает сразу несколько опухолей — в разных или в парных органах, таких как молочные железы. Или если в истории семьи много случаев рака, особенно одного и того же вида. Например, есть такой опухолевый синдром — диффузный рак желудка. В семьях с определенной мутацией часто и рано по одной линии встречается рак желудка, а вдобавок часто повышается риск одного редкого подтипа рака молочной железы — лобулярного.
Еще один опухолевый синдром — наследственный рак молочной железы и яичников. Из названия понятно, что при наличии этой мутации возможно несколько видов рака; кроме того, при этой мутации также повышается риск рака предстательной и поджелудочной желез.
Ложиться ли на операцию для профилактики?
— Что делать, если нашел у себя один или несколько таких признаков наследственного опухолевого синдрома?
— Нужна консультация онкогенетика; целесообразно генетическое тестирование на опухолевые синдромы. Проблема еще в том, что это нужно делать здоровому человеку, а он не всегда в больницу ходит — ничего же не болит… Мы работаем в этой сфере, но нам очень сложно убеждать людей проходить тестирование. Да и некоторые врачи не очень верят в эффективность профилактики и скрининга, в тесты, которые выявляют людей из группы риска и дают им другую программу обследований. Пока у нас медицина в основном занимается лечением, а не превенцией.
— То есть людям с высоким риском нужен другой скрининг?
— Да, им не подходит среднепопуляционный скрининг. Например, при наличии мутации, ассоциированной с повышенным риском рака молочной железы, женщине нужна не только маммография, но и МРТ молочной железы. Начинать скрининг нужно раньше, и интервалы будут другие.
Для людей с некоторыми опухолевыми синдромами есть еще одна мера, правда, весьма радикальная — профилактическая операция. При том же диффузном раке желудка профилактическая мера одна — удаление желудка. Звучит страшно, но люди без желудка живут; конечно, есть модификации в диете и еще какие-то неприятности, но это лучше, чем умереть от рака в 40 лет. У людей с этим синдромом риск развития рака очень высок, этот вид рака очень плохо лечится.
То же при наследственном раке молочной железы и яичников: людям с наследственным синдромом настойчиво рекомендуется удалять яичники после рождения всех запланированных детей, ближе к менопаузе. Это резко снижает риск. В яичниках, в отличие от молочной железы, поймать рак очень сложно.
— Кроме операции, других опций нет?
— Лишь для небольшой части опухолевых синдромов превентивная операция является опцией — не все органы можно удалять без последствий для организма. Это мутации, повышающие риск рака желудка, молочной железы и яичников, наследственный семейный полипоз — полипы в кишечнике, из которых с большой вероятностью разовьется рак, причем, как правило, в раннем возрасте. В последнем случае удаляют кишечник. Для всего остального есть только еще более тщательный скрининг, внимательное отношение к факторам риска и к собственному здоровью.
Еще сейчас проходят клинические испытания препаратов, так называемая хемопревенция, — вы принимаете лекарства, которые снижают риск рака, не нужно делать операцию. В частности, для хемопревенции рака молочной железы и яичников сейчас испытываются препараты, которые обычно применяют в терапии рака. Исследования показывают, что они отлично работают в профилактике, но пока официального разрешения на их повсеместное применение нет.
Есть также данные, что людям с опухолевым синдромом, повышающим риск рака кишечника, нужно пить аспирин — это сильно снизит риск. Раньше аспирин назначали людям в возрасте, для профилактики сердечно-сосудистых заболеваний. Но последние исследования показали, что риск превышает пользу. И пока не понятно, стоит ли его пить людям с повышенным риском рака.
Еще важный момент: опухоль у человека с мутацией зачастую по своим характеристикам отличается от спорадической и лечится немного по-другому. Это важно знать, даже если человек уже заболел, потому что это может изменить подход к терапии и привести к более успешному результату лечения.
— А что насчет законодательного регулирования превентивных операций в России?
— Государство относится к превентивным операциями ужасно. По факту это серая зона. Чтобы удалить желудок, нужно придумать несуществующее заболевание.
Хорошо работает такая схема: допустим, у женщины нашли рак одной молочной железы, и она носитель генетической мутации, а значит, высок риск, что вторую железу (на данный момент здоровую) тоже поразит опухоль. Разумнее всего в этой ситуации удалить сразу обе железы. Это законодательство допускает, потому что, строго говоря, это не совсем превентивная мера — заболевание уже есть.
Никакого массового понятного пути, как это делать, к сожалению, нет. Однако частные клиники за это берутся.
— Что делать человеку, если он в группе риска?
— В первую очередь, нужно внимательно проходить скрининг — у хороших специалистов, на хороших приборах, по разумной схеме. Исключить из жизни все факторы риска развития рака — бросить курить, снизить потребление алкоголя до минимума, приблизить образ жизни к максимально здоровому — это очень сильно снижает риск. Если есть необходимость в профилактической операции, нужно искать врача «в теме» либо ехать за границу.
Какие процедуры скрининга нужны вам?
Алгоритм составил онкоэпидемиолог Антон Барчук
За полтора года мы проанализировали генетический материал 120 человек. Примерно у десятка выявили повышенный риск, нескольким рекомендовали довольно радикальные меры: например, выявили мутации, связанные с наследственным раком молочной железы и яичников, у пяти человек. Насколько мы знаем, никто никаких операций пока не делал — возраст неподходящий. Одна девушка даже сказала: «Не хочу яичники удалять, я планирую 12 детей родить в ближайшие 10 лет!».