что значит плод замер при беременности
По статистике, она наблюдается у одной из 176 женщин. При этом затруднительно предположить, у какой именно женщины случится замирание беременности – возраст, социальное положение и другие факторы имеют второстепенное значение.
Понятие замершей беременности
Под замершей беременностью подразумевают внутриутробную гибель плода, происходящую по причине развития необратимых процессов. Таким образом, развитие эмбриона останавливается, и происходит его постепенное разложение.
Замершая беременность не имеет резких симптомов, которые свойственны выкидышу, однако она по-своему опасна и нуждается в своевременном диагностировании.
Следует отличать замершую беременность от другой патологии – пустого плодного яйца. Это оплодотворенная яйцеклетка, прикрепленная к тканям матки, однако эмбрион в ней отсутствует.
Причины
Самым распространенным фактором замирания беременности становятся генные мутации, когда гибель эмбриона происходит на сроке до 8 недель. Помимо хронических и наследственных заболеваний будущих родителей, патологию может спровоцировать потребление наркотиков и алкоголя в больших количествах, сильнодействующих лекарственных препаратов. Риск патологии повышается, когда женщина продолжает неправильно питаться, курить и употреблять алкогольные напитки.
Иногда фактором замирания беременности становится не согласованный с врачом прием сильнодействующих медицинских препаратов. В связи с этим на первых неделях беременности лекарственная терапия назначается с крайней осторожностью и в исключительных ситуациях. После 10 недели, когда окончательно сформирована плацента, эмбрион лучше защищен от разрушительных внешних факторов. Поэтому во втором триместре прием необходимых лекарственных препаратов можно возобновить.
Риск замирания беременности повышается и в следующих случаях:
Множественные аборты, зафиксированные в прошлом случаи внематочной беременности и аномалии строения матки – повод для особого контроля беременной женщины. Пристального внимания врача также требуют женщины старше 35 лет.
Высока вероятность патологии у женщин, пренебрегающих ведением беременности у врача. Поэтому для благополучного родоразрешения обязательна постановка на учет к специалисту не позже 7–8 недели беременности.
Также очень важно проходить исследования, которые назначаются узкими специалистами, – это необходимо для раннего выявления генетических аномалий и предотвращения тяжелых осложнений.
Сроки повышенного риска
Случаи замершей беременности фиксируются на разных сроках, в том числе когда до родов остаются считанные дни. Но, по данным статистики, самые большие риски приходятся на определенные сроки:
Наибольший процент замерших беременностей устанавливается медиками до 14 недели, после 20 недели эмбрион уже менее уязвим. На первых неделях плод прекращает жизнедеятельность из-за гормональных скачков и в силу наследственных причин, после первого триместра его развитие прерывают инфекционные и вирусные болезни.
Симптомы
На ранних сроках беременности
Замершая беременность не выражается острыми клиническими симптомами, поэтому женщины зачастую поздно замечают патологию. Однако она смертельно опасна, поскольку разложение плода вызывает интоксикацию организма матери. В дальнейшем это плохо отражается на репродуктивном здоровье и усложняет попытки выносить ребенка в будущем.
Важно уделять пристальное внимание своему состоянию, чтобы вовремя заметить возможные симптомы замирающей беременности:
На поздних сроках беременности
Во втором и третьем триместрах плод успевает хорошо набрать вес и вырасти до крупных размеров. Поэтому помимо симптомов, характерных для патологии на ранних сроках, наблюдаются и другие проявления:
Если плод не шевелится больше 24 часов, возможна другая патология. Аналогичные симптомы характерны для нехватки кислорода, которая вызвана обвитием шеи и туловища ребенка пуповиной. Но это также повод для экстренной медицинской помощи, поскольку обвитого пуповиной ребенка еще можно спасти.
Рекомендуется регулярно оценивать состояние груди. При замершей беременности на сроке до 25 недель уже спустя несколько дней грудные железы приобретают свой нормальный размер. На поздних сроках из груди после смерти плода иногда начинает выделяться молозиво.
Возможно и уменьшение живота, что вызвано подтеканием околоплодных вод. Это попытки организма изгнать плод, ставший инородным телом. Обычно симптомы запускаются в течение 2–3 дней после утери эмбрионом жизнеспособности.
Диагностика
Любой из вышеперечисленных симптомов – серьезный повод посетить врача и пройти следующие диагностические мероприятия:
Врачебный осмотр и УЗИ относятся к основным исследовательским методам, проба крови и замер базальной температуры – к вспомогательным.
При УЗИ на сроке до 7 недель плод может еще не проявлять признаков жизнедеятельности, считываемых аппаратом. Также причиной отсутствия признаков жизни нередко становится неверно установленный срок беременности. Поэтому аборт иногда откладывается до повторного УЗИ.
Плод задерживается в развитии до 4 недель при стрессовых нагрузках или сбоях гормональной системы. Если после повторного УЗИ, проведенного через 2 недели, плод остался без изменений в размерах, это признак его гибели.
Обычно результатов УЗИ достаточно, чтобы поставить диагноз. На первых неделях об этом свидетельствуют неправильное расположение и разрывы плодного яйца. На поздних сроках отсутствует сердцебиение, размеры не соответствуют сроку.
Лечение
При подтвержденном диагнозе женщине назначается аборт. Для каждой пациентки подбирается свой метод.
Первый триместр
Для прерывания замершей беременности до 9 недель в России и до 12 недели на Западе обычно назначается медикаментозный аборт. Действующие вещества – мифепристон и мизопростол. При высокой эффективности, этот метод имеет следующие противопоказания:
Выскабливание – традиционный способ прерывания беременности, который назначается только при низкой эффективности медикаментозных препаратов и для очистки матки от фрагментов эмбриона. Выскабливание показано до 12 недели беременности. По возможности врачи стараются избегать этой процедуры, поскольку возможны необратимые последствия в результате травмирования тканей репродуктивных органов.
Перед процедурой выскабливания женщине обязательно необходимо пройти УЗИ, ЭКГ, сдать кровь, проконсультироваться с врачом-анестезиологом. Процедура выскабливания состоит из следующих этапов:
После завершения процедуры фиксирующие инструменты врач удаляет и накладывает на живот женщины холодный компресс. Это способствует тонизированию матки за счет сужения сосудов. Через 6–7 недель восстанавливается менструальный цикл.
Второй триместр
На 13–22 неделях беременности применяют другие методы, которые вызывают искусственное стимулирование родов:
При противопоказаниях или низкой результативности вышеперечисленных методов на предлежащий отдел плодного пузыря накладывают груз.
Третий триместр
В третьем триместре единственно верный способ – искусственные роды, которые проводятся экстренно и без наркоза. Кесарево сечение исключено из-за высокого риска инфицирования женщины.
Восстановление
Чтобы результаты лечения дали положительный эффект, женщина должна строго соблюдать рекомендации врача и продолжать восстановительную терапию:
Последствия
При неправильном лечении замершая беременность оказывает разрушительное влияние на женское здоровье и становится причиной следующих осложнений:
К бесплодию, самому тяжелому осложнению замершей беременности, приводит несоблюдение врачебных рекомендаций и неправильное лечение. Поэтому недостаточно прервать замершую беременность. На протяжении всего реабилитационного периода и до новой беременности женщина должна регулярно наблюдаться у гинеколога.
Профилактика
Чтобы патология не рецидивировала, нельзя пренебрегать грамотной подготовкой к беременности. Будущие родители должны пройти комплексное медобследование, включающее пробы крови, генетические тесты, ультразвуковой скрининг и другие процедуры. Врачом могут быть назначены дополнительные диагностические процедуры. Не стоит зачинать ребенка, если кто-то из супругов менее полугода назад болел краснухой, ветрянкой или тяжелым гриппом. Планирование беременности подразумевает также лечение хронических заболеваний еще до первых попыток зачатия.
Рекомендуются и другие профилактические мероприятия:
Качественная подготовка – давно доказанный фактор успешного наступления и вынашивания беременности. Даже если женщина ранее пережила неудачные попытки вынашивания с выкидышами и замершей беременностью, грамотное планирование дает шанс выносить и родить здорового ребенка в 90% случаев. После диагностированного замирания планировать беременность необходимо при поддержке многопрофильных специалистов и качественного контроля за здоровьем женщины.
Замершая беременность
Замершая беременность – одна из форм невынашивания плода, характеризующаяся полным прекращением развития эмбриона и его гибелью. Возникает такое патологическое состояние в 1-2 триместре и проявляется прекращением токсикоза, появлением кровомазания, гипертермии. В период 18-28 недель основным симптомом замершей беременности является полное прекращение двигательной активности плода. Диагноз выставляется на основании объективного осмотра и данных УЗИ. Лечение заключается в провоцировании искусственного аборта с помощью медикаментов или чистке маточной полости от плодного яйца и его оболочек.
Общие сведения
Замершая беременность – остановка развития и прекращение жизнедеятельности плода в утробе, которое диагностируется до 28 недель эмбриогенеза. Такая акушерская патология чаще развивается у первородящих женщин старше 30 лет. По статистике, более всего развитию замершей беременности подвержены пациентки старше 40 лет. Риск возникновения замершей беременности в данном случае может быть сопряжен с гормональной нестабильностью, возможными многочисленными абортами и инфекциями половой сферы. Поэтому беременные женщины в таком возрасте должны более тщательно следить за своим самочувствием и обязательно выполнять назначения врача.
Замершая беременность в раннем периоде чаще диагностируется в сроках 3-4 и 8-11 недель. В эти моменты происходит формирование наиболее важных анатомических структур, и как раз на данном этапе эмбрион является наиболее чувствительным к воздействию негативных факторов извне. Также существует достаточно высокая вероятность развития замершей беременности на 16-18 неделе. С чем связана такая закономерность, специалисты точно указать не могут. Однако следует отметить, что после 4 месяцев эмбриогенеза риск появления замершей беременности снижается.
Замершая беременность представляет реальную угрозу для организма матери. Помимо психической травмы, которую испытывает пациентка, теряя ребенка, существует угроза ее здоровью и жизни. В такой ситуации дальнейшее ведение беременности становится невозможным, организм начинает отторгать нежизнеспособный плод, провоцируя самопроизвольный аборт. Если замершая беременность не сопровождается подобным исходом, и женщина не обращается к врачу, при нахождении мертвого плода в утробе более 1,5 месяцев появляется высокий риск развития ДВС-синдрома – диссеминированного внутрисосудистого свертывания крови, при котором факторы фибринолиза теряют свою активность, а возникшее кровотечение сопровождается прямой угрозой летального исхода.
Причины замершей беременности
Замершую беременность провоцируют различные факторы, которые так или иначе влияют на женщину и плод. Патогенез этой патологии в акушерстве до конца не изучен и зависит непосредственно от этиологии болезни. В любом случае, организм женщины воспринимает плод, как инородное тело, и пытается его отторгнуть. Рост эмбриона прекращается, беременность замирает, что сопровождается соответствующей симптоматикой. Примерно в 70% подобных патологий основным фактором, провоцирующим наступление замершей беременности, становятся генетические аномалии. При нарушении деления хромосом могут сформироваться серьезные врожденные пороки, несовместимые с жизнью. Как правило, гибель плода, спровоцированная генетическим сбоем, происходит на 8 неделе эмбриогенеза.
Примерно с такой же частотой замирание беременности возникает на фоне гормонального дисбаланса. При сниженной продукции прогестерона – вещества, которое обеспечивает нормальное вынашивание, плод останавливает свою жизнедеятельность. Причиной замершей беременности нередко становится и повышенный уровень андрогенов – мужских половых гормонов. Чтобы исключить вероятность гибели плода, важно еще на этапе планирования зачатия пройти полное медицинское обследование и выявить данные факторы, если они присутствуют. Предварительно проведенное лечение позволяет нормализовать гормональный фон и предупредить замершую беременность.
Спровоцировать замершую беременность могут и инфекционные процессы. Опасность представляют заболевания как половой сферы, так и любых других органов. После зачатия организм женщины становится менее устойчивым к воздействию патогенной микрофлоры, поэтому пациентки часто болеют ОРВИ, вирусными патологиями. Замершая беременность развивается не из-за пагубного воздействия возбудителя на организм плода, а вследствие сопутствующей симптоматики – интоксикации, гипертермии. При этом эмбрион недополучает определенные компоненты, в частности кислород, и постепенно теряет жизнеспособность.
Среди всех инфекций риск развития замершей беременности наиболее высок при заражении беременной женщины краснухой или цитомегаловирусом. Эти возбудители проникают непосредственно к плоду вместе с кровотоком и поражают ЦНС, что способствует формированию тяжелых аномалий у плода. На 2-3 месяце эмбриогенеза спровоцировать замирание беременности может антифосфолипидный синдром. На фоне данной патологии происходит аномальное формирование плаценты, наблюдается нарушение свертываемости крови. В результате расстройства кровообращения плод недополучает питательные вещества и прекращает свое развитие.
Замершая беременность может происходить и под действием неспецифических негативных внешних факторов. При недостаточном пребывании на свежем воздухе, постоянной усталости, употреблении некачественной пищи, не обеспечивающей поступления необходимых веществ в организм, риск развития патологии увеличивается. Ношение слишком обтягивающей и тесной одежды также может привести к замершей беременности из-за сужения питающих сосудов. Как следствие, нарушается кровообращение, развивается гипоксия с последующей гибелью плода. В группу риска по возникновению замершей беременности входят женщины, в анамнезе которых присутствует мертворождение, множественные аборты и выкидыши, гормональные сбои, нарушения менструального цикла. Вероятность этой акушерской аномалии увеличивается при эндокринных заболеваниях, неправильном строении органов репродуктивной системы (например, седловидной или двурогой матке), спаечных процессах.
Симптомы замершей беременности
Замершая беременность у каждой пациентки проявляется с определенными особенностями, стандартная клиническая картина отсутствует. Изменение базальной температуры в сторону ее снижения – характерный признак патологии, возникающий в первом триместре. При замершей беременности женщины изначально отмечают улучшение общего состояния – исчезает тошнота, если она присутствовала ранее, чувствуется облегчение в молочных железах. При объективном осмотре отсутствует увеличение матки. Когда организм пациентки начинает отторгать мертвого малыша, замершая беременность проявляется гипертермией, ознобом, общее самочувствие резко ухудшается. Появление боли внизу живота, кровотечение – явные признаки начавшегося аборта. Нередко замершая беременность на ранних этапах не сопровождается патологическими симптомами вплоть до наступления самопроизвольного аборта.
Во 2 триместре проявления акушерской аномалии будут точно такими же. Дополнительный признак, которые появляется у пациенток после 18-20 недель, – отсутствие двигательной активности плода. При объективном осмотре женщины и проведении аускультации на замершую беременность может указывать невозможность прослушать сердцебиение малыша. Для подтверждения диагноза и определения врачебной тактики при появлении хотя бы одного тревожного симптома пациентка должна сразу же обратиться к акушеру-гинекологу.
Диагностика и лечение замершей беременности
Для подтверждения замершей беременности осуществляется объективный осмотр пациентки. Удается установить отсутствие увеличения матки. Также больной назначается анализ крови на содержание гормона ХГЧ. При замирании беременности его уровень снижается и не соответствует показателям, которые свойственны для данного срока эмбриогенеза. Инструментальная диагностика заключается в проведении ультразвукового сканирования маточной полости. При замершей беременности отсутствуют любые признаки жизнедеятельности плода (двигательная активность, биение сердца).
Замершая беременность требует немедленной медицинской помощи, так как мертвый плод, находясь в утробе, начинает разлагаться, и токсические вещества всасываются в кровь матери, приводя к ухудшению ее состояния вплоть до наступления летального исхода. Прежде всего, производится удаление эмбриона из маточной полости. При замершей беременности в первые 2 месяца эмбриогенеза чаще всего осуществляется искусственный аборт с помощью медикаментозных препаратов. С этой целью используется комбинация аналога простагландина Е1 и антагониста прогестерона. В результате приема этих средств плод изгоняется из полости матки вследствие ее сокращения (то есть, происходит выкидыш).
Также при замершей беременности может проводиться оперативное удаление плодного яйца. С этой целью применяется вакуум-аспирация или выскабливание. Первый метод носит название мини-аборт и представляет собой «высасывание» эмбриона с помощью специального вакуум-аспиратора. При таком вмешательстве показана местная или общая анестезия в зависимости от психологического состояния пациентки. Вакуум-аспирация – быстрый и безболезненный способ лечения замершей беременности, применять который можно только в первом триместре вынашивания.
Замершая беременность в первом триместре также может быть прервана путем выскабливания маточной полости. Это оперативное вмешательство предполагает кюретаж (чистку) матки с целью удаления мертвого эмбриона и плодных оболочек. Данная процедура тоже проводится под наркозом, является безболезненной, однако может стать причиной истончения миометрия, что в дальнейшем приведет к невозможности имплантации плодного яйца с развитием бесплодия. При замершей беременности выскабливание проводится в случаях, когда иные способы противопоказаны. Если патология диагностирована во втором триместре, мертвый плод извлекают путем проведения искусственных родов.
После хирургического лечения замершей беременности женщине назначается медикаментозная терапия. С целью предупреждения развития воспалительного процесса и занесения инфекции в маточную полость больной прописываются антибактериальные и противовоспалительные препараты. Кроме того, после устранения замершей беременности важная роль уделяется восстановлению функциональности эндометрия, чтобы пациентка в последующем смогла вновь выносить ребенка. Для этого используется гормональная и иммунокорригирующая терапия.
В качестве симптоматического лечения при замершей беременности назначаются спазмолитики, препараты, способствующие скорейшему сокращению матки. Параллельно с медикаментозной терапией важно обеспечить женщине психологическую помощь. Многие пациентки, перенесшие замершую беременность, нуждаются в работе с психологом, который помогает быстрее смириться с произошедшим и восстановить нормальное психоэмоциональное состояние.
Прогноз и профилактика замершей беременности
Спасти плод при замершей беременности невозможно, однако для женщины эта патология обычно является прогностически благоприятной. После удаления мертвого эмбриона и проведения медикаментозного лечения пациентка может вернуться к привычному образу жизни. Планировать следующее зачатие после замершей беременности разрешается не ранее, чем через полгода. При этом желательно установить возможные причины гибели плода, чтобы в последующем исключить влияние данных факторов на организм женщины.
Профилактика замершей беременности заключается, прежде всего, в планировании зачатия. Оба партнера должны пройти полное медицинское обследование и пролечить все выявленные заболевания, которые могут спровоцировать внутриутробную гибель плода. Возможно, потребуется консультация генетика для диагностики скрытых хромосомных аномалий у одного или обоих супругов. Пациентке для предупреждения развития замершей беременности после зачатия следует неукоснительно следовать предписаниям врача, отказаться от вредных привычек, избегать стрессов, нормализовать рацион, режим труда и отдыха. Важно меньше находиться в местах массовых скоплений людей, чтобы уменьшить риск возникновения инфекционных болезней.
Замершая беременность
Климов Юрий Викторович
Проблема многих бесплодных пар заключается в беременности, замершей на том или ином сроке развития, и оборачивающейся самопроизвольным выкидышем или хирургическим вмешательством (выскабливанием). Она случается примерно в половине случаев невынашивания беременности. При замирании беременности происходит гибели эмбриона, вызванная нарушением условий его нормального развития. Это часто случается в первом триместре, но может произойти и на более поздних сроках. Наиболее критичный период для замершей беременности – восьмая неделя. В это время у эмбриона полным ходом идет развитие жизненно важных органов. Акушерская практика выделяет еще два кризисных срока – 9-11 и 16-18 недели.
Внутриутробная гибель плода часто не сразу дает о себе знать. Какое-то время женщина может не подозревать об этом. Нормальная реакция организма – отторжение плода. Иногда на это уходит две и более недель. Опасность для здоровья женщины представляет разложение плода, как источник распространения воспалительной реакции и инфекции. Если самоотторжение не случается вовремя, то замерший плод извлекают с помощью хирургических методов.
Признаки остановки развития эмбриона
С момента зачатия плод начинает свой рост, увеличиваясь в размере вместе с маткой. Каждому периоду беременности соответствует нормальный размер матки. Если при очередном посещении гинеколога выясняется, что размер матки не соответствует норме для текущего срока, то врач назначает уточняющее ультразвуковое исследование и выполняет прослушивание сердцебиение эмбриона. Кроме визуальной оценки изображения матки с эмбрионом в ходе УЗИ, врач обращает внимание на косвенные признаки, которыми сопровождается неразвивающаяся беременность. К таким признакам относится:
Все указанные признаки могут возникать и по причинам, не связанным с гибелью эмбриона. Поэтому ни один из них не может служить верным симптомом замирания плода, но становится поводом для внепланового посещения гинекологического кабинета. Однако задержка развития плода может произойти совершенно незаметно для самочувствия. В таком случае его обнаруживают на плановом осмотре врача.
Во втором триместре и тем более на поздних сроках гибель эмбриона возникает гораздо реже, но все же встречается в акушерской практике. Начиная с четырнадцатой недели шевеление плода уже ощущается женщиной, и с каждым днем развивающийся плод ведет себя все более активно. На этом этапе долгое отсутствие признаков шевеления эмбриона считается основным признаком неправильного хода беременности. Если эмбрион замирает во втором триместре, то именно отсутствие шевеления внутри становится для нее тревожным сигналом. Также при замирании плода во втором триместре характерны дополнительные признаки:
Если эти симптомы присутствуют на фоне продолжительной паузы в шевелении плода, то необходимо срочно обратиться к доктору, поскольку замирание беременности и выкидыш на среднем и позднем сроке несет серьезную угрозу здоровью и даже жизни матери.
Почему случается замирание?
К нарушению нормального вынашивания приводит целый ряд факторов, которые можно сгруппировать по происхождению:
Генетический фактор возглавляет список причин неслучайно. Медицинская наука доказала связь замершей беременности с хромосомной патологией эмбриона. И это наиболее распространенная причина самопроизвольного прерывания беременности. Остальные факторы относятся к вторичным, обеспечивающим неблагоприятный фон для развития плода. Немалое значение имеет гормональный статус женщины, ожидающей ребенка. Проблемы с вынашиванием очень часто отмечаются при стертых формах гормонального дисбаланса.
Общеизвестно, что женщина, готовая к зачатию ребенка, должна беречься от любых стрессов, соблюдать щадящий режим, исключить запрещенные медикаменты, алкоголь, сигареты. Все эти вещи соответственно вредят плоду и могут привести не только к патологиям, но и к его гибели.
Гормональные нарушения, хронические заболевания внутренних органов, не вылеченные инфекции нередко становятся решающим фактором возникновения патологий развития плода, выкидышей, гибели эмбриона. Для беременных опасность представляет даже ГРИПП, поскольку иммунитет плода недостаточно мощный, чтобы противостоять агрессивным вирусам. Еще большую опасность представляют цитомегаловирус и краснуха. Инфекционные заболевания опасны для беременных еще и риском возникновения антифосфолипидного синдрома, который становится ответом организма на некоторых возбудителей и является причиной выкидыша.
Нанести непоправимый вред плоду могут и сильные эмоциональные переживания, которые приводят к перенапряжению нервной системы и выбросу в кровяное русло больших порций стрессовых гормонов.
И необходимо сказать о генетической тромбофилии – предрасположенности к тромбообразованию. Свертывающая способность крови повышается когда организм готовится к имплантации эмбриона, и способствует выкидышу на ранних сроках. Причем при обычных условиях эта генетическая предрасположенность может себя никак не проявлять до конца жизни. Иногда в анамнезе у близких родственников и у самой женщины были эпизоды тромбозов, ранних инсультов, инфарктов, тромбоэмболий, варикозной болезни. Эти данные выясняются при опросе у врача.
Диагностика
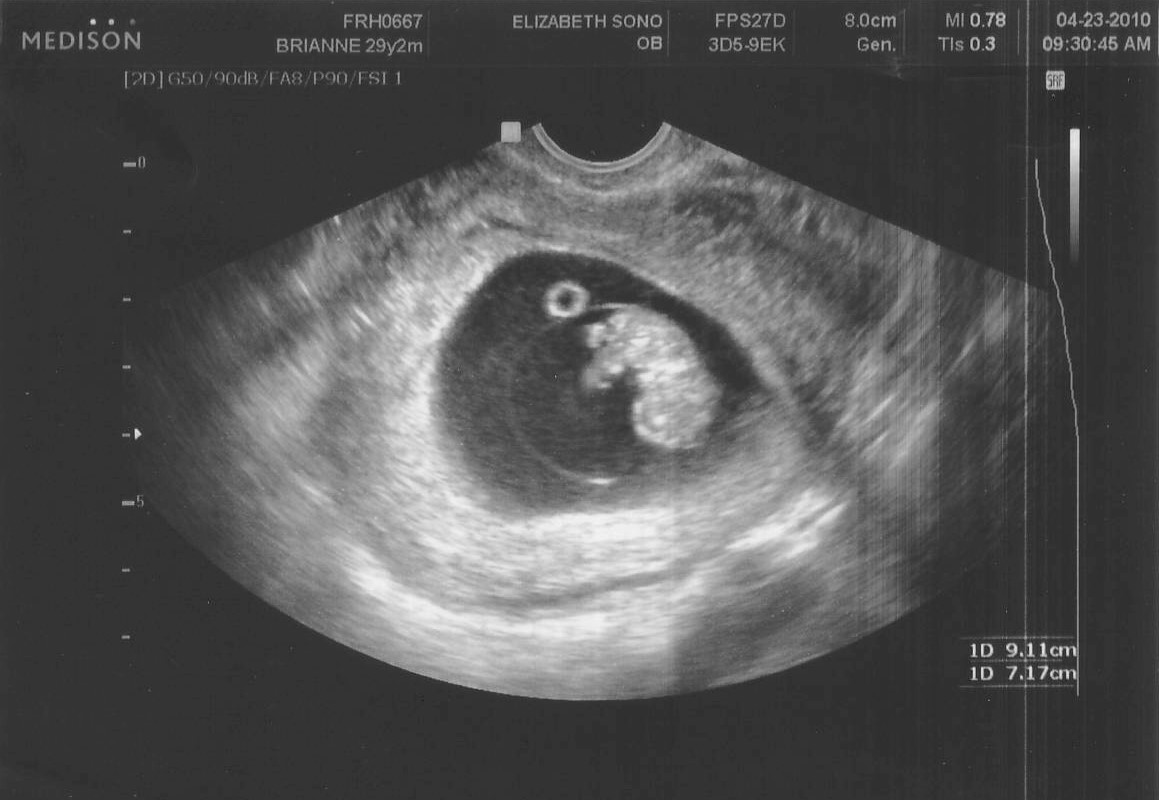
Начиная со второго триместра определить состояние плода, кроме УЗИ, помогает прослушивание его сердцебиения.
Лечение
Если у женщины с данным диагнозом не происходит выкидыш, то мертвый плод необходимо извлечь хирургическим путем методом вакуум-аспирации или/и выскабливания. Естественное отторжение переносится легче, поскольку в этом случае не травмируется полость и шейка матки. Но при задержке погибшего плода хирургическое извлечение неизбежно, ведь в противном случае инфекция, распространяемая некротическими тканями эмбриона, приведет к заражению внутренних органов интоксикации всего организма и сепсису.
При самопроизвольном выкидыше детородная функция женщины восстанавливается через три месяца. Хирургическое воздействие на эндометрий потребует более долгого восстановления: следующее зачатие можно планировать не ранее, чем через три месяца-полгода. В любом случае возможность следующего зачатия можно обсуждать после налаживания менструального цикла. На это обычно уходит от двух недель до двух месяцев.
Алгоритм действия врачей при абсолютном подтверждении гибели плода зависит от срока вынашивания. Если инцидент произошел на сроке до 8 недель, то пациентке по показаниям возможно назначить препараты-антагонисты прогестерона. Эти вещества провоцируют выкидыш. Хирургическое выскабливание применяется по показаниям на сроках более 7-8 недель. Очень распространенное явление при замершей беременности – наличие инфекции при посеве материала из мазка влагалища. После выхода или извлечения безжизненного плода пациентка назначают курс антибиотиков широкого спектра. Для нормального восстановления и сохранения детородной функции врачи определяют причину патологии: проводится гистология тканей эмбриона, генетическое исследование эмбриона и при необходимости исследуется кариотип обоих родителей с последующей консультацией генетика.
Программа обследования направлена на обнаружение скрытых инфекций, проводится анализ гормонального профиля, особое внимание отводится щитовидной железе. Для исключения влияния мужского генетического фактора назначается спермограмма. Все эти действия необходимы для минимизации рецидивов неразвивающейся беременности при следующем зачатии. Невозможность выносить ребенка, если она не вызвана стрессом или острым инфекционным заболеванием, говорит о проблеме в организме. Поэтому обследоваться и лечиться нужно, даже если женщина больше не планирует ребенка.
Реабилитация после замершей беременности
После прерванной беременности в результате гибели плода женщина страдает не только физически, но и психически. Поэтому восстановление ведется сразу в двух плоскостях. После курса лечения, который может состоять из противовоспалительной, гормональной терапии, физиотерапии назначают длительный (до 4 мес.) курс витаминов и минералов как подготовку для нового зачатия. Физическая реабилитация в основном сводится к восстановлению эндометрия.
Для предохранения используют презерватив или другие способы контрацепции. Но если беременность прервана хирургическим способом, то во избежание недопустимой на этом этапе беременности пациенткам назначают прием комбинированных контрацептивов на протяжении шести месяцев.
Потеря ребенка на стадии вынашивания для женщины оборачивается психологической травмой. В период реабилитации ей необходима консультация профильного психолога, а также максимальная поддержка родных и близких. Одно из нежелательных последствий замершей беременности – приобретенный страх неудачи перед новым зачатием, а также излишнее эмоциональное напряжение в ходе вынашивания, которое крайне нежелательно. Консультации психолога в совокупности с психотерапией помогают восстановить эмоциональное равновесие и приобрести уверенность в своих силах.
Замершая беременность после ЭКО
Вспомогательные репродуктивные технологии, в частности программа ЭКО, позволяет преодолеть многие виды бесплодия, но на ход беременности почти не влияет. Единственный фактор, который исключается при экстракорпоральном оплодотворении, – морфологические отклонения сперматозоидов, что в значительной мере снижает мужской хромосомный фактор. Ввиду того, что к искусственному оплодотворению обращаются женщины, имеющие проблемы с репродуктивной функцией, вероятность замирания беременности у них выше.
Поскольку основным фактором не вынашивания считаются хромосомные аномалии эмбриона, то вероятность в частности неразвития беременности растет с возрастом женщины. У рожениц после 40 лет статистика генетических отклонений у эмбриона свыше 80%.
В случае неудачи при первой имплантации по программе ЭКО пациенткам не назначают обследований, поскольку вероятность прерывания беременности по причине неправильного формирования эмбриона высока. Повторный выкидыш или гибель плода уже вызывают необходимость искать причину в организме женщины.
Как уменьшить вероятность замирания?
К сожалению, гарантировать абсолютную жизнестойкость плода особенно на ранних сроках невозможно. Но можно исключить факторы, повышающие вероятность самопроизвольных абортов и замирания. Для этого необходимо:
К профилактике замершей беременности и других осложнений при вынашивании относится целевое обследование на предмет наличия в организме герпеса, ВПЧ, микоплазмы и других скрытых инфекций, опасных для эмбриона. Планирование рождения ребенка, подготовка и профилактика на порядок повышают шансы выносить и родить здорового ребенка.
Наряду с факторами риска, будущие мамы должны знать, что для плода, если беременность протекает без отклонений, не представляют опасность авиаперелеты после 12 недель, умеренная физическая нагрузка, занятия сексом с супругом.
Планирование семьи после замершей беременности
Все женщины и их партнеры переживают потерю даже не рожденного ребенка как большую трагедию. О ней не получится быстро забыть, но лучше всего взять себя в руки и подумать о будущей беременности. Сосредоточение на следующей задаче помогает пережить утрату.
Очень важно при планировании следующей беременности после замершей, подготовить организм. Необходимо дождаться восстановление менструального цикла, а также полной регенерации поврежденного при хирургическом выскабливании (если таковое имело место) эндометрия. Менструации при отсутствии осложнений восстанавливаются до шести недель. Но если супружеская пара занимается сексом, то зачатие не исключается и в этот период. Наступление беременности ранее трех месяцев нежелательно, поэтому женщина должна предохраняться до того момента, когда ее организм будет готов к зачатию.
Подходящее время для новой беременности после замершей зависит от состояния здоровья женщины, а также от способа выхода погибшего плода. Если это был выкидыш, то зачать ребенка можно после трех месяцев. Хирургическое извлечение требует полугодовой реабилитации, а потом, не затягивая долго, нужно стараться забеременеть.