что значит риск 4 в кардиологии
О сердце
Слово «гипертензия» в буквальном смысле переводится с латинского как «сверхнапряжение». Какие стадии и степени есть у гипертензии и сколько факторов риска влияет на ее развитие — подробно в нашей статье.
Классификации гипертензии и разница между ними
Врачи различают три степени и три стадии заболевания. Эти понятия часто путают, однако между ними есть существенная разница.
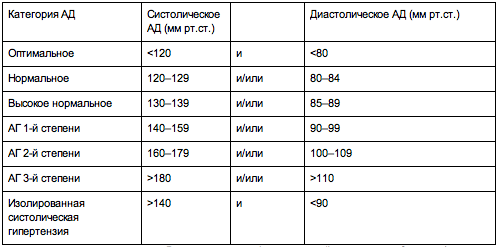
Степени артериальной гипертензии
Это классификация по уровням артериального давления (АД): верхнего (систолического) и нижнего (диастолического).
Расширенная классификация уровней артериального давления (в соответствии с Национальными клиническими рекомендациями по лечению гипертонии). Считать кровяное давление «чисто техническим показателем» ошибочно: чем выше его постоянный уровень, тем серьезнее ситуация
Стадии артериальной гипертензии
Здесь деление на категории идет уже по серьезности изменений в организме: насколько выражены эти изменения и как сильно страдают органы-мишени — кровеносные сосуды, сердце и почки. Их поражение — отдельный критерий для оценки риска.
Термин «гипертоническая болезнь» предложен Г.Ф.Лангом в 1948 г. и соответствует термину «эссенциальная гипертензия» (гипертония), который используется в зарубежных странах.
На любой из стадий заболевания давление также может соответствовать любой степени — от первой до третьей. Это очень индивидуально, поэтому, помимо показателей на тонометре, следует ориентироваться на данные обследования. Конкретные показатели всегда принимаются во внимание при назначении терапии, рекомендациях и прогнозах.
Артериальная гипертензия Ⅰ стадии
При регулярном посещении врача и соблюдении правил жизни гипертоника не требует серьезного медицинского вмешательства, если нет ухудшения здоровья.
Прогноз зависит от уровня АД и количества факторов риска: курение, ожирение, уровень холестерина и т.д.
Артериальная гипертензия Ⅱ стадии
Если вовремя не скорректировать процесс лекарственными препаратами, болезнь может прогрессировать и перейти в третью стадию. Избежать этого можно лишь одним способом: контролировать состояние своей сердечно-сосудистой системы и регулярно проходить обследование.
Артериальная гипертензия Ⅲ стадии
В этом состоянии требуются препараты не только для снижения давления, но и для лечения сопутствующих заболеваний. Рекомендация актуальна и для первых двух стадий гипертонической болезни, если у пациента диагностирован диабет, болезни почек или другие патологии.
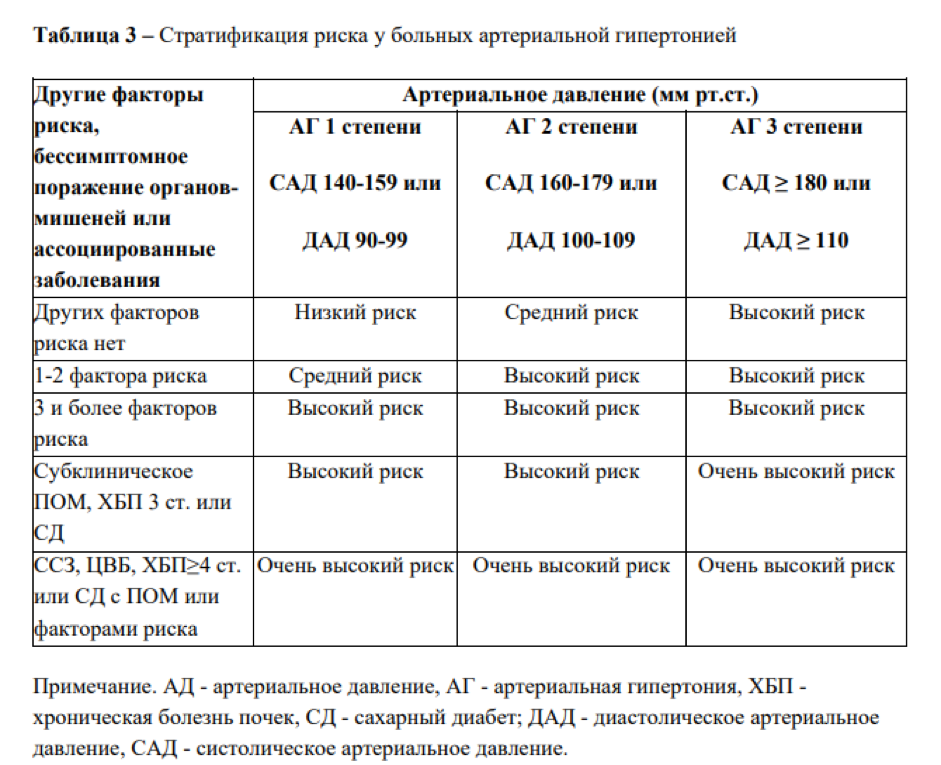
Артериальная гипертензия — 4 группы риска
Чтобы уберечь сердце и сосуды от поражения и не пропустить состояние, когда будет уже поздно, нужно знать, от каких факторов зависит течение болезни.
4 группы факторов риска:
Между факторами риска и классификацией по тяжести заболевания есть прямая связь. Наглядно она показана в Национальных Клинических Рекомендациях Минздрава РФ «Артериальная гипертония у взрослых».
Для определения своей группы риска нужно знать уровень АД и стадию заболевания.
Группы высокого и очень высокого риска
Эти состояния считаются самыми серьезными и требуют особого внимания.
При сочетании более трех факторов риска и артериальной гипертензии 2 степени пациент попадает в группу высокого риска. Также к ней относятся все, у кого существенно выражен хотя бы один показатель из следующих:
повышение уровня общего холестерина от 8 ммоль/л (310 мг/дл),
гипертония третьей степени (систолическое артериальное давление выше или равно 180 мм рт. ст., диастолическое — выше 110 мм рт.ст.),
хроническая болезнь почек третьей стадии,
гипертрофия левого желудочка,
сахарный диабет без поражения органов-мишеней.
К группе очень высокого риска относят пациентов с любым из следующих факторов:
Атеросклеротические заболевания сердца и сосудов, подтвержденные клинически или в ходе визуализирующих исследований (АССЗ). Это может быть стабильная стенокардия, коронарная реваскуляризация (аортокоронарное шунтирование и другие процедуры реваскуляризации артерий), инсульт и транзиторные ишемические атаки, ранее перенесенный острый коронарный синдром (инфаркт или нестабильная стенокардия), а также заболевание периферических артерий. Обязательно учитываются результаты визуализирующих исследований, значимые для прогноза клинических событий: значительный объем бляшек на коронарных ангиограммах или сканах компьютерной томографии (многососудистое поражение коронарных артерий со стенозом двух основных эпикардиальных артерий более чем на 50 %) или по результатам УЗИ сонных артерий.
Сахарный диабет с поражением органов-мишеней, или наличием как минимум трех значимых факторов риска из указанных в следующей части статьи, сюда же приравнивается сахарный диабет первого типа ранней манифестации и длительного течения (более 20 лет).
В центре внимания — сердце. Что нужно знать о предупреждении кардио-рисков. Мнение врача.
Структура статьи
По данным Росстата, в 2010 году показатель смертности в России от болезней сердечно-сосудистой системы составил 805,9 случаев на 100 тыс. человек. Это в 2-3 раза больше по сравнению с дорожно-транспортными происшествиями и инфекционными заболеваниями.
Болезни сердца и сосудов — первая и главная причина смертности российского населения — 56,8% от всех смертей. Главная причина — недостаточные знания об опасности этой группы болезней.
29 сентября — Всемирный день сердца (World Heart Day), который поддерживает Всемирная организация здравоохранения (ВОЗ) и ЮНЕСКО. Его цель — рассказать обществу об опасности, которая вызвана эпидемией сердечно-сосудистых заболеваний в мире и стимулировать к профилактике все население. Во Всемирный день сердца принято говорить еще и о культуре здоровья: о регулярном медицинском наблюдении для раннего выявления заболеваний, факторах риска, развитии навыков борьбы со стрессом и о том, как сохранить здоровье в условиях плохой экологии.
Говорим о сердечно-сосудистых заболеваниях и о том, как их предупредить, с Беспалько Инной Аркадьевной, доктором медицинских наук, врачом высшей категории, главным кардиологом многопрофильной клиники ЦЭЛТ.
Наше сердце постоянно в работе — за сутки перекачивает около 10 000 литров крови у взрослого человека. Оно постоянно испытывает прессинг: перегрузки на службе, семейные проблемы, стрессы, вредные привычки. Главный орган сложной сосудистой паутины — сердечно-сосудистой системы — должен служить столько, сколько ей нужно. Но на практике получается, что сердце служит столько, сколько времени вы заботитесь о нем.
О факторах риска и эпидемии сердечно-сосудистых заболеваний
Заболевания сердечно-сосудистой системы ежегодно убивают такое колоссальное количество людей, что уже несколько десятилетий являются лидером в конкурсе на звание «самого массового убийцы ХХI века». По прогнозам Всемирной организации здравоохранения (ВОЗ), к 2030 году примерно 23,6 миллиона человек умрут от сердечно-сосудистых заболеваний, в основном от инсульта и ишемии.
Трагедия ситуации в том, что заболевания этой группы протекают бессимптомно: иногда инфаркт или инсульт становится первым вестником того, что на состояние сердца и сосудов нужно обратить внимание. Очевидное решение проблемы — ранняя диагностика, регулярный контроль давления и сердечных ритмов — сталкивается с неумолимым человеческим фактором: пациенты, убежденные, что вместо сердца у них пламенный мотор, отмахиваются от врачебных рекомендаций, не желая тратить время на профилактику.
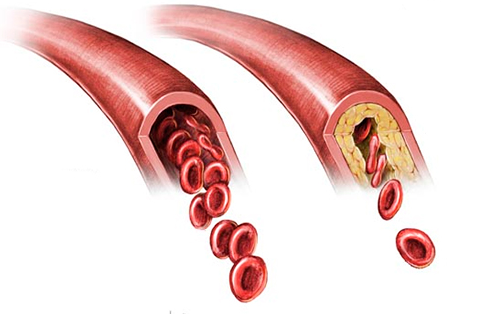
Проблема века — атеросклероз
Атеросклероз — это отложения холестерина в стенке сосуда в виде бляшек, которые могут частично или полностью закрывать просвет сосуда. Этот процесс происходит с возрастом у всех, но по-разному. На его развитие влияет наследственность (инфаркты или инсульты у ближайших родственников в раннем возрасте), уровень холестерина и его фракций в крови, образ жизни (курение, отсутствие физической активности, плохое питание) и наличие сопутствующих заболеваний (артериальная гипертония, сахарный диабет, заболевания почек). Все эти заболевания и состояния способствуют более быстрому и интенсивному росту атеросклеротических бляшек.
Самый “популярный” атеросклероз — облитерирующий — когда атеросклеротические бляшки откладываются на стенках сосудов и поэтому перекрывают их. Обычно он поражает крупные артерии эластического и мышечно–эластического типа — например, терминального отдела аорты, подвздошных или бедренных артерий. Часто — это нижние конечности. От этого вида атеросклероза умирают во всем мире, потому что он заканчивается инсультом или инфарктом. Меньше знают о сосудорасширяющем атеросклерозе — когда нарушается питание сосудистой стенки, из-за чего она расширяется, образуя мешок. На заключительной стадии атеросклероза второго типа его называют аневризма аорты. Аневризма бывает в грудной или брюшной аорте. Как показывает статистика, брюшная аневризма случается чаще. Но одинаково опасны все аневризмы. В один неожиданный момент мешок разрывается и человек погибает. О сосудорасширяющем атеросклерозе говорят меньше, но от него умирают так же часто, как от облитерирующего. Процент умирающих от сосудорасширяющего атеросклероза довольно высок — до 75%.
Аорта доставляет кровь от сердца ко всем органам и тканям проходя через грудную клетку и брюшную полость. Нормальный диаметр брюшного отдела аорты — около 2 см. Когда диаметр увеличивается в 1,5-2 раза, формируется аневризма. Чтобы предотвратить разрыв аневризмы, делают эндопротезирование. Аневризма аорты — одно из самых непредсказуемых заболеваний. Очень часто она появляется и постепенно увеличивается в размерах незаметно для пациента — поэтому иногда первым клиническим симптомом аневризмы становится ее разрыв. Частота возникновения аневризм с возрастом растет.
Разрыв аневризмы обычно ведет к смертельному исходу, каким бы ни было лечение. Выживаемость пациентов после стандартной процедуры протезирования аорты, даже в плановом порядке, — невысокая, умирает каждый пятый пациент.
О “хорошем” и “плохом” холестерине
Только треть необходимого холестерина мы получаем извне, а две трети синтезируем самостоятельно. Из холестерина в организме вырабатываются соли желчных кислот (без них невозможно переваривание жиров), стероидные гормоны (отвечают за репродуктивную функцию), кортизол (регулирует углеводный обмен). Холестерин необходим для клеток почек, селезёнки и для функций костного мозга, он отвечает за прочность клеточных мембран. В коже из холестерина под влиянием света образуется витамин D. В общем, холестерин необходим нам примерно так же, как жиры,белки, углеводы и вода.
Еще не так давно в России нормой считали уровень холестерина 6,5 ммоль/литр, а в Японии — 3,5 ммоль/литр. Сейчас в Европе, США и России нормой общего холестерина считается уровень ниже 5,2 ммоль/л. Но главный показатель — холестерин липопротеидов низкой плотности, называемый в народе “плохой” холестерин. У людей с низким риском развития ишемической болезни сердца он должен быть менее 3,0 ммоль/л, у пациентов с высоким риском — меньше 2,6 ммоль/л, а у тех, кто имеет атеросклероз и его осложнения — ишемическую болезнь сердца, мозга и др. сосудистых зон, — его целевой уровень менее 1,8.
При необходимости сердце может мгновенно изменить режим работы
В норме сердце — это сильный мышечный насос, способный прокачать кровь по телу для обеспечения кислородом и питательными веществами всех органов и тканей организма, и вывести продукты их жизнедеятельности. Но, чтобы продвигать кровь по спазмированным сосудам, сердцу требуется больше усилий, чем при норме. Это приводит к тому, что его размер становится больше, особенно увеличивается левый желудочек. Из-за этого развивается слабость сердечной мышцы. Когда сердце перестает в нужной мере снабжать ткани и органы кислородом и питательными веществами, врачи ставят диагноз “сердечная недостаточность”. К ней могут привести нерегулярные сокращения сердца (сердечные аритмии). Опасно и может привести к сердечной недостаточности, когда у сердца более 140 ударов в минуту, так как при этом нарушаются процессы наполнения и выброса крови сердцем.
С сердечной недостаточностью можно много лет жить без диагноза. Это не самостоятельная болезнь, а исход различных заболеваний сердца. Он сигнализирует о себе в виде повышенной утомляемости, отеках ног, одышке, приступах удушья, беспричинной потере веса. Эти симптомы, если замечены по отдельности, проявляются при самых разных заболеваниях. Поэтому правильный диагноз устанавливают редко и обычно уже на поздних стадиях. Значительную потерю веса, которая типична для тяжелых степеней сердечной недостаточности, часто принимают за признак онкологического заболевания. А безобидные отеки ног, вызванные застоем лимфы, диагностируются как “сердечная недостаточность”. При некоторых первичных симптомах (например, отека легких) сразу же возникает угроза летального исхода. В течение 3-5 лет от сердечной недостаточности умирает 50% больных, а через 9 лет в живых остается лишь 2 человека из 1000 заболевших — конечно, при условии, что при этом не проводилось соответствующее лечение. Есть радикальный способ помощи — пересадка нового сердца. Но ограничения — возрастной лимит, дорогая операция, мало донорских сердец — делают его нереальным для большинства.
В последние годы медицинская наука, фармакология и врачебный опыт помогают достичь удивительных успехов в лечении даже тяжелых форм сердечной недостаточности. Больным можно не только сохранить жизнь, но и вернуть ее качество. Причем лечение может проходить в амбулаторных условиях, без пребывания в стационаре.
Наука марафонца или как бег влияет на сердечно-сосудистую систему
Во время бега усиливается сердцебиение и повышается артериальное давление. Сердце работает с повышенной нагрузкой. Поэтому при нагрузках средней интенсивности отмечают положительный, тренирующий эффект на сердечно-сосудистую систему. Но при слишком интенсивных и частых нагрузках появляется отрицательное влияние на сердечно-сосудистую систему. А если в сосудах имеются выраженные атеросклеротические бляшки, то такие нагрузки могут привести к недостаточному расширению сосудов и ишемии (снижению кровоснабжения) в органах и тканях или даже к разрыву бляшек с последующим тромбообразованием.
Поэтому, прежде чем интенсивно заниматься бегом, особенно после 40 лет, если вы курите или раньше курили (даже 15 лет назад), если у вас повышенное давление или глюкоза крови, надо предварительно пройти обследование у кардиолога, который проведет нагрузочные пробы.
То, что нужно или бегать регулярно или лучше вообще не заниматься физической активностью, потому что резкие нагрузки вредны для сердца, — миф. Всегда лучше практиковать какую-то физическую активность, чем не заниматься вообще. Например, в клинических рекомендациях европейского общества кардиологов по профилактике ишемической болезни сердца (сентябрь 2016 года) рекомендуют аэробные (динамические) нагрузки 150 минут в неделю (30 минут в день 5 дней в неделю). Лучше всего: ходьба до легкой усталости или 75 минут в неделю энергичной аэробной нагрузки (15 минут 5 раз в неделю — например, бег трусцой или комбинация этих активностей) и аэробные нагрузки, насыщающие кислородом (это может быть велосипед, плавание или теннис). В любом возрасте полезны прогулки 2 раза в неделю по 1,5-2 часа (8-10 км), но только не при сильном ветре и холоде. Не нужно внезапно начинать заниматься очень интенсивно, нагрузки обычно увеличивают постепенно.
Кардиология нужна всем
У многих есть устойчивое мнение, что кардиология — это область науки для тех, “кому за 50”. Но по оценкам Национального исследовательского центра «Здоровое питание», в России у 59% женщин и 54% мужчин старше 20 лет есть лишний вес, а 15% и 28,5% страдают ожирением. То есть у каждого третьего россиянина трудоспособного возраста есть избыточный вес или ожирение — факторы риска сердечно-сосудистых заболеваний. Нездоровый образ жизни, который приводит к развитию заболеваний кардиологического профиля, чаще всего формируется в детском и подростковом возрасте, а со временем риск сердечно-сосудистых заболеваний только повышается. Поэтому профилактику следует начинать с детства.
Если есть семейная история ранних инфарктов или инсультов, если пациент курильщик или страдает сахарным диабетом, если у него повышенное артериальное давление или хроническая болезнь почек, если человек просто плохо переносит физические нагрузки, то обязательно нужно прийти к кардиологу в возрасте более раннем, чем 50 или 40 лет. И, чем раньше, тем лучше.
Доказательная медицина и мифы кардиологии
До 90-х годов российские кардиологи лечили, опираясь на мнения или взгляды разных медицинских школ, которые часто не согласовывались между собой по научным исследованиям. Когда массовое появление компьютеров помогло повсеместно внедрить принципы доказательной медицины, были сформулированы единые требования к проведению научных исследований. При оценке лекарств стали применять двойные слепые рандомизированные исследования, которые отличаются высокой точностью и беспристрастностью. Создали единую базу знаний и оценки всех проводимых в мире исследований, соответствующих высокому научному и техническому уровню. В результате резко повысилась эффективность и безопасность диагностики и лечения пациентов.
Миф, с которым сталкиваются все врачи, но который особенно опасен в кардиологии, можно выразить одной расхожей фразой: “Не пейте лекарства, разрушите печень”. Лекарства метаболизируются в печени и выводятся через печень или почки, но они не разрушают их. Отмена подобранной терапии может привести к резкому повышению артериального давления, уровня холестерина и других показателей. Это обостряет заболевания от инфаркта и инсульта до диабетической комы. Удивительно, но принимать БАДы (биологически активные добавки) или алкоголь в любом количестве пациенты не боятся.
Второй частый миф в практике кардиолога — это ошибочное мнение о вреде препаратов для снижения холестерина — статинов. Большое число исследований по принципам доказательной медицины подтверждают высокую эффективность этой группы лекарств в предотвращении развития атеросклероза и его последствий (инфаркта, инсульта, поражения артерий ног, кишечника), эти препараты включены во все общепринятые рекомендации. Статины требуют постоянного несложного лабораторного контроля для того, чтобы избежать довольно редких побочных эффектов. Индивидуальная непереносимость бывает при применении любого лекарства или даже продукта питания. При использовании статинов тоже, но редко.
О диспансеризации
Диспансеризация в области кардиологии — одна из основных мер для уменьшения смертности от сердечно-сосудистых заболеваний. Есть четко очерченное понятие факторов риска, которые надо контролировать и лечить для длительной и полноценной жизни. Поэтому диспансеризация с включением кардиологического обследования показана всем мужчинам старше 40 лет и женщинам старше 50 лет.
“Умные” гаджеты — помощник в контроле сердца
Мне очень нравятся современные устройства, которые позволяют оценить, какую нагрузку выполнил человек в течение дня, сколько прошел шагов и километров, какая при этом была частота пульса. Это полезно, так как часто уровень нагрузки рассчитывается именно по пульсу. Еще нравятся устройства, которые позволяют оценить длительность и качество сна (по фазам сна). Это очень полезная функция для людей, живущих в современном мире, когда и удовольствия, и работа продлеваются за счет сна. Между тем, только во сне организм восстанавливается, вылечивается и усваивает дневную информацию. “Умные” гаджеты — мой любимый подарок всем, кто мне дорог.
Гипертоническая болезнь
Описание гипертонической болезни
Гипертоническая болезнь ─ это широко распространенная патология сердечно-сосудистой системы, для которой характерно стойкое или преходящее повышение артериального (кровяного) давления.
На сегодняшний день медицине известно, что гипертония ─ это системная болезнь, при которой страдают многие органы человека.
В начале заболевания повышение АД (артериального давления) может не отражаться на состоянии пациента. В зависимости от степени тяжести процесса гипертоническая болезнь может вызывать разрушения в структурах сердечной мышцы, головного мозга, почек и глаз.
Степени гипертонической болезни и группы риска
Выделяется три степени тяжести гипертонической болезни:
Степень тяжести гипертонической болезни всегда определяется вместе с факторами риска развития возможных осложнений со стороны сердечно-сосудистой системы.
Исходя из этих факторов, кардиолог прогнозирует гипертоническую болезнь.
Выделяется четыре группы риска гипертонической болезни:
Точное определение вида гипертонической болезни имеет важное терапевтическое значение. Отсутствие адекватного лечения при гипертонии может стать причиной развития гипертонического криза.
Факторы риска развития гипертонической болезни
Выделяются следующие возможные причины развития гипертонической болезни:
Симптомы гипертонической болезни
Признаки заболевания могут проявляться по-разному в зависимости от того, на какой стадии протекает гипертоническая болезнь.
Симптомы, которые чаще всего наблюдаются при гипертонии:
При проявлении симптомов, для диагностики и лечения возможного заболевания запишитесь на прием к врачу кардиологу.
Диагностика и лечение гипертонической болезни
Диагностика заболевания
Диагностика гипертонической болезни в клинике А-Медия проводится следующими методами:
Лечегие гипертонической болезни
Лечение гипертонической болезни в нашей клинике планирует квалифицированный кардиолог только после постановки точного диагноза.
Первый шаг: наш врач примет меры, направленные на понижение артериального давления у пациента.
Дальнейшая терапия планируется индивидуально исходя из типа гипертонической болезни. Легкая и средняя форма заболевания может лечиться лекарственными препаратами. При тяжелой гипертонии всегда назначаются гипотензивные средства. Обязательным условием является модификация образа жизни.
Профилактика гипертонической болезни
Для профилактики гипертонической болезни и возможных осложнений при данном заболевании кардиолог клиники А-Медия рекомендует принять следующие меры:
Обратитесь в клинику А-Медия для лечения гипертонической болезни, и наш опытный кардиолог поможет вам избежать тяжелых осложнений этого заболевания и значительно улучшить качество вашей жизни.
Гипертензивная болезнь сердца, осложненная сердечной недостаточностью
Общая информация
Краткое описание
Сердечная недостаточность – симптомокомплекс, характеризующийся слабостью, одышкой, задержкой жидкости, который развивается вследствие различных заболеваний сердечно-сосудистой системы, приводящих к:
— неспособности сердца перекачивать кровь со скоростью, необходимой для удовлетворения метаболических потребностей тканей, или же обеспечению этих потребностей только при повышенном давлении наполнения;
— хронической гиперактивации нейрогормональных систем.
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация ВОЗ/МОАГ 1999 г.
Категории нормального АД:
— оптимальное АД
Степень 1
САД 140-159
ДАД 90-99
Степень 2
САД 160-179
ДАД 100-109
Степень 3
САД >180
ДАД >110
Классификация гипертонического сердца (Frohlich, 1987 г.)
— 1 стадия – отсутствуют клинические признаки гипертонического сердца, но с помощью специальных методов исследования выявляются признаки повышенной нагрузки на миокард, увеличение потребности миокарда в кислороде и напряжения миокарда, ранние признаки нарушения диастолической функции миокарда левого желудочка, в частности, в снижение индекса опорожнения левого предсердия.
— 2 стадия – увеличение левого предсердия (по данным ЭКГ и ЭХОКГ).
— 3 стадия – развитие гипертрофии левого желудочка (по данным ЭКГ, ЭХОКГ, рентгенографии), при этом отсутствуют клинические признаки недостаточности кровообращения.
— 4 стадия – развитие сердечной недостаточности вследствие прогрессирования гипертонической болезни сердца, часто присоединяется ишемическая болезнь сердца.
| Функциональные классы ХСН (могут изменяться на фоне лечения) | Стадии ХСН (меняются на фоне лечения) |
| I ФК | I стадия |
| Ограничения физической активности отсутствуют: привычная физическая активность не сопровождается быстрой утомляемостью, появлением одышки или сердцебиением. Повышенную нагрузку больной переносит, но она может сопровождаться одышкой |
в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением.
нагрузками сопровождается появлением симптомов.
физической активности.
Степени
Описание
Диастолическая дисфункция левого желудочка
Диастолическая дисфункция левого желудочка в сочетании с его
Застойная сердечная недостаточность (выраженная одышка, Rtg –
признаки отека легких, что соответсвует ХСН III-IV ФК) при
нормальной фракции выброса левого желудочка (50% и больше)
Застойная сердечная недостаточность с низкой фракцией выброса
левого желудочка (меньше 50%)
| Факторы риска сердечно-сосудистых заболеваний | Поражение органов-мишеней | Сопутствующие (ассоциированные) клинические состояния |
| 1. Используемые для стратификации риска: — Величина САД и ДАД (степень 1-3) — Возраст: — мужчины >55 лет — женщины > 65лет — Курение — Уровень общего холестерина в крови >6,5 ммоль/л — Сахарный диабет — Семейные случаи раннего развития сердечно-сосудистых заболеваний 2. Другие факторы, неблагоприятно влияющие на прогноз*: — Сниженный уровень холестерина ЛПВП — Повышенный уровень холестерина ЛПНП — Микроальбуминурия (30-300 мг/сут) при сахарном диабете — Нарушение толерантности к глюкозе — Ожирение — Сидячий образ жизни — Повышенный уровень фибриногена в крови — Социально- экономические группы с высоким риском — Географический регион высокого риска | — Гипертрофия левого желудочка (ЭКГ, ЭхоКГ, рентгенография) |
— Протеинурия и/или
небольшое повышение
креатинина плазмы (106 –
177 мкмоль/л)
— Ультразвуковые или
рентгенологические
признаки атеросклеротического
поражения сонных, подвздошных и бедренных
артерий, аорты
— Генерализованное или
очаговое сужение артерий
сетчатки
заболевания:
— Ишемический инсульт
— Геморрагический
инсульт
— Транзиторная
ишемическая атака.
Заболевания сердца:
— Инфаркт миокарда
— Стенокардия
— Реваскуляризация
коронарных сосудов;
— Застойная сердечная
недостаточность.
Заболевания почек:
— Диабетическая
нефропатия
— Почечная недостаточность
(креатинин > 177мкмоль/л).
Сосудистые заболевания:
— Расслаивающая
аневризма
— Поражение
периферических
артерий с клиническими
проявлениями.
— Выраженная
гипертоническая
ретинопатия
— Геморрагии или
экссудаты;
— Отек соска
зрительного нерва.
Диагностика
Критерии диагностики:
1. Подтверждение наличия АГ и установление ее стабильности (повышении АД выше 140/90 мм.рт.ст. у больных неполучающих регулярную гипотензивную терапию в результате как минимум трех измерений в различной обстановке).
2. Исключение вторичной артериальной гипертонии.
3. Стратификация риска АГ (определение степени повышения АД, определение устранимых и неустранимых факторов риска, поражения органов-мишеней и ассоциированных состояний).
4. Выявление заболеваний, приводящих к развитию сердечной недостаточности на фоне АГ: перенесенный инфаркт миокарда, стенозирующий атеросклероз коронарных артерий, сахарный диабет, тяжелые инфекции, пароксизмальная мерцательная аритмия и трепетание предсердий.
5. Симптомы сердечной недостаточности: одышка, сердцебиение, повышенная утомляемость, задержка жидкости в организме.
7. ЭХОКГ-признаки сердечной недостаточности – укорочение миокарда в средней части левого желудочка, снижение фракции выброса меньше 40%. Рентгенологические признаки застойных явлений в легких.
Перечень основных диагностических мероприятий:
Лечение
Тактика лечения
2. Физическая реабилитация (ходьба или велотренинг). Нагрузка строго дозирована и индивидуальна. Расчет нагрузки: 30-60 мин активных занятий при ЧСС, составляющей 75% максимальной. Применение данного метода повышает толерантность к нагрузкам, аэробную способность организма и переносимость лекарственных средств.
3. Психологическая и социальная реабилитация.
4. Медикаментозная терапия.
4.1 Снижение АД
4.2 Разгрузка сердца: объемная – диуретики.
Диуретики необходимо применять с ИАПФ, использовать вместе с антагонистами альдостерона, назначать ежедневно в минимальных дозах, позволяющих добиться необходимого положительного диуреза (для активной фазы лечения +800 мл).
Гидрохлортиазид. Назначается в дозах по 50-100 мг/сут утром. Максимальная доза 200 мг/сут. Препарат принимается ежедневно или через день. Возможны кратковременные перерывы (3-5 дней).
Фуросемид. Доза устанавливается индивидуально в каждом конкретном случае. В процессе лечения режим дозирования корригируется в зависимости от величины диуретического эффекта и динамики состояния больного. При приеме внутрь средняя начальная доза 40-80 мг/сут, поддерживающая 20-40 мг/сут. При необходимости быстрого улучшения самочувствия препарат вводится в/в или в/м, начальная доза 20-50 мг. При одновременном приеме с ИАПФ препараты калия не назначаются.
4.4 Миокардиальная – бета-адреноблокаторы (метопролол). Применяют только дополнительно к ИАПФ. Назначают терапию с 1/8 средней терапевтической дозы (для метопролола 12,5 мг). Дозу повышают медленно (в 2 раза, не чаще чем через 2 недели) до достижения оптимальных суточных доз (для метопролола до 200 мг/сутки).
Кардиотонические средства (сердечные гликозиды) при ХСН уменьшают выраженность симптоматики, заболеваемость (число госпитализаций в связи с обострением ХСН) и не влияют на прогноз. Назначаются в малых дозах (дигоксин до 0,25 мг/сутки) при мерцательной аритмии и трепетании предсердий. При синусовом ритме назначать с осторожностью и в малых дозах.
Перечень дополнительных лекарственных средств:
1. Статины (симвастатин).
Вспомогательные лекарственные средства эффект которых и влияние на прогноз больных не доказаны, но их применение диктуется определенными клиническими ситуациями.
2. Периферические вазодилататоры (нитраты) не являются средствами лечения ХСНА. Назначают только при сопутствующей стенокардии, когда есть уверенность, что именно они избавляют пациента от приступов стенокардии.
3. Нитроглицерин – быстродействующие формы: под язык 0,3-0,6 мг, табл. и капс., повторяют по потребности. Принимают внутрь, не разжевывая, запивая водой, лучше после еды, 1-2 табл. (капс.) 2 раза/сут. (обычно утром и в полдень), в отдельных случаях до 4 раз/сут, но не более 12 табл. в день. Может применяться в виде аэрозоля для сублингвального применения, 1-2 дозы (0,4-0,8 мг) под язык. Нитроглицерин в/в инфузионно 5-200 мкг/мин (титруется с учетом изменения САД, которое должно быть больше 90мм.рт.ст.). Дозу повышают до получения желаемого гемодинамического эффекта или побочных проявлений (головная боль, тошнота). Необходим мониторинг АД.
4. Изосорбида динитрат – внутрь, не разжевывая, запивая водой, лучше после еды. Кратность зависит от длительности действия: таблетки средней продолжительности действия 3-4 раза в день по 1-30 мг на прием; препараты пролонгированного действия 20 мг 2-3 раза в сутки, препараты пролонгированного действия 40 и 60 мг 2 раза в сутки, препараты пролонгированного действия 120 мг 1 раз в сутки. Аэрозоль для сублингвального приема в положении сидя 1-3 дозы (1.25-3.75 мг) п/я. Лекарственные формы для наклеивания на десну 20-40 мг 1-3 раза в сутки. В/в инфузионно 2-10 мг/ч. и более (титруется с учетом изменения САД, которое должно быть больше 90мм.рт.ст.).
5. Блокаторы кальциевых каналов (амлодипин) назначают дополнительно к ИАПФ при клапанной регургитации и легочной гипертензии. Начальная доза составляет 5 мг 1 раз в сутки, средняя поддерживающая доза 10 мг/сут.
6. Антиаритмические средства (амиодарон) применяют при опасных для жизни желудочковых аритмиях. Внутрь в течение 1-й недели 200 мг 3 раза в сутки, в течение 2-й недели 200 мг 2 раза в сутки, далее уменьшение дозы до поддерживающей 100-400 мг в сутки. В/в инфузия: 5-7 мк/кг за 20-120 мин. под контролем ЭКГ и АД, при необходимости продолжение инфузии 1.2-1,8 г/сут. (Предлагается включить данный препарат в список жизненно важных препаратов как препарат выбора для купирования пароксизмальных наджелудочковых и желудочковых тахикардиях, мерцательной аритмии, желудочковой тахикардии и фибрилляции желудочков. Высокоэффективен как средство первичной и вторичной профилактики внезапной аритмической смерти у постинфарктных больных и при ХСНА).
7. Ацетилсалициловая кислота по 75-160 мг 1 раз в сутки.
Перечень основных медикаментов:
1.*Гидрохлортиазид 25 мг, табл.
2. *Фуросемид 40 мг, табл.
3. *Эналаприл 2,5 мг, 10 мг, табл.
4. *Периндоприл 4 мг, табл.
5. *Лизиноприл 2,5 мг, 5 мг, 10 мг, 20 мг табл.
6. *Спиронолактон 25 мг, 50 мг, табл.
7. *Дигоксин 62,5 мкг, 250 мкг, табл.
8. Моэксиприл 7,5 мг, 15 мг, табл.
Перечень дополнительных медикаментов:
1. Эпросартан 300 мг, табл.
2. *Ацетилсалициловая кислота 100 мг, 500 мг табл.
3. Симвастатин 5-80 мг, табл.
4.*Ловастатин 10 мг, 20 мг, 40 мг, табл.