что делать если одна лопатка выше другой
Асимметрия плеч и лопаток причины, способы диагностики и лечения
Асимметрия плеч и лопаток — симптом, характерный как для нарушений и деформаций опорно-двигательного аппарата, так и для патологических процессов в организме. Дефект не только причиняет вред здоровью, но и портит внешний вид.Асимметричное расположение может выглядеть по-разному — одно плечо выше или ниже другого, лопатки не соответствуют уровню плечевого сустава. Чтобы исправить физический недостаток, необходимо узнать причину симптома и подобрать подходящую терапию. Для прохождения диагностических обследований и лечения при патологии следует обращаться к терапевту и врачу-ортопеду.
Причины асимметрии плеч и лопаток
Основной причиной неодинакового расположения лопатки и плеча обычно становится сколиоз. Заболевание может проявиться в любом возрасте — нарушение осанки у ребенка грозит деформацией позвоночника через несколько лет. При более тщательной диагностике выявляются другие причины:
Большая часть проблем начинается с детских травм и повреждений, поэтому следует тщательно обследовать ребенка в случае ушибов, падений, вывихов и переломов. В зрелом возрасте причину симптома обнаружить возможно, но затруднительно. Согласно статистике, 75-80% случаев асимметрии лопаток и плеч проявляется по неизвестным причинам.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 15 Ноября 2021 года
Содержание статьи
Типы асимметрии плеч и лопаток
Так как главная причина асимметрии — искривление позвоночника, дефект классифицируется по схожим признакам. В медицине существует более 10 типов, отличающихся симптоматикой, происхождением, последствиями и методами лечения. Наиболее распространенная классификация включает два вида асимметричного отклонения — врожденный и приобретенный.
Врожденная асимметрия плеч и лопаток
Аномалия опорно-двигательного аппарата характеризуется возникновением в эмбрионе и дальнейшем развитии после рождения. Плод получает деформацию скелета из-за генетических особенностей и образа жизни матери во время беременности. Это может быть избыток физических упражнений, вредные привычки, травмы, наследственные заболевания. У новорожденного скелет деформируется вследствие тяжелых родов, рахита, полиомиелита.
Приобретенная асимметрия лопаток и плеч
Приобретенная аномалия развивается при разной длине ног и рук, церебрального паралича, гипермобильности суставов, плеврита, туберкулеза, полиомиелита, энцефалита,. Также причиной могут быть ампутированные конечности, раковые опухоли, острые и хронические инфекции, нарушения метаболизма, образование полостей в спинном мозге, дорсопатия.
Методы диагностики
Обнаружив у себя или ребенка признаки симптома, необходимо посетить врача. В этом случае пациентов с асимметрией плеч и лопаток принимают врач-ортопед, травматолог и терапевт. Если причина кроется в опорно-двигательном аппарате, ортопед осматривает позвоночник на наличие искривлений — с помощью пальпации, визуального осмотра и дополнительных диагностических обследований:
Если истоки дефекта находятся в других системах организма, понадобится консультация профильного врача (вертебролога, невролог, иммунолога, инфекциониста, эндокринолога и других) и диагностика — рентген, КТ и МРТ, а также анализы крови и мочи, нейровизуализацию, УЗИ.
В клиниках ЦМРт для диагностики асимметрии применяют такие методы:
Лопаточно-реберный синдром: как распознать и вылечить
Довольно часто при высоких нагрузках на спину или при остеохондрозе возникает мышечно-тонический синдром. К этому состоянию приводит дегенеративное повреждение позвоночника. Одна из разновидностей заболевания – лопаточно-реберный синдром.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Все мы время от времени испытываем мышечную боль. Она появляется вследствие физических нагрузок, поэтому мы часто не обращаем на это внимания. Конечно, в некоторых случаях это вполне нормально, например, после занятий спортом. Однако в какой же момент это становится патологией? И как понять, что в мышцах начинается разрушительный процесс или зарождается заболевание?
Лопаточно-реберный синдром как раз относится к тем патологиям работы опорно-двигательного аппарата, лечение которого проводить просто необходимо. При этом важно вовремя обратиться к специалисту, ведь развитие данного заболевания может существенно ухудшить качество жизни и привести к не самым приятным последствиям.
Каковы его проявления?
Как правило, лопаточно-реберный синдром характеризуется болью в лопатках и плечах. Иногда боль может отдаваться в бока грудной клетки. Если причиной данного заболевания является остеохондроз, то, как правило, оно проявляется лишь через некоторое время после диагностики.
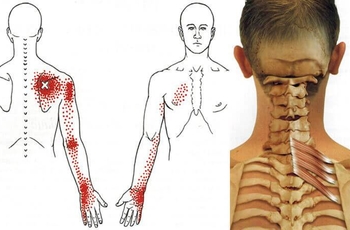
Возникает чувство тяжести, боль ноющая, однако под действием физических нагрузок она может увеличиваться. Важной особенностью любого мышечно-тонического синдрома является то, что боль может переходить в различные отделы тела. Она не локализированная, поэтому часто сложно определить, где же был изначально сдавлен нерв. Как правило, боль может быть нелокализованной. Однако в периоды обострения пациент четко может дать ответ, где болит сильнее всего. Так как болит большая часть тела, больной может испытывать проблемы со сном. Ведь из-за боли можно долго мучиться, пытаясь выбрать самое лучшее положение для сна. Лопаточно-реберный синдром характеризуется и наличием триггерных точек, в которых боль максимальна.
Механизм появления
Долгое нахождение мышц в напряжении приводит к нарушению венозного оттока. Это, в свою очередь, провоцирует появление отека мягких тканей. Отек появляется из-за спазма ткани мышц, в то время как болью сопровождается сдавливание сосудов и нервов. Однако наличие боли провоцирует еще больший спазм мышц, и так по кругу. Спазм провоцирует боль, и наоборот.
Почему болезнь появляется?
Как и при возникновении любой другой болезни, развитие лопаточно-реберного синдрома провоцируется некоторыми факторами, совокупность которых вносит существенный вклад в развитие болезни. К таким факторам относятся:
Комплекс действий для диагностики заболевания
Для того чтобы полностью диагностировать заболевание, недостаточно провести какую-то одну манипуляцию или сдать единственный анализ. Первым делом врач просит больного активно двигать лопаткой. При этом должен быть слышен специфический хруст, по которому можно предположить наличие заболевания. После этого назначаются следующие типы обследования:
Как лечить синдром
Как правило, первым делом необходимо вылечить причину появления синдрома. В случае с остеохондрозом это сделать не получится, поэтому рекомендуется сделать все возможное, чтобы снизить болевые ощущения. Чтобы снять боль, применяют медикаментозное лечение, а именно – так называемые миорелаксанты. Это вещества, снимающие спазм с мышц. Они вводятся в организм внутривенно, поэтому предполагается, что пациент будет госпитализирован.
Кроме того, для облегчения боли часто выписывают различные мази, которые должен подобрать доктор, так как многие из них имеют противопоказания. Локально в места, где боль максимальна, иногда вводят кортикостероиды, но это в самых крайних случаях. Иногда причиной возникновения лопаточно-реберного синдрома является появление грыжи на диске. В таком случае поможет лишь хирургическое вмешательство.
Как избежать появления болезни?
Данную болезнь возможно предотвратить, только занимаясь лечебной физкультурой. Это дает возможность нормализовать работу мышц, что крайне важно для всей опорно-двигательной системы человека. Важно контролировать свою осанку. Допускается ношение ортопедического корсета для ее коррекции.
Необходимо беречь себя от переохлаждений и не допускать холодный воздух в помещение, в котором вы находитесь. Периодически можно ходить на массаж или физиотерапию. Важно также следить за своим питанием. Сбалансированная диета с максимальным количеством необходимых витаминов и минералов поможет предотвратить появление осложнений.
Лопаточно-реберный синдром – не самое приятное заболевание, особенно, если учесть тот факт, что он является следствием более сложных и прогрессирующих болезней. Важно следить за своим здоровьем, давать своему телу равномерные физические нагрузки, правильно питаться. Эти несложные рекомендации позволят вам если не избежать возникновения заболевания, то уж точно облегчить его течение. Если вы почувствовали первые симптомы возникновения заболевания, не медлите, тут же отправляйтесь ко врачу, ведь всегда лучше предупредить, нежели запустить заболевание!
Крыловидная лопатка
Что это за заболевание
При диагностике патологию часто путают с растяжением мышц и связок, особенно у детей, таскающих тяжелые рюкзаки в школу. Но, если приглядеться, то одна или обе лопатки неестественно выпирают из кожи, как будто растут крылья.
Виды патологии
Крыловидная лопатка выступает в двух формах развития:
Зачастую патология развивается у молодых людей, занимающихся силовыми видами спорта. Наличие высокой нагрузки на спину при слабости в мышцах, может привести к крыловидной лопатке.
Причины возникновения
Причинами возникновения крыловидной лопатки могут быть:
Симптомы и признаки
На начальной стадии заболевания одна лопатка заметно выпирает над другой. Спустя пару недель внешний вид лопаточных костей выравнивается. В детском возрасте патология проходит практически без сопутствующих признаков.
Во взрослой жизни возможны следующие симптомы крыловидной лопатки:
Интенсивные боли преобладают в течение двух недель, затем наблюдается затишье. Многие пациенты подобное состояние расценивают за временную патологию и не спешат идти на прием. Тупые болевые ощущения иногда возникают на пару часов, потом проходят. Но, дальше-больше, все равно придется идти к врачу. Подготовьтесь, лечение будет долгим!
Какой врач лечит
Крыловидную лопатку будет лечить невролог. К терапии также могут подключиться травматолог, вертебролог, хирург, терапевт. На начальном этапе важно определить причину патологии. С помощью инструментальных методов обследования выясняют состояние грудного нерва и зубчатой мышцы. Затем назначат терапевтическое или хирургическое лечение.
Диагностика
Диагностика крыловидной лопатки основана на визуальном осмотре. При поднятии руки видно, как лопатка выпирает в виде крыла, то есть отходит от грудной клетки. Поднять верхнюю конечность на уровень плеча проблематично. Ставят соответствующий диагноз.
Затем врачу необходимо выяснить причину патологического течения. Для этого доктор назначает магнитно-резонансную томографию. Сканирование покажет, защемлен ли грудной нерв, наличие новообразований, возможную дистрофию мышцы. На основе этих данных врач принимает решение о комплексной терапии.
Методы лечения
Если нерв не защемлен и не наблюдается дистрофия мышцы, то применяется консервативное лечение. Сюда включают прием нестероидных препаратов для снятия болей. Назначается специальный ортопедический корсет, который нужно носить целый день. Массаж, физиопроцедуры и мануальная практика позволяют устранить симптомы заболевания, исправить деформацию и остановить развитие патологии.
Если консервативные методы бессильны, то назначают операцию. Вид хирургического вмешательства будет зависеть от причины крыловидной лопатки. Если на нерв давит какое-то новообразование, то принимается решение по удалению опухоли. После операции понадобится проделать восстанавливающие процедуры.
Распространенными считаются следующие методы оперативного вмешательства:
После операций требуется функциональное лечение и долгая реабилитация.
Результат и реабилитация
Длительность реабилитационного периода не определена. Нужно будет постоянно посещать лечащего врача и соблюдать все его рекомендации.
Образ жизни после выздоровления
Как правило, болезнь назад не возвращается. Рецидивы отмечаются лишь в 5% случаев. Через какое-то время крыловидная лопатка может возникнуть на прежнем месте или с другой стороны. Повторная патология переносится не так тяжело, как первая.
Выздоровление обязательно наступит, нужно только немного терпения. Период восстановления лучше провести в профильном санатории, где индивидуальный подход к каждому пациенту. В домашних условиях длительное время нельзя поднимать тяжести. Распределяйте нагрузку на обе стороны и носите удобную обувь. Занимайтесь гимнастикой, которую вам порекомендует тренер в рамках реабилитационной программы.
Лечение сколиоза у детей и подростков (все консервативные способы и упражнения)
Сколиоз – один из видов искривления осанки во фронтальной плоскости (боковое отклонение от вертикальной оси вправо или влево). Первоначально патологии формируются из-за неправильного (неравномерного) развития мышечного корсета и связок. Длительное игнорир
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Идиопатический (причина возникновения, которого не установлена) сколиоз и ювенильный (подростковый) сколиоз – самые распространенные формы данного заболевания (примерно 80% всех случаев), они начинают развиваться в первые года жизни ребенка и заканчиваются после периода интенсивного роста организма (13-15 лет). Гораздо чаще встречаются у девочек, примерно в 4-5 раз. При этом следует отличать сколиоз от сколиотической осанки.
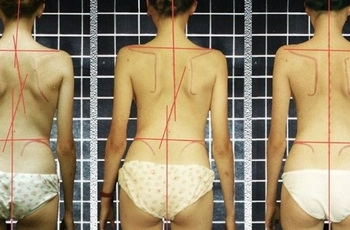
Сколиотическая осанка характеризуется нарушениями симметрии мускулатуры обеих половинок тела (если разделительную ось провести по позвоночнику). При сколиозе патологические изменения затрагивают уже и костные структуры тел позвонков. Сам позвоночный столб отклоняется от оси в одной точке (С-образный сколиоз), в двух точках (S-образный), в трех точках (Z-образный). И в том и другом случае отмечается асимметрия расположения плеч, лопаток, тазовых костей, голова практически всегда склонена в одну сторону.
Даже на ранних стадиях патология хорошо диагностируется тестом с согнутой спиной. Пациент, не напрягая спины, делает наклон вперед. Визуализируя поверхность спинных мышц можно заметить их неравномерное развитие или выпирание одной из лопаток. Боковое искривление позвоночного столба выравнивается в положении лежа на жесткой поверхности или напряжением определенных групп мышц, отсутствует торсия (скручивание тел позвонков вокруг вертикальной оси). Грамотное лечение нарушения осанки на такой стадии гарантирует полное выздоровление ребенка.
Этиология заболевания
Пик роста заболеваемости приходится примерно на 6-7 год жизни ребенка и обусловлен резко возросшей физической и психологической нагрузкой (дети идут в первый класс). Следующими пунктами в списке причин, вызывающих искривление осанки, стоят:
малоподвижный образ жизни (дети любят проводить свободное время перед телевизором, компьютером или с планшетом);
постоянное длительное пребывание в анатомически неправильных позах (сидя согнувшись за столом, с подогнутой под себя одной ногой, лежа на мягкой кровати с высоко поднятой подушкой и т.д.).
Все это вызывает атрофию мышечных волокон или неравномерное распределение нагрузки на парные группы мышц и асимметрию в развитии. Поэтому лечение искривления позвоночника в первую очередь должно начинаться с выявления и устранения провоцирующих заболевание факторов.
Подростков с поздней стадией сколиоза можно отличить от группы сверстников даже невооруженным взглядом. Они вялые, малоподвижные, отстают в физическом развитии, одно плечо выше другого, голова склонена набок, достаточно часто добавляется и сутулость (кифоз Шейермана-Мау). К основным симптомам (хроническим болям в спине, которые усиливаются даже после небольших физических нагрузок) могут подключаться частые головные боли, быстрая утомляемость, слабость нижних конечностей.
Длительность и эффективность терапии заболевания во многом зависит от степени деформации позвоночного столба. Подразделение на степени производится по углу искривления:
1-я степень – угол наклона до 10о;
2-я степень – угол наклона до 30о;
3-я степень – до 60о;
4-я степень – угол наклона по главной дуге свыше 60о.
лечение сколиоза 3-й степени и выше уже связано с серьезными деформациями в строении грудной клетки и изменениями работы внутренних органов (сердечно-сосудистой, дыхательной, пищеварительной систем).
Консервативное лечение сколиоза у подростков
Любые, даже самые незначительные, нарушения осанки негативно влияют на работу внутренних органов, кроме того, развиваются ранние патологические процессы в межпозвоночных дисках, что в зрелом возрасте может стать причиной лечения остеохондроза, межпозвонковых грыж, стеноза спинномозгового канала, нестабильности позвоночника и пр. Таким образом, своевременная терапия не только помогает быстро и эффективно исправить искривление, но и предотвратить прогрессирование других более серьезных заболеваний.
Лечебная физкультура (ЛФК)
Один из основных методов коррекции патологий осанки. Позволяет укрепить и равномерно развить парные группы мышц спины, пресса, ягодиц, грудины. Комплекс упражнений, дозировку нагрузки и интенсивность разрабатывает лечащий врач индивидуально для каждого пациента.
Со временем упражнения корректируются, меняются, добавляются действия на растяжку и расслабление гипертрофированных мышц, и укрепление атрофированных. При этом статические нагрузки чередуются с динамическими, меняется интенсивность двигательных режимов, но прямые нагрузки на позвоночник исключаются. Хорошие результаты дает комплекс упражнений с ортопедической доской Ивминова.
Массаж
Один из вспомогательных методов консервативного лечения позвоночника у подростков. Основная цель массажа – улучшение кровообращения и лимфотока в патологическом участке, оздоровление мягких тканей и поднятие общего тонуса организма, устранение болевых ощущений, если они существуют, создание правильного мышечного корсета и двигательного стереотипа. При этом по рекомендации врача массажист проводит дифференцированный сеанс: расслабляющий для гипертрофированной зоны и тонизирующий для атрофированной.
Процедура примерно разбивается на три этапа: интенсивная, но достаточно легкая проработка верхних слоев мягких тканей; далее более глубокая проработка мышц; затем непосредственно коррекция деформаций и закрепление полученного результата. За год пациентам рекомендуется принимать не менее трех курсов массажа по 15-20 процедур в каждом. Для детей продолжительность первоначальных процедур составляет 15-20 минут ежедневно, и постепенно доводится до 45-50 минут с посещением через день.
Корректоры осанки
Для лечения сколиоза позвоночника у подростков могут применяться реклинаторы, пояса грудной коррекции и грудинно-поясничных мышц, жесткие корсеты.
Реклинаторы предназначены для исправления незначительной сутулости и ослабленных мышц плечевого пояса и мускулатуры верхнегрудного отдела позвоночника. Позволяют ослабить гипертонус грудных мышц, развернуть плечи и свести лопатки.
Бандажи или грудные пояса используют при более выраженной сутулости, а также искривления осанки (сколиозе) в грудном сегменте спины.
Корректоры грудинно-поясничных мышц рекомендованы для комплексного воздействия: лечения сутулости (кифоза) в грудном отделе, лордоза (излишнего прогиба) в пояснице и сколиоза.
Жесткие корсеты (Милуоки, Шено, Бостонский и др.) применяют для коррекции сколиоза со 2-й степени и выше. Время ношения корсета увеличивается постепенно, пока не достигнет 18-20 часов в сутки, таким же образом, но по убыванию корректор снимается.
Подбором корректоров осанки для пациента занимается врач-ортопед.
Нетрадиционные методы коррекции
Многие центры лечения сколиоза наряду с классическим лечением и оперативными мерами предлагают широкий спектр методов альтернативной медицины. Например, мануальная терапия, всевозможные дыхательные гимнастики, физиотерапевтические процедуры.
Мануальная терапия
Имеет массу всевозможных направлений и разновидностей. Иглоукалывание, акупунктура и прижигание биологически активных точек по старинным тайским или тибетским учениям помогают очистить энергетические потоки и направить их на оздоровление организма. Физическое действие акупунктуры сродни обычному классическому массажу, но с более глубоким проникновением.
Жесткие методы коррекции осанки заключаются в изначальном полном расслаблении организма и затем резком вправлении позвонков или других суставов на анатомическое место. Хороший мануальный терапевт будет утверждать, что подобная процедура быстро снимает физические блоки, устраняет спазмы и застойные явления, выводит шлаки, но детям лечение по такой методике проводить не рекомендуется.
Пассивная йога – мягко прорабатывает глубинные группы мышц, сухожилия и связки. При этом основному воздействию подвергаются всего несколько позвонков (не более трех), а действие метода должно быть планомерное и поэтапное.
Дыхательные гимнастики
Методы лечения сколиоза по Катарине Шрот считаются достаточно эффективными, а во многих странах Европы даже официально признаны. Основывается гимнастика на асимметричном дыхании, направленном в противоположную сторону от сколиотического искривления.
Изначально пациенту необходимо научиться делать вдохи «вогнутыми» зонами спины. Затем задача усложняется специалистом, проводящим процедуру: он кладет свою руку на вогнутый участок, и просит пациента стараться приподнять ее на вдохе. Выдох делается максимально длительный через полуприкрытые губы, при этом инструктор может надавливать на выпуклые зоны. Благодаря таким действиям прорабатываются внутренние группы мышц грудной клетки, которые ни массажами, ни другими физическими упражнениями, ни физиопроцедурами не затрагиваются.
Физиопроцедуры
Лечение осанки физиотерапевтическими процедурами само по себе малоэффективно. Их необходимо использовать в комплексе с ЛФК, массажами, плаванием, диетой и пр. Сеансы достаточно разнообразны (грязи, водные массажи и ванны, ультразвук, электромагнитные поля, тепловые аппликации и многое другое) и направлены на укрепление мускулатуры спины и живота, устранение мышечных спазмов, отеков и блоков в позвоночно-двигательных сегментах, болевых синдромов, улучшение работы внутренних органов.
Физиопроцедуры назначаются курсами 2-3 раза в год по 10-15 сеансов. Лечащий врач определит частоту и интенсивность сеансов, которые могут корректироваться. После прохождения лечения пациенту необходимо будет пройти повторное обследование для определения динамики выздоровления.
Широкое распространение в последнее время получил неинвазивный метод коррекции деформаций спины – кинезиотейпирование. Он представляет собой липкую хлопчатобумажную ленту, напоминающую рулонный пластырь. Применяется для расслабления гипертрофированных мышц, аткивизации атрофированных и выполняет функции постоянного микромассажа в патологическом участке.
Профилактика сколиоза у детей
Лечит сколиоз врач-ортопед, вертебролог, реабилитолог, при необходимости назначается консультация невролога и хирурга, а также психотерапевта. Результаты лечения во многом зависят от регулярного выполнения предписаний доктора и самодисциплины больного. Не последнюю роль в эффективности терапии играет эмоциональное состояние самого подростка, его терпение и упорство, а также поддержка со стороны родных, близких и друзей.
Упражнения для профилактики сколиотической осанки:
Ходьба на носочках с поднятыми вверх руками чередуется с обычной ходьбой.
Ходьба на пяточках с заведенными за спину руками, скрепленными в замок чередуется с обычной ходьбой.
Бег с заведенными за спину руками, скрепленными в замок в локтях, захлестывая голени к ягодицам.
Ходьба с высоким поднятием бедер, при этом руки вытянуты вперед.
Лежа на спине, выполняют упражнение «велосипед». Ребенок ложится на спину, руки заведены вверх над головой или в стороны. Ноги приподнимаются и имитируют движение педалей при езде на велосипеде. Выполняется по 10-15 подходов до ощущения легкой усталости в ногах.
Лежа на спине, выполняют упражнение «березка». Ребенок ложится на спину, приподнимает таз, помогая себе руками. Выполняется по 10-15 подходов.
Исходное положение: лежа на спине, руки вдоль тела. Обе ноги приподнимаются, и тянутся к голове (в виде книжки), стараясь коснуться пальцами ног пола за головой. Проводится 7-10 раз.
Лежа на животе, выполняют упражнение «лодочка». Ребенок ложится на живот, руки сцеплены в замок за головой. Одновременно поднимаются руки и ноги на вдохе, чуть задерживаются в этом положении, на выдохе принимается исходное положение. Когда мышцы спины достаточно окрепнут можно пробовать покачиваться вперед-назад, имитируя лодочку. Выполняется 7-10 раз.
Упражнение «ласточка». Поочередно поднимаются правая рука и левая нога на вдохе, задерживаются на несколько секунд, возвращаются в исходное положение. Повторять 15-20 раз для каждой пары.
Упражнение «кошка». Стоя на коленях, руки уперты в пол, перпендикулярно ему. На вдохе делаем прогиб спины вниз, замираем в таком положении, затем округляем спину и делаем медленный выдох. Выполняется 20-25 раз.
Упражнение «ножницы». Выполняется лежа на боку, обязательно со стороны грудного искривления. Обе ноги немного подымаются вверх и выполняются поочередные движения вперед-назад, стараясь не касаться пола. Делается 10-15 подходов с небольшими интервалами для передышки.
Кроме лечебно-оздоровительных мероприятий при коррекции осанки важно пересмотреть весь распорядок дня ребенка. Обязательна утренняя гимнастика и ЛФК, полноценный рацион питания, качественный отдых на ортопедических кроватях. Кроме этого желательно подобрать соразмерную возрасту мебель, удобные ученические принадлежности (стол и стул), постоянно следить за тем, чтобы подросток сидел прямо. Вечером рекомендуются длительные пешие прогулки на свежем воздухе или занятия спортом, дающие одинаковую нагрузку на парные мышцы спины (плавание, гимнастика, йога и пр.). Каждый год желательно проходить санаторно-курортное лечение или просто выезжать к морю.